Что будет при попадании воздуха в вену
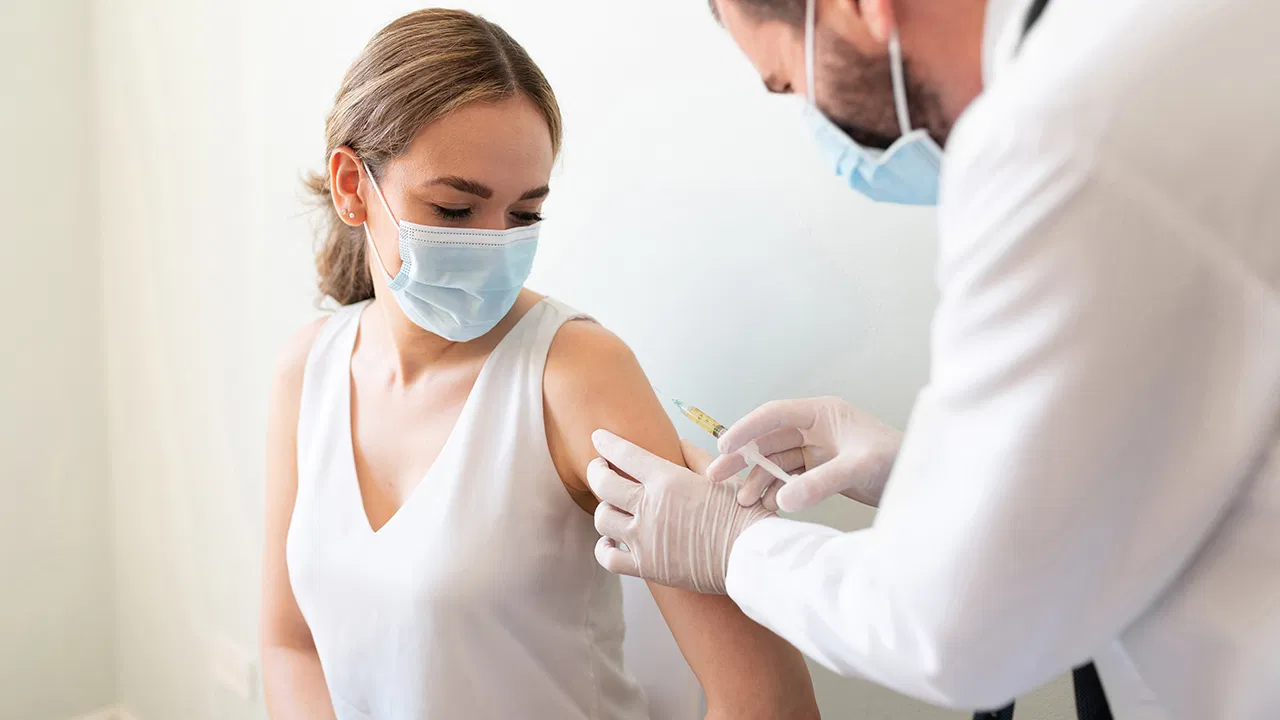
Чем опасна вакцинация от коронавируса
Что известно о COVID-19?
Это РНК-содержащий вирус животного происхождения, относящийся к группе коронавирусов. Согласно данным ВОЗ, он передается от заболевшего человека через мелкие капли, которые выделяются при чихании и кашле из носа и рта. С момента заражения до появления первых симптомов проходит от 1 до 14 дней (в среднем – 7). Носитель вируса еще не знает о своей болезни, но в плане заражения уже представляет опасность для окружающих. По информации коронавирусной эпидемиологии, COVID-19 в 2-3 раза заразнее гриппа, но в 2-3 раза менее заразен, чем корь.
При легком течении болезни ее симптомы сходны с ОРВИ и заканчиваются выздоровлением через 14 дней без каких-либо дальнейших последствий. В тяжелых случаях COVID продолжается до 8 недель. Даже при отсутствии выраженных признаков заболевания у переболевших формируется иммунитет. Но учитывая, пусть и нечастые случаи повторного заражения, сохраняется он не слишком долго. Гораздо большим эффектом обладает вакцина.
Как действует вакцина?
Сегодня в мире используется несколько иммунопрепаратов, разработанных специалистами разных стран и прошедших необходимые клинические испытания. Все они предназначены для формирования иммунитета к возбудителю. После их введения иммунная система:
У человека, прошедшего вакцинацию, формируется стойкий иммунитет к COVID.
Опасна ли вакцинация?
Каждый человек реагирует на иммунопрепарат индивидуально. Поэтому даже самая качественная вакцина может вызвать побочные эффекты. Их появление на непродолжительное время – единственная опасность.
Чем опасна вакцинация от коронавируса:
Эти неприятные симптомы исчезают в течение нескольких дней.
Тяжелые состояния после введения иммунопрепарата могут развиваться у людей, имеющих противопоказания. Нельзя проводить вакцинацию, если наблюдаются:
При этих патологиях прививка может спровоцировать обострение.
Также противопоказанием является возраст (младше 18 и старше 65 лет), беременность, недавно перенесенная тяжелая форма коронавирусной инфекции. У переболевших людей в первое время после выздоровления отмечается высокий уровень антител, а вакцина повысит его еще больше. Последствия могут проявиться бурной иммунной реакцией в форме цитокинового шторма.
Как уменьшить негативные проявления?
Снизить развитие побочных явлений поможет соблюдение всех рекомендаций врача. Чтобы уменьшить риск развития негативных симптомов после вакцинации, нужно:
При отсутствии противопоказаний и соблюдении всех требований, риск побочных эффектов сводится к минимуму.
После прививки от коронавируса врачи советуют соблюдать щадящий режим и выпивать не менее 1,5 литров жидкости в день. При повышении температуры рекомендуется принять жаропонижающее средство. Если слабость не проходит в течение нескольких дней, появились аллергические реакции, нужно немедленно обратиться к доктору.
Когда будет массовая вакцинация?
Массовая вакцинация в США, Канаде и европейских странах началась еще в декабре прошлого года. В это же время стартовала она и в России. Но на начальном этапе мероприятие проводилось только для определенной категории лиц – молодых людей и тех, кто по роду своей профессиональной деятельности не может ограничить число контактов. Сегодня привиться от ковида можно в любом регионе страны.
Сонное апноэ: как обнаружить и что с ним делать?
Рассказываем, чем так опасно сонное апноэ — остановка дыхания во сне. И почему нужно срочно лечить апноэ, если у вас или ваших родных есть симптомы.
Люди часто не принимают всерьёз храп или внезапные пробуждения среди ночи. Однако их причина — сонное апноэ, или остановка дыхания — весьма опасна и может привести к тяжёлым последствиям.
Что такое сонное апноэ?
Апноэ — это приостановка дыхания. Она может происходить в самых разных условиях. Например, после быстрых глубоких вдохов. Однако сонное апноэ выделяют в отдельное заболевание.
Дыхание у больного может останавливаться до сотни раз за один час. Если сложить все секунды приступов за ночь, может набраться до 4 часов сна без поступления кислорода.
Есть две основных разновидности апноэ во время сна:
Симптомы остановки дыхания
Главные признаки болезни, которые вы можете заметить, если спите рядом с больным: громкий храп и периодическое прекращение вдохов. После «затишья» секунд на десять человек внезапно начинает громко храпеть и ворочаться во сне.
В бодрствующем состоянии можно начать подозревать сонное апноэ, если обратить внимание на:
Слабое течение болезни не всегда требует вмешательства. Но стоит точно обратиться к врачу, если громкий храп нарушает покой близких. Или сонливость днём настолько сильная, что вы дремлете даже за рулём.
Что происходит в организме при приступе апноэ?
В состоянии бодрствования мы можем осознанно задержать дыхание на 1-2 минуты, а потом по своей воле его возобновить. Например, при плавании. Во сне же организму приходится самостоятельно решать эту проблему.
Во время приступа в мозг подаются сигналы, что уровень кислорода в крови слишком низок. В результате человек мгновенно просыпается. У него резко повышается давление, из-за чего появляется риск стенокардии и инсульта. А ткани при недостатке кислорода становятся менее восприимчивы к инсулину — гормону, контролирующему уровень сахара. Именно поэтому в организме ощущается недостаток сил.
Остановка дыхания негативно влияет на все части нашего организма. Без воздуха мы можем прожить не более десяти минут. И чем дольше длятся приступы сонного апноэ, чем чаще они происходят во время отдыха, тем тяжелее будут последствия для больного.
Чем опасно сонное апноэ при отсутствии лечения
У трудностей с дыханием во время сна масса последствий. От относительно безопасных, вроде сухости во рту и головной боли, до инвалидности и даже летального исхода от долгой остановки дыхания без пробуждения. Больной без лечения рискует заработать:
Кто поможет в диагностике?
Если вы или ваши близкие заметили такие симптомы, как громкий храп и прерывистое дыхание во сне, желательно как можно скорее проконсультироваться у специалиста. Если попасть к врачу-сомнологу не удалось, стоит обратиться к неврологу и отоларингологу. Они смогут установить и устранить причину апноэ.
Близкие люди помогут измерить продолжительность пауз в дыхании. А на общем осмотре проверят давление и выяснят состояние сердца.
Самые верные способы диагностики — полисомнография, суточное ЭКГ и пульсометрия. Они отслеживают все изменения тела: дыхание, сердцебиение, активность нервов и электрические импульсы.
Профилактика может снизить риски
Лечение апноэ напрямую связано с его причиной. Поэтому распространённые методы: удаление помех в носовых путях и коррекция носовой перегородки. Также применяют устройства, которые поддерживают органы ротовой полости и горла в правильном положении.
Профилактика совпадает с терапией самой лёгкой формы. Необходимо прийти к здоровому образу жизни, снизить вес до нормы, прекратить употребление алкоголя и табака. Поможет тренировка мышц горла: игра на духовых музыкальных инструментах или пение. Привычка спать на боку намного снижает симптомы и облегчает дыхание. И, разумеется, придётся своевременно лечить все ЛОР-заболевания.
Чем грозит ежедневное употребление алкоголя
Алкоголизм – серьезная опасность. Болезнь уничтожает жизнь человека, рушит его семейные отношения и портит здоровье. Зависимость довольно скоро начинает вызывать множество проблем. Спиртное оказывает пагубное действие на все сферы жизни человека.
Как формируется зависимость
Стать зависимым от спиртного может каждый: для этого необязательно употреблять именно крепкий алкоголь. Организм реагирует на любой этанолсодержащий напиток – возникает алкогольное отравление. Со временем формируется физическая тяга. Значение уровня алкоголя в крови получается аналогичным, будь то 100 грамм водки или же 2 литра пива.
Для каждого человека максимальная доза этанола носит индивидуальный характер. Проявлением недуга становится утрата контроля над выпитым. При этом нет критичного восприятия своего состояния при употреблении спиртного.
Со временем происходит изменение естественных биохимических процессов. Формируется физическая тяга, когда человеку нужен этанол постоянно. Однако это происходит не сразу, а после появления психологической зависимости. Первоначально выпивка нужна для преодоления комплексов или в попытке справиться с проблемами, снять стресс. Со временем подобное решение становится единственно приемлемым.
При отсутствии возможности выпить у человека становится хуже настроение и самочувствие. Поэтому возрастает частота употребления алкогольных напитков, доза этанола. Влечение к спиртному становится вышедшим из-под контроля, патологическим. Все новые дозы нужны уже чтобы побороть абстинентный синдром, при этом удовольствия от выпивки становится все меньше. Меняется эмоциональная реакция на спиртосодержащие напитки.
Влияние ежедневного употребления алкоголя на организм
Спиртосодержащая продукция имеет свойство вызывать тягу, которую очень сложно побороть в дальнейшем. Состав содержит множество вредных примесей, оказывающих тлетворное влияние на весь организм. Постепенно происходит разрушение тканей и клеток практически всех систем.
Этиловый спирт при систематическом употреблении наносит и физиологический, и социальный ущерб. Последствия проявляются в виде серьезных повреждений всех систем организма и развития хронических болезней.
Физиологические изменения
При попадании этанола внутрь происходит взаимодействие с нервной тканью: разрушается ее защита. Всего 1 литр пива либо бутылка вина приводят к серьезным последствиям – гибели до 10 тысяч клеток мозга, не подлежащих восстановлению. Впоследствии это сказывается на мыслительной деятельности и общем состоянии здоровья.
Этиловый спирт также нарушает проводимость импульсов через нервные клетки. Для ЦНС это проявляется в виде:
Алкоголь оказывает воздействие на сердечно-сосудистую систему. Ткани органов соединительной тканью, эластичность которой ниже. Это сказывается на работе сердца, сосудов: появляются проблемы с давлением, отмечается нарушение сократительной функции миокарда.
Страдает весь организм, исключений нет. Этиловый спирт наносит вред стенкам желудка, поэтому высок риск образования язвы. Происходит изменение кислотности, что также негативно влияет на процесс пищеварения.
Частые головокружения и головные боли – также нередкое последствие алкоголизма.
Внешние признаки пьющего человека
Визуальные проявления пьяницы становятся заметными далеко не сразу. Признаки начинают развиваться постепенно. С каждым последующим этапом развития недуга следы на лице алкоголика становятся все более выраженными. Большинство из них отражается на внешности:
Сухость эпидермиса, ускоренное появление морщин – также признаки пьющих людей. Нередко лицо покрывается тонкой сосудистой сеточкой.
Нос приобретает бордово-красный оттенок. Многое меняется в мимике: чрезмерно расслабляются мышцы рта, напрягается лоб. Как итог: лицо приобретает довольно странное выражение, словно бы всегда слегка удивленное.
Пьющие люди теряют вес, их кожные покровы выглядят нездоровыми. При этом характерной является отечность лица.
Именно такие признаки помогут распознать пьяницу с первого взгляда.
Изменения психики
Длительный прием этанолсодержащих напитков чреват значительными нарушениями психики. Высок риск развития алкогольного галлюциноза. Часто больные слышат голоса, которые оскорбляют их, говорят неприятные вещи, нередко носят угрожающий характер.
Наиболее распространенным расстройством является делирий, иначе именуемый белой горячкой. При галлюцинозе нет нарушений сознания. Пациент продолжает ориентироваться во времени. У некоторых больных недуг становится хроническим.
Деградация личности является довольно частым спутником зависимости. Значительно снижаются интеллектуальные способности, стрессоустойчивость. Пьющий скрытен, малоразговорчив. Все возрастающая доза спиртного негативно влияет на возможность адекватного восприятия действительности. С утра больной не помнит, что происходило накануне, пока он был агрессивен или же пребывал в бессознательном состоянии.
Влияние на семейные отношения
Злоупотребляющий спиртным разрушает и свою жизнь, и семью. Алкоголизм не совместим с семейной жизнью. Для больного окружение становится помехой на пути к пагубному пристрастию. Социальная роль человека кардинально меняется, как и психология. Близкие люди страдают, так как человек становится слабовольным, агрессивным. Супруге алкоголика, его детям приходится многое терпеть. Пьющий перестает выполнять свои семейные обязанности, приносит много неприятностей близким. Неадекватные поступки, переменчивость в настроении, враждебность – это не лучшим образом влияет на отношения между людьми. Грубость, раздражительность алкоголика сказываются в первую очередь на самых близких – жене, детях. Прогрессирование болезни все больше осложняет ситуацию. Зачастую это приводит к разладу внутри семьи и последующему разводу.
Благополучие детей находится под угрозой. Они растут в нездоровой обстановке, что сказывается на психике. От запоев страдает все близкое окружение больного.
Не менее опасен женский алкоголизм. Больная дама не способна полноценно выполнять функции матери. Заболевание разрушает женскую природу. Длительное злоупотребление спиртным чревато серьезными изменениями в психике. Это особенно опасно для детей, их здоровья.
Психоз и истерия становятся постоянными спутниками алкоголика. Еще одна проблема – созависимость. Ощущаемые членами семьи страдания являются прямым следствием поступков пьющего. Самочувствие окружающих ухудшается пропорционально увеличению дозы потребляемого больным. В стрессе пребывают все: супруга, дети.
Сколько живут алкоголики?
Продолжительность жизнь тех, кто страдает алкоголизмом, существенно уменьшается. Более 50 лет живут 20% больных. Острая сердечная недостаточность часто становится причиной ранней смерти пьяниц, не достигших 40 лет. Опасная привычка чревата немалым ухудшением качества и снижением продолжительности жизни. Возрастает риск преждевременно покинуть этот мир.
Однозначного ответа на вопрос, сколько живут алкоголики, нет. Многое зависит от того, в каком возрасте у человека сформировалась пагубная зависимость, имеются ли сопутствующие проблемы и пр. То есть длительность жизни пьющего человека обусловлена крепостью организма. Нередки скоропостижные смерти до 30 лет. Средней цифрой продолжительности жизни считается 48-55 лет. Однако это при удачно сложившихся обстоятельствах. 25% зависимых людей не доживают до указанной возрастной отметки.
Только своевременно бросив пить, страдающий недугом получает шанс продлить жизнь. Однако во многих случаях не обойтись без медицинской помощи. Тогда человеку под силу справиться с пагубным пристрастием, избавиться от зависимости.
Заключение
Алкоголизм – серьезная патология хронического характера. Происходящие по ходу развития болезни изменения в человеке приводят к неумолимому разрушению здоровья. Это касается как физического состояния человека, так и психики. Поэтому больному требуется профессиональное лечение, чтобы минимизировать последствия пагубной зависимости для организма. Грамотный подбор терапии в условиях клиники поможет побороть недуг.
Автор статьи
Михаил Иванович Сквира
Окончил УО «ГомГМУ» по специальности «Лечебное дело». Клинический психолог, магистр психологических наук, с 2016 по 2018 год ведущий специалист в УЗ «ГОКПБ» по работе с алкогольной зависимостью методом «Эдельвейс», автор статей и публикаций. Отмечен благодарностью за многолетний плодотворный труд в системе здравоохранения.
Стаж работы: 16 лет
Мне 69,5 лет. Я пью по 35-40 г водки раз в день уже лет 20. Обычно ночью, проснувшись. Запиваю стаканом воды. Желание «хряпнуть» очень острое. После рюмки желание повторить может появиться, а может и нет. Это алкоголизм?
Я сама в шоке как можно пить, от одного запаха выворачивает (не когда не пил).
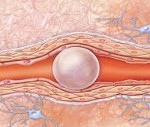
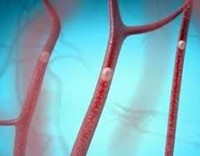
Воздушная эмболия
Воздушная эмболия – это закупорка кровеносного русла пузырьками воздуха, попавшими в кровоток из внешней среды. Клинические проявления зависят от типа и величины пораженного сосуда. Наиболее опасна обтурация коронарных и легочных артерий, системы кровоснабжения головного мозга. При поражении ЛА возникают признаки острой дыхательной и сердечной недостаточности. Церебральная форма болезни протекает с развитием симптоматики ишемического инсульта. Диагноз устанавливается на основании клинической картины, данных доплерографии, капнограммы, измерения ЦВД. Специфическое лечение – аспирация газа через катетер, восстановление целостности сосудистого русла.
МКБ-10
Общие сведения
Воздушная эмболия (ВЭ) – острое патологическое состояние, возникающее при попадании в кровеносный сосуд воздуха извне. Количество одномоментно введенного газа должно составлять не менее 10-20 мл, в противном случае он растворится в крови, не нанося вреда. Патология считается достаточно редкой, на ее долю приходится не более 2% от всех возможных видов сосудистой окклюзии. С одинаковой частотой определяется у мужчин и женщин, не имеет привязки к возрасту. Смертность при своевременной диагностике и оказании квалифицированной помощи колеблется от 10 до 40%. Отсутствие медицинского пособия при эмболизации легочных и церебральных сосудов приводит к гибели больного в 90% случаев.
Причины
Самопроизвольное попадание воздуха в кровеносную систему здорового человека практически исключено. Давление в большинстве сосудов избыточно по отношению к атмосфере, поэтому засасывания газов при повреждении сосудистой стенки не наблюдается. Исключение – внутренняя яремная вена, давление в которой при вдохе ниже атмосферного. Иначе выглядит ситуация с обезвоженными пациентами. За счет уменьшения ОЦК давление в центральных сосудах становится отрицательным, нарушение целостности стенки сосуда может привести к попаданию внутрь газов из окружающей среды. К распространенным причинам воздушной окклюзии относятся:
Патогенез
Крупные пузыри воздуха в кровеносном русле могут приводить к окклюзии любых сосудов. Чаще всего блокируются легочные вены, сосуды сердца, артериальные стволы, питающие мозг. При поражении легочной артерии отмечается региональная внутрисосудистая гипертензия, перегрузка ПЖ и острая правожелудочковая недостаточность. Далее в процесс вовлекается левый желудочек, снижается сердечный выброс, нарушается периферическое кровообращение, развивается шок. Воздушная эмболия ЛА сопровождается возникновением бронхоспазма, вентиляционно-перфузионного дисбаланса, инфаркта легкого и дыхательной недостаточности.
При нарушении кровотока в мозговых сосудах формирование патологии происходит по типу ишемического инсульта. На определенном участке мозга нарушается кровоснабжение, нейроткань испытывает кислородное голодание и отмирает. Образуется участок некроза, происходят множественные мелкие кровоизлияния в мозговую ткань. Дальнейшее течение болезни зависит от локализации пораженного участка. Могут обнаруживаться парезы, параличи, нарушение когнитивных функций, сбои в деятельности внутренних органов.
Классификация
Существует несколько критериев систематизации ВЭ. Воздушная эмболия классифицируется по характеру течения (молниеносная, острая и подострая), пути проникновения воздуха в кровоток (ятрогенная, травматическая), направлению движения эмбола (ортоградная, ретроградная, парадоксальная). В клинической практике используют разделение форм болезни по виду пораженного сосуда, включающее следующие варианты патологии:
Симптомы воздушной эмболии
Клиническая картина различается в зависимости от вида и размера пораженного сосуда. При нарушении оттока крови по крупным периферическим венам возникают типичные признаки тромбоза. Пораженный участок отекает, увеличивается в размерах. При сдавливании определяется сильная болезненность. Кожа в зоне патологии цианотична, имеет место локальная гипертермия. Системной реакцией является умеренная тахикардия, вызванная депонированием определенного объема жидкости и уменьшением ОЦК.
Воздушная эмболия мелких ветвей легочной артерии вызывает кашель, кровохарканье, эпизоды синкопэ, одышку более 20 вдохов, тахикардию в пределах 100-120 ударов в минуту. Нарушения гемодинамики отсутствуют. При закупорке крупных стволов развивается картина острого легочного сердца. У больного выявляется резкая гипотония, набухание шейных вен, увеличение размеров печени, рост ЦВД, психомоторное возбуждение, усиление сердечного толчка. Кожа бледная, холодная, покрыта липким потом.
Поражение коронарных артерий приводит к возникновению острого инфаркта миокарда. Отмечаются типичные боли за грудиной сжимающего характера. Применение нитратов не дает ожидаемого эффекта. АД снижается вплоть до шоковых цифр. Возможен отек легких сердечного происхождения. Типичная картина ОИМ наблюдается не всегда. В 40% случаев болезнь протекает в атипичном варианте, проявляется болями в животе, горле, левой руке и т. д.
Эмболизация структур кровоснабжения мозга становится причиной инсульта. В тканях мозга образуется очаг некроза, от локализации которого зависит клиническая симптоматика. К наиболее распространенным признакам ишемического инсульта относят парезы и параличи, локальное снижение мышечного тонуса, парестезии, расстройства речи, нечеткость зрения, головокружение, головную боль, нарушения устойчивости, дроп-атаки, ослабление кожной чувствительности.
Осложнения
При эмболизации периферических артерий образуются трофические язвы, возникают зоны некроза. Нарушение венозного оттока в конечностях приводит к отекам. Изменения со стороны системы кровоснабжения внутренних органов становятся причиной ослабления или полного прекращения их деятельности. Может развиваться острая почечная или печеночная недостаточность, парез кишечника, недостаточность функции сердца и легких. Поражение церебральных кровеносных структур провоцирует необратимые нарушения в работе организма. Наблюдаются параличи, нарушения в психоэмоциональной сфере, изменения в работе внутренних органов, иннервируемых поврежденным участком мозга.
Диагностика
Диагностику ВЭ осуществляет анестезиолог-реаниматолог в тандеме с непосредственным лечащим врачом пациента. Данные клинического обследования в сочетании с информацией, полученной при использовании аппаратных диагностических методик, обычно не оставляют сомнений в диагнозе. Сложности возникают при определении вида эмболии. Следует дифференцировать окклюзию сосудов, вызванную воздухом, пузырьками газа, образующимися эндогенно при резком изменении давления окружающей среды (кессонная болезнь, газовая эмболия), тромбом, опухолью, инородным телом, конгломератом бактериальных клеток. К числу диагностических мероприятий относятся:
Лечение воздушной эмболии
Устранение последствий попадания воздуха в сосуды производят с использованием медикаментозных и аппаратных способов лечения. Объем необходимой помощи зависит от состояния пациента, выраженности нарушения жизненно важных функций, наличия в клинике необходимого оборудования. Обычно схема восстановительных мероприятий включает в себя следующие методы воздействия:
Прогноз и профилактика
Исход благоприятный в тех случаях, когда воздух удается удалить с помощью малотравматичного подключичного доступа. При внутричерепной или легочной локализации эмбола прогноз ухудшается, поскольку извлечь его хирургическими методами практически невозможно. Применение ГБО и гипотермии не позволяет быстро нормализовать кровоток, следовательно, повышается вероятность необратимых последствий. При поражении периферических вен и артерий угроза для жизни обычно отсутствует, но восстановление пораженных тканей протекает длительно, полной регенерации удается добиться не всегда.
Воздушная эмболизация наиболее часто возникает в ходе медицинских манипуляций, поэтому мероприятия по ее профилактике полностью ложатся на сотрудников лечебного учреждения. При вмешательствах на верхней полой вене больной должен находиться в положении Транделенбурга, катетеризация подключичной вены в момент, когда игла остается с открытым торцом (отсоединение шприца, извлечение проводника), проводится на глубоком выдохе больного. При низком ЦВД следует своевременно перекрывать окончившиеся инфузионные системы.