что значит частое моргание глаз при разговоре
Почему человек часто моргает

При моргании от 15 до 20 раз необходимо обращаться в больницу, это считается патологией. При каждом моргании человек теряет около 400 миллисекунд визуального времени.
Мигание глазами происходит чаще, чем необходимо для смазки слизистой оболочки глазного яблока. Данное утверждение позволило докторам прийти к выводу, что действие связано с другими состояниями.
Причины
Физиологически моргание необходимо для поддержания увлажненности глазного яблока, восстановления эмоционального равновесия.
Есть три группы причин, при которых действие совершается чаще:
Причины, связанные с другими процессами в организме, не затрагивающими органы зрения:
Причиной симптома может быть передозировка медикаментами и отравление химическими веществами.
Некоторые эксперты связывают мигание с чрезмерным употреблением алкоголя и кофеина. Эти вещества сильно влияют на нервные центры мозга.
На спазмирование указывает недостаток магния в организме. При дефиците вещества мышцы часто сокращаются, вызывая мигание.
Почему часто моргают дети
Существует немало факторов, способных вызвать эффект мигания у детей. Они способны привести к бессознательному активному закрытию век.
Причинами данного явления могут выступать следующие факторы:
Данное действие неосознанно осуществляется при глазных заболеваниях. К нему приводит сухой кератит, прогрессирующая миопия или гиперметропия, воспалительные процессы и попадание инородного предмета.
Частое моргание при разговоре
Это означает, что человек думает о чем-то другом, забыл, о чем говорил с собеседником. Если он задумался, часть мозга, которая отвечает за обработку полученной информации, становится менее активной и подавляет информацию поступающую от собеседника. Одним из симптомов этого процесса является частое мигание веками.
Оно указывает на нервозность собеседника. Например, когда выступает перед большой аудиторией или проходит важное собеседование. Часто этот симптом указывает на ложь, обман и неискренность. Чаще человек волнуется, когда врет.
Если человек моргает часто независимо от ситуации, это психическое отклонение или другое расстройство зрительного анализатора.
Диагностика
Если признак сопровождается головокружением, головными болями, нервозностью и раздражительностью, записываются к психологу или неврологу. Скорее всего, причина кроется в эмоциональном состоянии пациента.

Также пациента могут направить к аллергологу или инфекционисту. Все зависит от сопутствующих признаков.
Врач опрашивает больного, собирает анамнез. Затем назначают аллергические пробы, сдают анализ крови, проходят МРТ или КТ, изучают зрительный анализатор с помощью офтальмоскопа или другого аппарата.
Лечение
Терапия направлена на устранение основной патологии, которая вызывает частое мигание глазами. В зависимости от причины используют несколько методик — лекарственные средства, физиотерапевтические процедуры, гимнастику для глаз и домашние способы с помощью народных средств.
Препараты
Взрослому человеку прописывают медикаменты, чтобы сократить частоту моргания. Назначают следующие лекарства:
Физиотерапевтические процедуры
Если причиной является офтальмологическое нарушение, назначают курс физиопроцедур. Получают направление у врача, самостоятельно заниматься терапией не стоит, ведь не при всех заболеваниях данная методика подходит.
Эффективные способы терапии:
Упражнения
Гимнастика для глаз позволяет укрепить мышечные волокна, отвечающие за подъем и опускание века. Специальные упражнения помогают при учащенном моргании при нервных расстройствах.
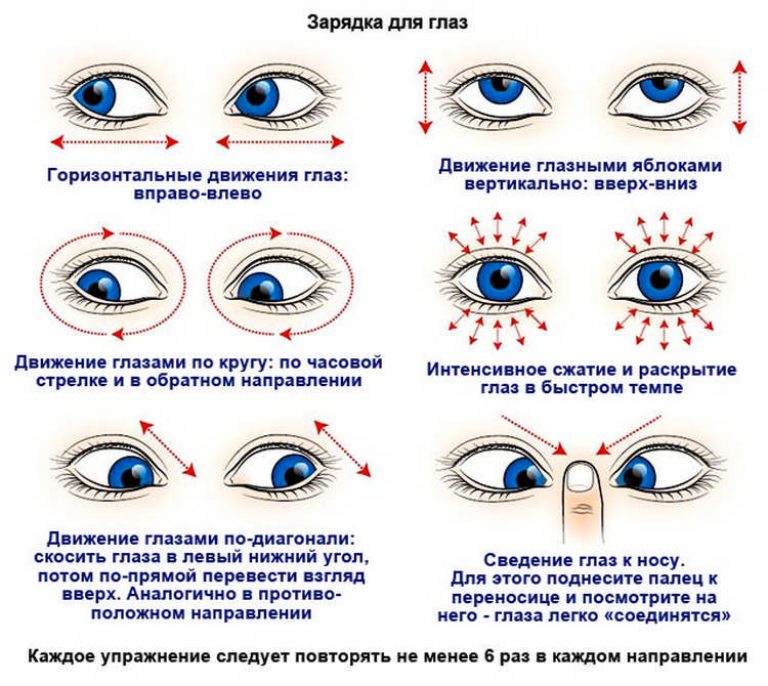
При выполнении гимнастики делать осторожные, медленные движения. Дискомфорта быть не должно. При возникновении боли, чувства натяжения век или других симптомов, доставляющих дискомфорт, прекратить выполнение упражнений и сообщить офтальмологу.
Профилактика
Не существует мер, направленных на предотвращение мигания. Это связано с тем, что признак не появляется самостоятельно, он является симптомом другого состояния.
Что предпринять, чтобы предотвратить частое моргание:
Полезное видео
Что такое блефароспазм? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кошкарёва Максима Александровича, невролога со стажем в 20 лет.
Определение болезни. Причины заболевания
Причины возникновения заболевания пока окончательно не установлены. В зависимости от происхождения выделяют три формы блефароспазма: врождённую, приобретённую и идиопатическую.
Врождённый блефароспазм связан с генетическими нарушениями, которые передаются при определённых типах наследования:
Приобретённый блефароспазм вызывают другие заболевания и состояния:
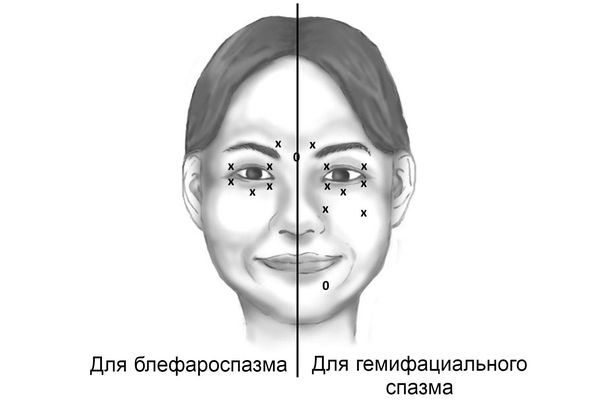
Симптомы блефароспазма
Чаще блефароспазм возникает у людей после 50 лет. К его клиническим признакам относятся:
Также к симптомам блефароспазма относят корригирующие жесты :
Патогенез блефароспазма
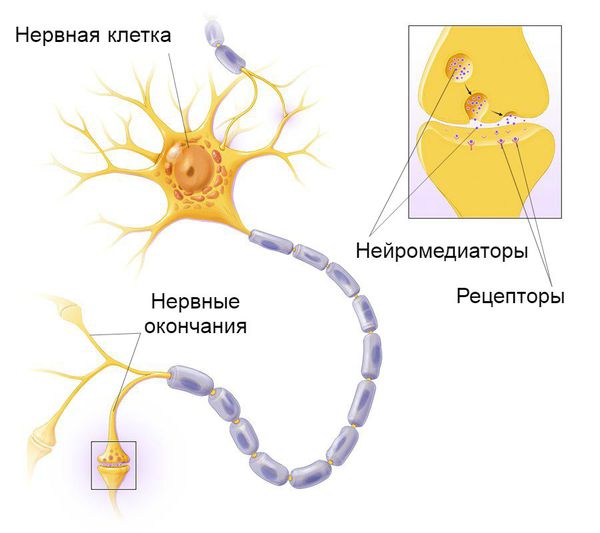
В развитии блефароспазма участвуют наследственно-генетические факторы и конкретные генетические мутации, обозначаемые аббревиатурой DYT. Они приводят к нарушению синтеза определённых белков, которые участвуют во взаимодействии внутриклеточных структур, высвобождении нейромедиаторов, контролирующих двигательную активность, и энергообеспечении нейронов, выделяющих дофамин (данный нейромедиатор также влияет на двигательную активность).
Недавние исследования пациентов с блефароспазмом показали изменения серого вещества в базальных ганглиях, таламусе и мозжечке, а также нарушения баланса нейромедиаторов. В ряде функциональных исследований выявлена патологическая активность ствола головного мозга и сенсомоторной коры, что проявляется в гипервозбудимости ингибирующих (тормозящих) нейронов коры. Всё это создаёт благоприятные условия для формирования блефароспазма.
Вероятность возникновения заболевания повышается при врождённой неадекватной сенсомоторной реактивности к периферическим сенсомоторным раздражителям. Например, при синдроме «сухого глаза» или блефарите раздражение глаз учащает моргание, что приводит к блефароспазму. В случае травмы лица возникает повышенный поток болевой импульсации, в результате чего развивается гиперчувствительность к свету, учащается моргание и возникает блефароспазм. Эти механизмы являются нарушением сенсомоторной интеграции, т. е. адаптивного ответа нервной системы на внешние раздражители.
Классификация и стадии развития блефароспазма
В клинической практике выделяют пять вариантов течения блефароспазма:
Осложнения блефароспазма
Диагностика блефароспазма
Блефароспазм диагностируется клинически, т. е. на основании жалоб пациента и объективных проявлений болезни. Алгоритм диагностики состоит из следующих этапов:
Балльная оценка зрительной функции при блефароспазме :
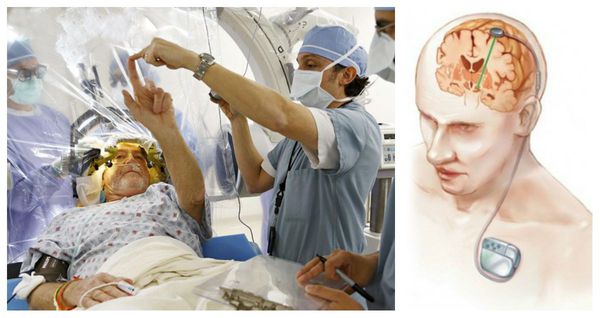
Лечение блефароспазма
Основная цель лечения блефароспазма — достижение стойкой ремиссии с сохранением трудоспособности и социальной активности пациентов.
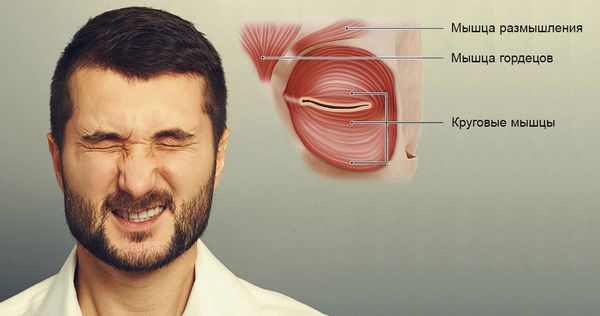
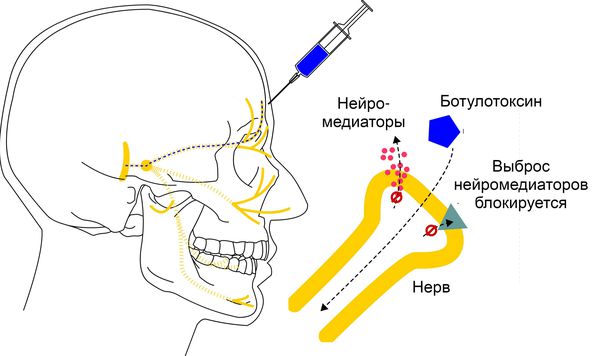
Ботулотоксин вводят в мышцы-мишени: мышцы век и круговые мышцы глаз. При соблюдении дозировки препарат устраняет патологические мышечные сокращения, не нарушая их функции. БТА рекомендуют пациентам сразу после постановки диагноза. Локальные инъекции необходимо выполнять регулярно. Интервал между процедурами варьируется: всё зависит от самочувствия пациента. В среднем ботулинотерапия проводится каждые 3-4 месяца.
В России разрешены к применению следующие препараты БТА:
Возможные побочные явления БТА:
Прогноз. Профилактика
При регулярном лечении блефароспазм можно достичь спонтанной ремиссии на многие годы, но не стоит забывать о высокой вероятности рецидива.
Частое моргание причины, способы диагностики и лечения
Частое моргание — симптом, развивающийся вне зависимости от пола и возрастной категории. Чаще возникает при попадании в глаза соринки и других предметов. Сопровождается боязнью света, повышенным выделением слез, чувством зуда. Дополнительная симптоматика зависит от причины возникновения синдрома. Для устранения недуга требуется консультация врача.
Причины частого моргания
Причины возникновения синдрома у взрослого и ребенка отличаются. Врачи выделяют следующие факторы, провоцирующие прогрессирование симптома у взрослых:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 16 Декабря 2021 года
Содержание статьи
Типы частого моргания
Выделяют несколько видов частого моргания в зависимости от причины возникновения:
Диагностика
При наличии других симптомов болезней глаз требуется записаться к офтальмологу. В других случаях требуется обратиться к неврологу, аллергологу или инфекционисту. Врач проводит первичный осмотр, собирает анамнез, изучает историю заболевания, проводит осмотр органов зрения, опрашивает пациента о наличии другой симптоматики, назначает аллергические пробы, направляет больного на анализ крови. При подозрении на черепно-мозговую травму используют рентгенографию, компьютерную томографию, МРТ. В сети клиник ЦМРТ применяют следующие методы диагностики:
Тики. Заключение по навязчивостям
Тики (от фр. tic) — относительно простые, напоминающие целенаправленные, возникающие внезапно, с разной частотой и без определённого ритма непроизвольные движения, в которых принимают участие различные мышечные группы. Тики исчезают во сне, варьируют по интенсивности, обычно усиливаются при волнении, могут на время подавляться усилием воли, их легко имитировать. Длительность тикозного движения составляет от 50 до 500 мс.
Тики различаются по сложности. Простые тики характеризуют сокращения одной мышечной группы, сложные тики — ряда мышечных групп. Чаще всего тики начинаются в детстве, нередко сохраняются годами, в некоторых случаях — на протяжении всей жизни пациента. У детей в возрасте от 6 до 12 лет встречаются с частотой 6–18%, к 17–18 годам у большинства из них исчезают. Тикам могут сопутствовать тревога, депрессия, заикание, гиперсенситивность, беспокойство, неуверенность в себе. У трети детей с тиками один или оба родителя страдают психическим расстройством.
Систематизация тиков по их внешним признакам встречает некоторые затруднения, поскольку моносимптомные тики наблюдаются относительно редко. Принято различать, к примеру, тики, связанные с той или иной функциональной двигательной системой. Респираторные тики связаны с дыханием. Это шмыганье носом, хмыканье, покашливание, шумное втягивание воздуха и его выдыхание. Вербальные тики связаны с речью. Это непроизвольное произнесение отдельных слов, в том числе бранных, употребление в речи слов-паразитов, воспроизведение «речевого мусора», частности, растягивания лишних звуков, заполняющих паузы между фразами или словами. Оперкулярные тики связаны с жевательной мускулатурой. Это чавкание, чмокание, цоканье, высовывание языка, игра желваками, щелканье языком, оскал зубов. Лицевые тики связаны с мимической мускулатурой.
 | Тики могут являться признаками серьезного психического или соматического расстройства. Обратитесь к специалисту, если заметили за близким человеком признаки тиков |
Это гримасничанье, сморщивание носа, подмигивание и др. Мануальные тики связаны с мышцами рук. Это щелканье пальцами, потирание ладоней, вращение кистью, сжимание кулаков и др.
Другой, вероятно, не менее предпочтительной является систематика тиков А.Дж.Лиса (1989), которую мы также представим. Автор группирует тики по частям тела, в которых они возникают, отмечая при этом, что частота тиков идёт в порядке убывания от верхней части лица по направлению к ногам. Тики в этой систематике выглядят так.
Тики лица: моргание, вращение глазами, закатывание глаз, фиксирование взгляда, широкое открывание глаз, прищуривание, подмигивание, поднятие бровей, движения скальпа, нахмуривание бровей, сморщивание носа, подёргивания ноздрей, открывание рта, гримасничанье, перекашивание лица, поджимание губ, выпячивание губ, подёргивания губ, сплёвывание, щелканье языком, хватательные движения ртом, облизывание, прикусывание губы, скрежетание зубами, прикусывание слизистой полости рта, выпячивание челюсти, сокращение кожной мышцы шеи, сосательные движения, потирание подбородка.
Тики головы, шеи, плечевого пояса: вскидывание головы, кивание головой, подёргивания головой, наклон головы, покачивание головой, вращение головы, приподнимание плеч, сгорбливание, вытягивание шеи.
Тики рук: подёргивания рук, сжимание пальцев в кулак, вытягивание пальцев, щелканье пальцами, движения пальцами, как при игре на пианино, резкое распрямление рук, сгибание руки в локте, отведение плеча.
Тики туловища: толчкообразные движения таза, тик в виде приветствия (поклоны), подёргивания мышц живота, подёргивания грудных мышц, выпячивание живота, сжимание ягодиц, распрямление плеч и выпячивание груди, сокращение прямой мышцы живота.
Тики ног: подёргивания стопы и большого пальца, сгибание бедра, отведение бедра, резкие выпады ногой вперёд, перекручивание пальцев, тыльное сгибание стопы, сгибание ноги в коленном суставе, разгибание ноги в коленном суставе.
По своей природе тики неоднородны. В этом плане различаются следующие тики.
1. Органические тики — характеризуют резидуально-органическое повреждение головного мозга. Такие тики нередко сочетаются с явлениями синдрома гиперактивности и психоорганической симптоматикой. Тики обычно статичны, стереотипны, относительно просты, они не привлекают к себе внимание пациента, не усиливаются при волнении (Ковалёв, 1971, 1979).
2. Процессуальные тики свойственны эндогенным психическим заболеваниям, в первую очередь шизофрении. В последнем случае тики обильны, несколько вычурны, разнообразны, динамичны, один их тип со временем может смениться другим. Вероятно, часть тиков является микрокататоническими знаками, одновременно могут быть другие симптомы кататонии: застывание, манерничание, негативизм, эхо-симптомы. Выявляются также нарастающий аутизм, эмоциональное оскудение, другие признаки болезни. Пациенты обычно безучастны к тикам, не ищут помощи. Интенсивность тиков колеблется. Они могут усиливаться по мере нарастания психомоторного возбуждения и ослабевать с наступлением психомоторной заторможенности. Тики могут усиливаться, если внимание пациентов поглощено чем-то другим.
3. Невротические тики свойственны неврозу, возникая вначале как защита в ситуациях дистресса. При повторении закрепляются в силу привычки. Невротические тики психологически понятны, они аналогичны тем выразительным и лишним движениям, которые возникают и у здоровых лиц в связи с сильными эмоциями. Обычно такие тики усиливаются при волнении, привлечении к ним внимания пациентов, как правило, сопровождаются реакцией тревоги, беспокойства. Пациенты прилагают немало усилий к тому, чтобы подавлять тики в чьём-либо присутствии, и в известной степени им это удаётся.
Поглощённость внимания пациентов чем-то другим приводит к ослаблению интенсивности либо временному прекращению тиков. Невротические тики лишены постоянной локализации, они часто мигрируют от одной части тела к другой. Обычно они сочетаются с другой невротической симптоматикой. Невротические тики обнаруживают большее сходство с навязчивостями, нежели органические и процессуальные, тем, что пациенты осознают их болезненный характер и оказывают им сопротивление.
Навязчивые явления, как считается, возникают в структуре невротических и неврозоподобных расстройств разного типа, наблюдаются также при аффективной патологии. Некоторые виды навязчивостей, такие как навязчивые влечения, контрастные представления, навязчивое мудрствование, компульсии со сложными и вычурными ритуалами, должны настораживать в плане шизофрении.
Несколько добавлений к патогенезу навязчивостей.
Сторонники классического психоанализа полагают, что психопатология невроза навязчивых состояний концентрируется вокруг регрессии к анально-садистической стадии психосексуального развития и амбивалентности по отношению к родительским фигурам и их интроектам. Более поздние изыскания ставят во главу угла высокую степень интернализации и необходимость контроля над всеми импульсами. Симптомы навязчивостей являются при этом неудачей в осуществлении контроля, они есть примеры «возращения вытесненного».
Невроз навязчивых состояний, по мнению некоторых психоаналитиков, можно рассматривать также как нарушение, имеющее место у тех, чьё личностное развитие было основано на отчуждении от инстинкта и эмоции, ибо обсессивное Эго антилибидно, антиимпульсивно, антиэмоционально и т. д.; сами же симптомы навязчивого невроза — это либо прорывы за пределы отчуждённых аспектов себя (навязчивые мысли), либо защиты от таких прорывов, то есть навязчивые ритуалы Ч.Райкрофта (1995). Указывается, что пациенты с неврозом навязчивых состояний используют три основных защитных механизма. Изоляция — отказ от нежелательных мыслей и побуждений, которые тем самым воспринимаются пациентами как связанные с влиянием извне. Аннулирование — действия, предназначенные для нейтрализации неприемлемых импульсов, например мытьё рук. Реактивные образования — действия, противоположные импульсам из Ид. Например, это добродетельная жизнь в противовес разрушительным побуждениям. Подобные эзотерические построения, увы, далеки от клиники, но они, полагаем, заслуживают внимания в том, что касается возможной связи навязчивостей и нарушений самовосприятия, так как термины типа «вытеснение», «интернализация», «отчуждение» близки к используемым в психопатологии расстройств самоосознавания.
Последователи бихевиоризма полагают, что навязчивые действия формируются путём фиксации любых случайных действий, если последние снижают уровень тревоги. Лечение пациентов сводится к тому, чтобы удерживать их от выполнения навязчивых действий либо устранять нежелательные мысли с помощью других.
С позиций когнитивной психологии в целях лечения показан тренинг адаптивности — произвольное вызывание навязчивых мыслей, так как в итоге такие мысли могут утратить угрожающее значение. Наиболее эффективной является в настоящее время биологическая модель терапии обсессивно-компульсивного расстройства с помощью таких препаратов, как кломипрамин, флуоксетин, флувоксамин.
С точки зрения психопатологии в понимании природы навязчивостей важно учитывать не только клинико-психопатологическую структуру конкретной навязчивости, но также её предысторию и последующую динамику.
Тики у детей
Тики, или гиперкинезы, — это повторяющиеся неожиданные короткие стереотипные движения или высказывания, внешне схожие с произвольными действиями. Характерной чертой тиков является их непроизвольность, но в большинстве случаев пациент может воспроизводить
Тики, или гиперкинезы, — это повторяющиеся неожиданные короткие стереотипные движения или высказывания, внешне схожие с произвольными действиями. Характерной чертой тиков является их непроизвольность, но в большинстве случаев пациент может воспроизводить или частично контролировать собственные гиперкинезы. При нормальном уровне интеллектуального развития детей заболеванию нередко сопутствуют когнитивные нарушения, двигательные стереотипии и тревожные расстройства.
Распространенность тиков достигает приблизительно 20% в популяции.
До сих пор не существует единого мнения о возникновении тиков. Решающая роль в этиологии заболевания отводится подкорковым ядрам — хвостатому ядру, бледному шару, субталамическому ядру, черной субстанции. Подкорковые структуры тесно взаимодействуют с ретикулярной формацией, таламусом, лимбической системой, полушариями мозжечка и корой лобного отдела доминантного полушария. Деятельность подкорковых структур и лобных долей регулируется нейромедиатором дофамином. Недостаточность работы дофаминергической системы приводит к нарушениям внимания, недостаточности саморегуляции и поведенческого торможения, снижению контроля двигательной активности и появлению избыточных, неконтролируемых движений.
На эффективность работы дофаминергической системы могут повлиять нарушения внутриутробного развития вследствие гипоксии, инфекции, родовой травмы или наследственная недостаточность обмена дофамина. Имеются указания на аутосомно-доминантный тип наследования; вместе с тем известно, что мальчики страдают тиками примерно в 3 раза чаще девочек. Возможно, речь идет о случаях неполной и зависимой от пола пенетрации гена.
В большинстве случаев первому появлению у детей тиков предшествует действие внешних неблагоприятных факторов. До 64% тиков у детей провоцируются стрессовыми ситуациями — школьной дезадаптацией, дополнительными учебными занятиями, бесконтрольными просмотрами телепередач или продолжительной работой на компьютере, конфликтами в семье и разлукой с одним из родителей, госпитализацией.
Простые моторные тики могут отмечаться в отдаленном периоде перенесенной черепно-мозговой травмы. Голосовые тики — покашливания, шмыгания носом, отхаркивающие горловые звуки — нередко встречаются у детей, часто болеющих респираторными инфекциями (бронхитами, тонзиллитами, ринитами).
У большинства пациентов существует суточная и сезонная зависимость тиков — они усиливаются вечером и обостряются в осенне-зимний период.
К отдельному виду гиперкинезов следует отнести тики, возникающие в результате непроизвольного подражания у некоторых повышенно внушаемых и впечатлительных детей. Происходит это в процессе непосредственного общения и при условии известного авторитета ребенка с тиками среди сверстников. Такие тики проходят самостоятельно через некоторое время после прекращения общения, но в некоторых случаях подобное подражание является дебютом заболевания.
Клиническая классификация тиков у детей
По этиологии
Первичные, или наследственные, включая синдром Туретта. Основной тип наследования — аутосомно-доминантный с различной степенью пенетратности, возможны спорадические случаи возникновения заболевания.
Вторичные, или органические. Факторы риска: анемия у беременных, возраст матери старше 30 лет, гипотрофия плода, недоношенность, родовая травма, перенесенные травмы головного мозга.
Криптогенные. Возникают на фоне полного здоровья у трети больных тиками.
По клиническим проявлениям
Локальный (фациальный) тик. Гиперкинезы захватывают одну мышечную группу, в основном мимическую мускулатуру; преобладают учащенные моргания, зажмуривания, подергивания углов рта и крыльев носа (табл. 1). Моргание является самым устойчивым из всех локальных тикозных расстройств. Зажмуривание отличается более выраженным нарушением тонуса (дистонический компонент). Движения крыльев носа, как правило, присоединяются к учащенному морганию и относятся к неустойчивым симптомам лицевых тиков. Единичные лицевые тики практически не мешают больным и в большинстве случаев не замечаются самими пациентами.
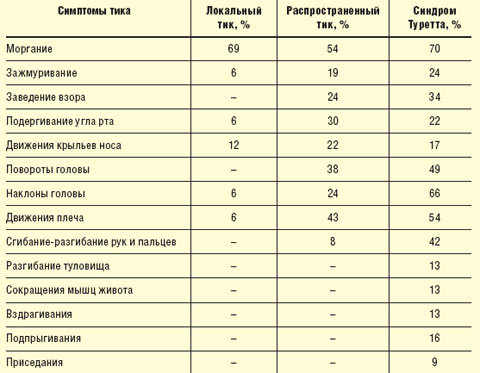 |
| Таблица 1 Виды моторных тиков (В. В. Зыков) |
Распространенный тик. В гиперкинез вовлекаются несколько мышечных групп: мимические, мышцы головы и шеи, плечевого пояса, верхних конечностей, мышцы живота и спины. У большинства больных распространенный тик начинается с моргания, к которому присоединяются заведение взора, повороты и наклоны головы, подъемы плеч. В периоды обострений тиков у школьников могут возникать проблемы при выполнении письменных заданий.
Вокальные тики. Различают вокальные тики простые и сложные.
Клиническая картина простых вокальных тиков представлена преимущественно низкими звуками: покашливанием, «прочисткой горла», хмыканием, шумным дыханием, шмыганием носом. Реже встречаются такие высокие звуки, как «и», «а», «у-у», «уф», «аф», «ай», визг и свист. При обострении тикозных гиперкинезов вокальные феномены могут изменяться, например покашливание переходит в хмыкание или шумное дыхание.
Сложные вокальные тики отмечаются у 6% больных синдромом Туретта и характеризуются произнесением отдельных слов, ругательствами (копролалией), повторением слов (эхолалией), быстрой неровной, неразборчивой речью (палилалией). Эхолалия является непостоянным симптомом и может встречаться в течение нескольких недель или месяцев. Копролалия обычно представляет собой статусное состояние в виде серийного произнесения ругательств. Нередко копролалия значительно ограничивает социальную активность ребенка, лишая его возможности посещать школу или общественные места. Палилалия проявляется навязчивым повторением последнего слова в предложении.
Генерализованный тик (синдром Туретта). Проявляется сочетанием распространенных моторных и вокальных простых и сложных тиков.
В таблице 1 представлены основные виды моторных тиков в зависимости от их распространенности и клинических проявлений.
Как видно из представленной таблицы, при усложнении клинической картины гиперкинезов, от локального к генерализованному, тики распространяются по направлению сверху вниз. Так, при локальном тике насильственные движения отмечаются в мышцах лица, при распространенном переходят на шею и руки, при генерализованном в процесс вовлекаются туловище и ноги. Моргание встречается с одинаковой частотой при всех видах тиков.
По тяжести клинической картины
Тяжесть клинической картины оценивают по количеству гиперкинезов у ребенка в течение 20 мин наблюдения. При этом тики могут отсутствовать, быть единичными, серийными или статусными. Оценка степени тяжести используется для унификации клинической картины и определения эффективности лечения.
При единичных тиках их количество за 20 мин осмотра составляет от 2 до 9, чаще встречаются у больных локальными формами и в стадии ремиссии у больных с распространенным тиком и синдромом Туретта.
При серийных тиках за 20 мин осмотра наблюдается от 10 до 29 гиперкинезов, после которых наступают многочасовые перерывы. Подобная картина характерна при обострении заболевания, встречается при любой локализации гиперкинезов.
При тикозным статусе серийные тики следуют с частотой от 30 до 120 и более за 20 мин осмотра без перерыва в течение дня.
Аналогично моторным тикам, вокальные тики также бывают единичными, серийными и статусными, усиливаются к вечеру, после эмоциональной нагрузки и переутомления.
По течению заболевания
Согласно диагностическому и статистическому руководству по психическим расстройствам (DSM–IV), выделяют преходящие тики, хронические тики и синдром Туретта.
Преходящее, или транзиторное, течение тиков подразумевает наличие у ребенка моторных или голосовых тиков с полным исчезновением симптомов заболевания в течение 1 года. Характерно для локальных и распространенных тиков.
Хроническое тиковое нарушение характеризуется моторными тиками продолжительностью более 1 года без вокального компонента. Хронические вокальные тики в изолированном виде встречаются редко. Выделяют ремиттирующий, стационарный и прогредиентный подтипы течения хронических тиков.
При ремиттирующем течении периоды обострений сменяются полным регрессом симптомов или наличием локальных единичных тиков, возникающих на фоне интенсивных эмоциональных или интеллектуальных нагрузок. Ремиттирующий подтип является основным вариантом течения тиков. При локальных и распространенных тиках обострение длится от нескольких недель до 3 мес, ремиссии сохраняются от 2–6 мес до года, в редких случаях до 5–6 лет. На фоне медикаментозного лечения возможна полная или неполная ремиссия гиперкинезов.
Стационарный тип течения заболевания определяется наличием стойких гиперкинезов в различных группах мышц, которые сохраняются на протяжении 2–3 лет.
Прогредиентное течение характеризуется отсутствием ремиссий, переходом локальных тиков в распространенные или генерализованные, усложнением стереотипий и ритуалов, развитием тикозных статусов, резистентностью к терапии. Прогредиентное течение преобладает у мальчиков с наследственными тиками. Неблагоприятными признаками является наличие у ребенка агрессивности, копролалии, навязчивостей.
Существует зависимость между локализацией тиков и течением заболевания. Так, для локального тика характерен транзиторно-ремиттирующий тип течения, для распространенного тика — ремиттирующе-стационарный, для синдрома Туретта — ремиттирующе-прогредиентный.
Возрастная динамика тиков
Чаще всего тики появляются у детей в возрасте от 2 до 17 лет, средний возраст — 6–7 лет, частота встречаемости в детской популяции — 6–10%. У большинства детей (96%) тик возникает до 11 лет. Наиболее частое проявление тика — моргание глазами. В 8–10 лет появляются вокальные тики, которые составляют примерно треть случаев всех тиков у детей и возникают как самостоятельно, так и на фоне моторных. Чаще первоначальными проявлениями вокальных тиков являются шмыгания носом и покашливания. Для заболевания характерно нарастающее течение с пиком проявлений в 10–12 лет, затем отмечается уменьшение симптоматики. В возрасте 18 лет приблизительно 50% пациентов самопроизвольно освобождаются от тиков. При этом нет зависимости между тяжестью проявления тиков в детстве и во взрослом возрасте, но в большинстве случаев у взрослых проявления гиперкинезов менее выражены. Иногда тики впервые возникают у взрослых, но они характеризуются более мягким течением и обычно продолжаются не более 1 года.
Прогноз для локальных тиков благоприятный в 90% случаев. В случае распространенных тиков у 50% детей отмечается полный регресс симптомов.
Синдром Туретта
Наиболее тяжелой формой гиперкинезов у детей является, без сомнения, синдром Туретта. Частота его составляет 1 случай на 1000 детского населения у мальчиков и 1 на 10 000 у девочек. Впервые синдром описал Жиль де ля Туретт в 1882 г. как «болезнь множественных тиков». Клиническая картина включает моторные и голосовые тики, дефицит внимания и обсессивно-компульсивное расстройство. Синдром наследуется с высокой пенетратностью по аутосомно-доминантному типу, причем у мальчиков тики чаще сочетаются с синдромом дефицита внимания и гиперактивностью, а у девочек — с обсессивно-компульсивным расстройством.
Общепринятыми в настоящее время являются критерии синдрома Туретта, приведенные в классификации DSM III пересмотра. Перечислим их.
Клиническая картина синдрома Туретта зависит от возраста пациента. Знание основных закономерностей развития болезни помогает выбрать правильную тактику лечения.
Дебют заболевания развивается в 3–7 лет. Первыми симптомами являются локальные лицевые тики и подергивания плеч. Затем гиперкинезы распространяются на верхние и нижние конечности, появляются вздрагивания и повороты головы, сгибание и разгибание кисти и пальцев, запрокидывание головы назад, сокращение мышц живота, подпрыгивания и приседания, один вид тиков сменяется другим. Вокальные тики часто присоединяются к моторным симптомам в течение нескольких лет после дебюта заболевания и усиливаются в стадии обострения. У ряда больных вокализмы являются первыми проявлениями синдрома Туретта, к которым в последующем присоединяются моторные гиперкинезы.
Генерализация тикозных гиперкинезов происходит в период продолжительностью от нескольких месяцев до 4 лет. В возрасте 8–11 лет у детей отмечается пик клинических проявлений симптомов в виде серий гиперкинезов или повторных гиперкинетических статусов в сочетании с ритуальными действиями и аутоагрессией. Тикозный статус при синдроме Туретта характеризует тяжелое гиперкинетическое состояние. Для серии гиперкинезов характерна смена моторных тиков вокальными с последующим появлением ритуальных движений. Больные отмечают дискомфорт от избыточных движений, например боль в шейном отделе позвоночника, возникающую на фоне поворотов головы. Наиболее тяжелый гиперкинез представляет собой запрокидывание головы — при этом пациент может повторно ударяться затылком о стену, нередко в сочетании с одновременными клоническими подергиваниями рук и ног и появлением мышечных болей в конечностях. Продолжительность статусных тиков колеблется от нескольких суток до нескольких недель. В некоторых случаях отмечаются исключительно моторные или преимущественно вокальные тики (копролалия). Во время статусных тиков сознание у детей полностью сохранено, однако гиперкинезы не контролируются пациентами. Во время обострений заболевания дети не могут посещать школу, у них затрудняется самообслуживание. Характерно ремиттирующее течение с обострениями длительностью от 2 до 12–14 мес и неполными ремиссиями от нескольких недель до 2–3 мес. Длительность обострений и ремиссий находится в прямой зависимости от тяжести тиков.
У большинства больных в 12–15 лет генерализованные гиперкинезы переходят в резидуальную фазу, проявляющуюся локальными или распространенными тиками. У трети больных с синдромом Туретта без обсессивно-компульсивных расстройств в резидуальной стадии наблюдается полное прекращение тиков, что можно рассматривать как возрастзависимую инфантильную форму заболевания.
Коморбидность тиков у детей
Тики нередко возникают у детей с уже имеющимися заболеваниями со стороны центральной нервной системы (ЦНС), такими как синдром дефицита внимания с гиперактивностью (СДВГ), церебрастенический синдром, а также тревожные расстройства, включающие генерализованное тревожное расстройство, специфичные фобии и обсессивно-компульсивное расстройство.
Примерно у 11% детей с СДВГ встречаются тики. Преимущественно это простые моторные и вокальные тики с хроническим рецидивирующим течением и благоприятным прогнозом. В отдельных случаях затруднен дифференциальный диагноз между СДВГ и синдромом Туретта, когда гиперактивность и импульсивность появляются у ребенка до развития гиперкинезов.
У детей, страдающих генерализованным тревожным расстройством или специфичными фобиями, тики могут быть спровоцированы или усилены волнениями и переживаниями, непривычной обстановкой, длительным ожиданием какого-либо события и сопутствующим нарастанием психоэмоционального напряжения.
У детей с обсессивно-компульсивными расстройствами голосовые и моторные тики сочетаются с навязчивым повторением какого-либо движения или занятия. По всей видимости, у детей с тревожными расстройствами тики являются дополнительной, хотя и патологической формой психомоторной разрядки, способом успокоения и «переработки» накопившегося внутреннего дискомфорта.
Церебрастенический синдром в детском возрасте является следствием перенесенных черепно-мозговых травм или нейроинфекций. Появление или усиление тиков у детей с церебрастеническим синдромом нередко провоцируется внешними факторами: жарой, духотой, изменением барометрического давления. Характерно нарастание тиков при утомлении, после длительных или повторных соматических и инфекционных заболеваний, увеличении учебных нагрузок.
Приведем собственные данные. Из 52 детей, обратившихся с жалобами на тики, было 44 мальчика, 7 девочек; соотношение «мальчики : девочки» составило «6 : 1» (табл. 2).
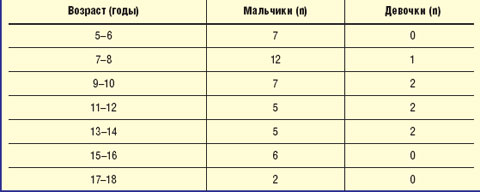 |
| Таблица 2 Распределение детей с тиками по возрасту и полу |
Итак, наибольшее число обращений по поводу тиков отмечалось у мальчиков в возрасте 5–10 лет с пиком в 7–8 лет. Клиническая картина тиков представлена в табл. 3.
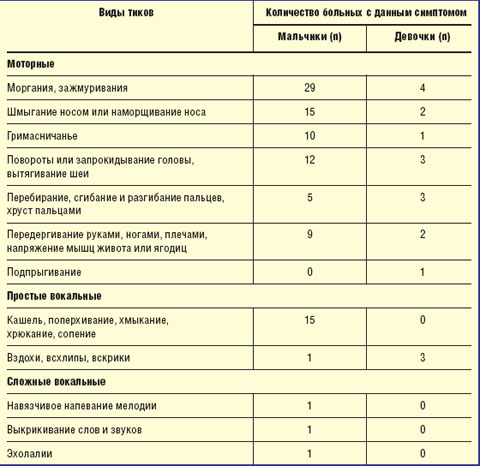 |
| Таблица 3 Виды тиков у пациентов группы |
Таким образом, чаще всего отмечались простые моторные тики с локализацией преимущественно в мышцах лица и шеи и простые вокальные тики, имитирующие физиологические действия (кашель, отхаркивание). Подпрыгивания и сложные вокальные высказывания встречались гораздо реже — только у детей с синдромом Туретта.
Временные (транзиторные) тики продолжительностью менее 1 года наблюдались чаще, чем хронические (ремиттирующие или стационарные). Синдром Туретта (хронический стационарный генерализованный тик) отмечался у 7 детей (5 мальчиков и 2 девочки) (табл. 4).
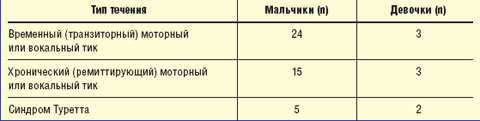 |
| Таблица 4 Распределение пациентов по типу лечения тиков |
Лечение
Основным принципом терапии тиков у детей является комплексный и дифференцированный подход к лечению. До назначения медикаментозной или иной терапии необходимо выяснить возможные причины возникновения заболевания и обсудить с родителями способы педагогической коррекции. Необходимо разъяснить непроизвольный характер гиперкинезов, невозможность контроля их усилием воли и, как следствие этого, недопустимость замечаний ребенку по поводу тиков. Нередко выраженность тиков снижается при уменьшении требований к ребенку со стороны родителей, отсутствии фиксации внимания на его недостатках, восприятии его личности в целом, без вычленения «хороших» и «плохих» качеств. Терапевтический эффект оказывают упорядочение режима, занятия спортом, особенно на свежем воздухе. При подозрении на индуцированные тики необходима помощь психотерапевта, поскольку подобные гиперкинезы снимаются внушением.
При решении вопроса о назначении медикаментозного лечения необходимо учитывать такие факторы, как этиология, возраст пациента, тяжесть и выраженность тиков, их характер, сопутствующие заболевания. Медикаментозное лечение необходимо проводить при тяжелых, выраженных, упорных тиках, сочетающихся с нарушениями поведения, неуспеваемостью в школе, влияющих на самочувствие ребенка, осложняющих его адаптацию в коллективе, ограничивающих его возможности самореализации. Лекарственная терапия не должна назначаться, если тики беспокоят только родителей, но не нарушают нормальную активность ребенка.
Галоперидол: начальная доза составляет 0,5 мг на ночь, затем ее повышают на 0,5 мг в неделю до достижения терапевтического эффекта (1–3 мг/сут в 2 приема).
Флуфеназин назначается в дозе 1 мг/сут, затем дозу увеличивают на 1 мг в неделю до 2–6 мг/сут.
Рисперидон относится к группе атипичных нейролептиков. Известна эффективность рисперидона при тике и связанных с ним нарушениях поведения, особенно оппозиционно-вызывающего характера. Начальная доза — 0,5–1 мг/сут с постепенным ее повышением до достижения положительной динамики.
Тиаприд (Тиапридал): детям 7–12 лет рекомендуется по 50 мг (1/2 таблетки) 1–2 раза в день.
При выборе препарата для лечения ребенка с тиками следует учитывать наиболее удобную для дозирования форму выпуска. Оптимальными для титрования и последующего лечения в детском возрасте являются капельные формы (галоперидол, рисперидон), позволяющие наиболее точно подобрать поддерживающую дозу и избежать неоправданной передозировки лекарства, что особенно актуально при проведении длительных курсов лечения. Предпочтение также отдается препаратам, обладающим относительно низким риском развития побочных эффектов (рисперидон, тиаприд).
Метоклопрамид (Реглан, Церукал) является специфическим блокатором дофаминовых и серотониновых рецепторов триггерной зоны ствола мозга. При синдроме Туретта у детей применяется в дозе 5–10 мг в день (1/2–1 таблетка), в 2–3 приема. Побочные действия — экстрапирамидные расстройства, проявляющиеся при превышении дозы 0,5 мг/кг/сут.
Для лечения гиперкинезов в последние годы применяют препараты вальпроевой кислоты. Основной механизм действия вальпроатов заключается в усилении синтеза и высвобождении γ-аминомасляной кислоты, которая является тормозным медиатором ЦНС. Вальпроаты являются препаратами первого выбора при лечении эпилепсии, однако интерес представляет их тимолептический эффект, проявляющийся в уменьшении гиперактивности, агрессивности, раздражительности, а также положительное влияние на выраженность гиперкинезов. Терапевтическая доза, рекомендуемая для лечения гиперкинезов, значительно ниже, чем при лечении эпилепсии, и составляет 20 мг/кг/сут. Из побочных эффектов отмечены сонливость, повышение массы тела, выпадение волос.
При сочетании гиперкинезов с обсессивно-компульсивным расстройством положительный эффект оказывают антидепрессанты — кломипрамин, флуоксетин.
Кломипрамин (Анафранил, Кломинал, Клофранил) является трициклическим антидепрессантом, механизм действия — торможение обратного захвата норэпинефрина и серотонина. Рекомендованная доза у детей с тиками — 3 мг/кг/сут. К побочным эффектам относятся преходящие нарушения зрения, сухость во рту, тошнота, задержка мочи, головная боль, головокружение, бессонница, возбудимость, экстрапирамидные расстройства.
Флуоксетин (Прозак) — антидепрессивное средство, селективный ингибитор обратного захвата серотонина, обладающий низкой активностью по отношению к норэпинефриновой и дофаминергической системам головного мозга. У детей с синдромом Туретта хорошо устраняет беспокойство, тревогу, страх. Начальная доза в детском возрасте составляет 5 мг/сут 1 раз в день, эффективная — 10–20 мг/сут 1 раз утром. Переносимость препарата в целом хорошая, побочные эффекты возникают относительно редко. Среди них наиболее значимыми являются тревожность, нарушения сна, астенический синдром, потливость, снижение массы тела. Препарат также эффективен в комбинации с пимозидом.
Литература
Н. Ю. Суворинова, кандидат медицинских наук
РГМУ, Москва