что значит нарушение мппк 1а степени
Что такое фетоплацентарная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
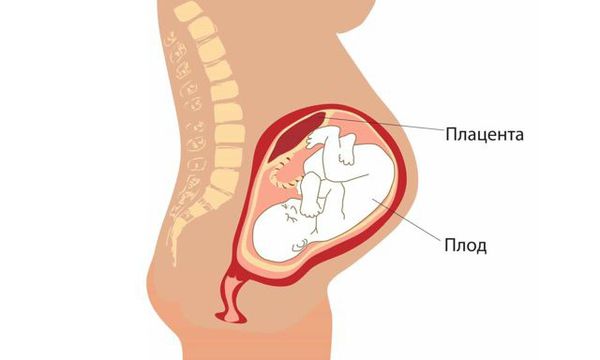
Фетоплацентарная недостаточность (ФПН) — это изменения в плаценте и реакция плода на различные патологические состояния в организме матери.
ФПН длительное время может никак не проявляться, первые признаки возникают с началом осложнений, таких как отставание в росте и развитии плода. Они выявляются инструментальными методами, например с помощью УЗИ, и при объективном обследовании (аускультации сердцебиения плода, осмотре и измерении высоты стояния дна матки).
Все причины фетоплацентарной недостаточности можно разделить на три группы: нарушения формирования плаценты, осложнения беременности и экстрагенитальные патологии (ЭГП). ЭГП — это болезни, обостряющиеся в период беременности, но сюда не относятся гинекологические заболевания и акушерские осложнения.
К нарушениям формирования плаценты приводят:
Осложнения беременности:
Экстрагенитальные патологии:
Симптомы фетоплацентарной недостаточности
Первичная фетоплацентарная недостаточность (до 16 недель) проявляется угрозой самопроизвольного аборта. Зачастую пациентки страдают от аномальных вагинальных кровотечений и схваткообразной боли в нижней части живота.
Первичная ФПН в отдельных случаях переходит во вторичную или позднюю недостаточность (более 16 недель). Патология может долгое время никак не проявляться, так как компенсаторные механизмы в плаценте сглаживают возникающие нарушения. Заподозрить наличие ФПН можно только при ультразвуковой диагностике (УЗИ), ультразвуковой допплерографии (УЗДГ) и кардиотокографии (КТГ). Таким образом, самостоятельно женщина не может определить, есть ли у неё фетоплацентарная недостаточность. Это возможно только на последних стадиях, когда двигательная активность плода снижается и пациентка перестаёт чувствовать его шевеления.
Патогенез фетоплацентарной недостаточности
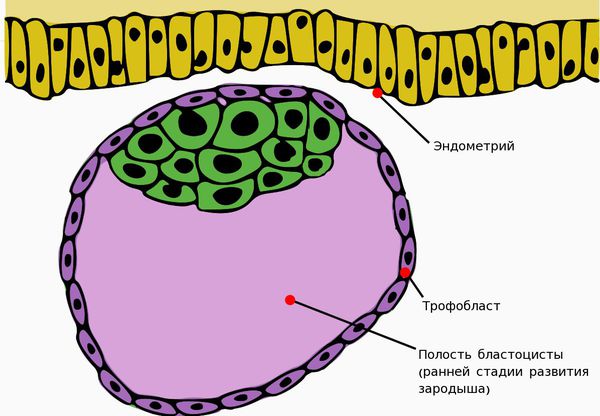
Важное значение в развитии первичной ФПН имеет ферментативная недостаточность децидуальной ткани — слизистой оболочки матки, подвергающейся преобразованиям при беременности и отпадающей после родов.
В результате ферментативной недостаточности нарушается внедрение трофобласта (наружного клеточного слоя зародыша) в эндометрий матки.
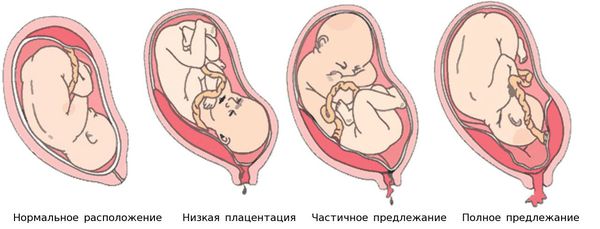
Ферментативная недостаточность слизистой оболочки наблюдается при дисфункции яичников, нарушениях строения и расположения плаценты, например при её предлежании — патологии, при которой плацента располагается в нижних отделах матки. ФПН выявляется также и при дефектах формирования сосудов и нарушениях в развитии хориона (внешней оболочки зародыша).
Первичная плацентарная недостаточность может стать причиной неразвивающейся беременности и способствовать появлению отклонений в развитии плода.
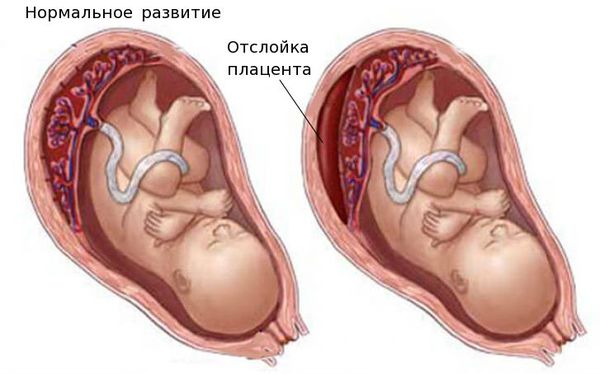
Выделяют острую и хроническую форму фетоплацентарной недостаточности. При остром нарушении из-за отслойки плаценты или её инфаркта (отмирания плацентарной ткани) стремительно нарушается кровоснабжение, что нередко приводит к гибели плода.
Плацентарная недостаточность часто развивается при изменениях кровотока в сосудах плаценты и микроциркуляторных расстройствах. Нарушения возникают вследствие снижения притока крови к плаценте, затруднения венозного оттока, инфаркта плаценты, ухудшения капиллярного кровотока в ворсинах хориона, изменения свойств крови матери и плода.
К снижению притока крови к плаценте приводят следующие патологии:
Нарушение венозного оттока возникает в результате:
Факторы, приводящие к нарушению капиллярного кровотока в ворсинах хориона:
Все вышеперечисленные факторы вызывают нарушение главной функции плаценты — газообменной. Плод перестаёт получать достаточно кислорода, нужного ему для обмена веществ. Это состояние называется внутриутробной гипоксией плода.
Также страдает и трофическая функция плаценты — нарушается доставка питательных веществ к плоду. Он отстаёт в развитии и может погибнуть. Даже если его компенсаторные механизмы справляются с возникшей гипоксией и недостатком питательных веществ, то в родах, когда нагрузка на фетоплацентарный комплекс возрастает, приспособительные реакции могут дать сбой, и возможна гибель плода.
Классификация и стадии развития фетоплацентарной недостаточности
Виды ФПН по клинико-морфологическим признакам:
По клиническому течению:
Хроническая ФПН в зависимости от действия компенсаторно-приспособительных факторов:
Осложнения фетоплацентарной недостаточности
К осложнениям фетоплацентарной недостаточности относятся:
Диагностика фетоплацентарной недостаточности
Для своевременной диагностики ФПН необходимо установить точный срок беременности. Это делают, исходя из данных о менструальном цикле женщины.
Методы выявления фетоплацентарной недостаточности:
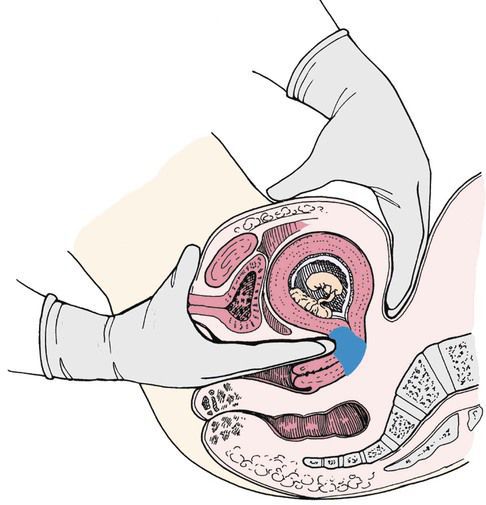
Бимануальное исследование матки с определением её размеров проводится при постановке на учёт в женскую консультацию. При каждом осмотре измеряется высота стояния дна матки (ВСДМ). ВСДМ на 2 см меньше нормы и отсутствие динамики в течение 2-3 недель в 80 % случаев свидетельствует о нарушении развития плода.
Аускультация («выслушивание») сердечного ритма плода. В норме частота сердечных сокращений плода составляет 120-160 ударов в минуту.
Контроль массы тела беременной — прибавка веса в норме составляет в среднем 250-400 г в неделю.
Наиболее информативным методом диагностики фетоплацентарной недостаточности является ультразвуковая допплерография сосудов (УЗДГ). При УЗДГ анализируют соотношение двух показателей:
Плановое УЗДГ проводится при втором и третьем УЗИ-скринингах, то есть на 22 и на 30-34 неделе. Дополнительные обследования назначают по показаниям.
Степени нарушения кровотока по УЗДГ:
I степень:
II степень — кровоток нарушен в маточных артериях и в пуповине, но отклонение не достигает критических значений. Состояние возникает при развитии патологического процесса и свидетельствует о декомпенсации приспособительных возможностей, что приводит к тяжёлой ФПН и задержке развития плода.
Задержку развития плода, как осложнение ФПН, диагностируют на УЗИ. При обследовании видно несоответствие размеров плода сроку беременности и отставание роста матки.
Гипотрофия плода бывает:
Асимметричный тип гипотрофии встречается наиболее часто. При этом может выявляться ранняя и поздняя гипотрофия, а также временное замедление роста плода, которое выравнивается при улучшении состояния матери.
Ультразвуковая диагностика внутриутробной задержки развития плода (ВЗРП) включает измерение нескольких показателей тела плода: бипариетальный размер (расстояние между висками), длина бедра и окружность живота. На основании этих показателей рассчитывают массу плода.
Выделяют три степени тяжести ВЗРП:
Также на УЗИ определяют количество околоплодных вод. Сочетание ВЗРП и маловодия — неблагоприятный прогностический признак, требующий досрочного родоразрешения.
На УЗИ можно заподозрить ФПН по состоянию зрелости плаценты, несоответствующей сроку беременности. «Перезрелая» плацента определяется по наличию характерных участков: кальцинатов, множественных кист и углублений.
Выделяют четыре степени зрелости плаценты:
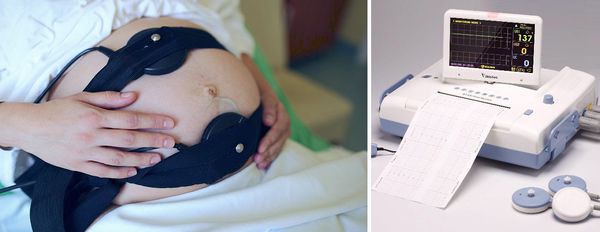
Кардиотокография (КТГ) — измерение частоты сердечных сокращений и двигательной активности плода.
КТГ-исследование назначают с 32 недели. При обследовании оценивают интегральный показатель состояния плода (ПСП):
Лечение фетоплацентарной недостаточности
К сожалению, методов лечения фетоплацентарной недостаточности не существует, так как те изменения, которые уже произошли в плаценте и сосудах нельзя повернуть вспять.
С целью выявления симптомов декомпенсации ФПН и принятия решения о сроке и методах родоразрешения проводится динамическое наблюдение. Параллельно назначаются средства, улучшающие кровообращение — кроворазжижающие препараты, содержащие аспирин, например «Кардиомагнил» и «Ацекардол».
При угрозе прерывания беременности назначают средства, понижающие тонус матки.
Выбор методов наблюдения и терапии зависит от степени фетоплацентарной недостаточности:
I А степень. Проводят динамическое наблюдение с обязательным контролем с помощью КТГ и УЗДГ раз в 5-7 дней. Рекомендованы прогулки на свежем воздухе, сбалансированное питание, богатое белками и витаминами. Беременной следует спать восемь часов ночью и дополнительно отдыхать два часа днём. Также следует своевременно лечить заболевания неполовой сферы. Например, если причина ФПН в пониженном артериальном давлении, то потребуется гипотензивная терапия и приём препаратов, содержащих аспирин.
При стабильном состоянии досрочное родоразрешение не требуется. При ухудшении показателей состояние ежедневно контролируют с помощью КТГ и УЗИ с допплером, по медицинским показаниям могут быть проведены преждевременные роды. При нормальном состоянии плода возможны роды через естественные родовые пути.
I В степень. Желательна госпитализация в отделение патологии беременности и наблюдение за пациенткой в условиях стационара. Проводят УЗДГ в динамике, КТГ раз в 2-3 дня, для улучшения кровообращения назначаются препараты, содержащие аспирин.
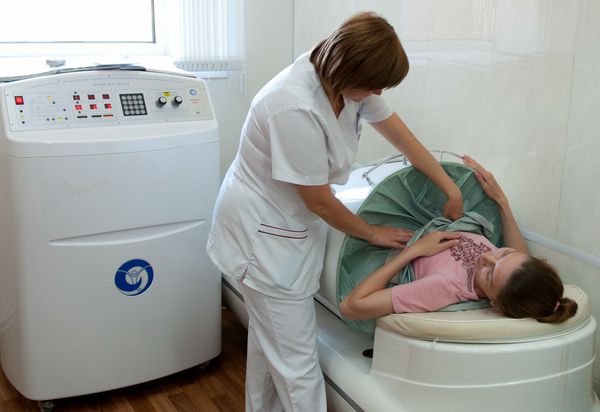
Также рекомендована абдоминальная декомпрессия. Для этого беременная ложится на спину, при этом живот находится в камере для декомпрессии. Атмосферное давление в устройстве понижается до 50-100 мм рт. ст. на 15-30 секунд ежеминутно в течение нескольких минут. Процедура позволяет улучшить приток крови к плаценте.
II степень. КТГ и допплерометрия проводятся 1 раз в 2 дня. При ухудшении показателей потребуется досрочное родоразрешение.
Прогноз. Профилактика
Профилактические мероприятия способствуют предупреждению возможных осложнений и уменьшению их негативного влияния на развитие плода.
Меры профилактики:
Нарушение маточно-плацентарного кровотока
Нормальный маточно-плацентарный кровоток
Беременные женщины часто даже не подозревают об существовании допплерометрии. Такое исследование помогает определить объем и силу кровотока при помощи ультразвукового излучения. Обычно допплерометрия проводится в третьем семестре беременности, однако в некоторых случаях данное исследование может быть проведено и раньше.
С помощью допплеметрии удается на ранних стадиях определить любые патологии кровеносных сосудов в матке либо плаценте. Также оно помогает выявить нарушения в сонной и мозговой артерии плода. Исходя из полученных результатов, врач сможет определить, испытывает ли ребенок недостаток кровотока или нет.
Если у женщины нарушен маточно-плацентарный кровоток, ее плод находится в постоянном дефиците кислорода и питательных веществ.
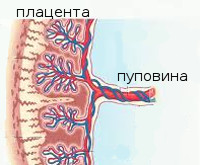
Структура маточно-плацентарного кровотока
Мать и дитя соединены не только плацентой, но и сложной системой кровеносных сосудов. Поэтому все совместное кровообращение принято делить на уровни, которые не могут существовать изолированно, а работают только в комплексе. Центральным отделом системы считается плацента. Она обеспечивает всасывание продуктов из материнской крови через ворсинки, проросшие вглубь стенки матки.
При этом не перемешивается кровь матери и ребенка.
Несколько рядов специальных клеток образуют гематоплацентарный барьер, являющийся серьезным препятствием для ненужных плоду веществ. Через него отработанная кровь возвращается в венозную систему матери. Вторую часть кровотока составляют ветви маточных артерий. Если до беременности в женском организме они находятся в спавшемся состоянии и называются спиральными, то со срока 1 месяц в них происходит потеря мышечного слоя, способного вызывать спазм.
А к четырем месяцам артерии преображаются в полноценные стволы, наполненные кровью и направляющиеся в зону плаценты. Именно этот механизм, полезный для питания плода, может оказаться роковым при маточных кровотечениях: стенки сосудов уже не могут сокращаться. Сосуды в пуповине образуют третий путь кровотока. Здесь проходит 2 артерии и вена. Они связывают ребенка с плацентой и образуют плодово-плацентарный круг. Снижение кровотока на этом уровне наносит наиболее тяжелые поражения плоду.
3 степени патологии
Выделяют три основные степени нарушений маточно-плодового кровотока:
Клиническая картина нарушения
Симптоматика нарушения кровотока зависит от того, настолько выражены изменения в сосудистом русле. Со стороны самой беременной признаков патологии может не быть вовсе или присутствует только гестоз. Нередко нарушения гемодинамики выявляется из-за того, что женщина проходит обследование из-за угрозы выкидыша или преждевременного начала родов, что проявляется:
Со стороны плода симптоматика нарушений гемодинамики более выражена. При развитии гипоксии происходит урежение частоты движений ребенка. Во время осмотров на приеме у акушера-гинеколога, специалист может обратить внимание на увеличение или уменьшение частоты сердцебиения у ребенка. Также врач может отметить то, что объем живота и высота стояния дна матки не соотносимы со сроком гестации.
Причины нарушений кровотока в малом тазу
Спровоцировать недостаточность кровообращения в малом тазу может огромное количество факторов. Отдельно выделяют те, которые провоцируют нарушения в период формирования плаценты, и те, которые возникают на более поздних сроках. Таким образом, принято выделять первичную и вторичную форму патологии. Если долгое время игнорировать проблему, у женщины повышается риск выкидыша, а у плода не может нормально развиваться эндокринные железы, обмен веществ, иммунные функции. Спровоцировать такое явление могут:
Риск развития маточно-плацентарной недостаточности возрастает даже при наличии одного из вышеперечисленных факторов. При наличии нескольких причин женщине необходимо чаще бывать у лечащего специалиста, чтобы вовремя установить отклонения. Врач отправит вас на периодические скрининги и другие исследования.
Симптомы маточно-плацентарного нарушения
Как и любая другая патология, нарушение МПК имеет ряд особенностей в проявлении. Если точно знать признаки данного отклонения, женщина сможет на ранних стадиях определить у себе недуг, что позволит ей вовремя обратиться к врачу. Основная опасть нарушения маточно-плацентарного кровотока 1а степени заключается в том, что плод испытывает кислородное голодание. Такая гипоксия препятствует нормальному развитию его внутренних органов, может вызвать выкидыш либо замирание беременности. Распознать патологию можно по следующим изменениям:
Признаки нарушения МПК 1а степени обычно проявляются при декомпенсированной форме. Однако в некоторых случаях проявления данной патологии вовсе отсутствуют. Об ее наличии удается узнать только после очередного обследования.
Выявление нарушения кровотока
Определить маточно-плацентарное нарушение кровообращение достаточно просто. Для этого врач использует современные диагностические методы, которые позволяют без вреда для ребенка выявить патологию. Перед тем, как специалист отправит вас на обследование, он соберет подробный анамнез и оценит степень проявления нарушения МПК. В целом, диагностика данной проблемы выглядит следующим образом:
Опытный специалист без труда сможет определить данную патологию по одни лишь жалобам пациентки. Для этого ему нужно собрать информацию об ее акушерском прошлом, оценить общее состояние организма. По результатам функциональных тестов врач сможет выявить наиболее оптимальной и эффективное лечение, которое поможет быстро избавить плод от кислородного голодания.
Лечения нарушений маточных кровотоков
Как помочь организму?
Лечение маточно-плацентарного нарушения должно быть начато своевременно, чтобы избежать негативных последствий. Если женщина находится в группе повышенного риска к образованию данной патологии, то она должна чаще посещать гинеколога. Метод лечения зависит от причин, которые спровоцировали такое явление. В большинстве случаев наладить кровообращение помогают препараты, которые снимают тонус матки или улучшают свертываемость крови.
При появлении первых признаков изменения кровообращения в малом тазу беременная женщина должна незамедлительно обратиться к врачу.
Если у женщины диагностируется нарушение плодово-плацентарного кровотока, ее незамедлительно госпитализируют на 36 неделе. В больнице ей придется провести вплоть до самых родов. Нужно отметить, что родовая деятельность при такой патологии требует особой осторожности. Если во время вынашивания женщина не принимала никакие препараты, ей назначается кесарево сечение, что значит невозможность естественных родов.
Профилактика маточно-плацентарной патологии
Чтобы родить здорового малыша, беременной необходимо быть более осторожной и прислушиваться к своему организму. Старайтесь следить за своим рационом: он должен быть питательным, насыщенным и полезным. Также можете принимать витаминные комплексы или Гинипрал, которые устранят дефицит какого-нибудь элемента.
Рекомендации врача помогут вам избавиться от нарушения МПК 1а степени. Не забывайте регулярно посещать лечащего специалиста, чтобы контролировать развитие данной патологии. При нарушении нормального кровотока женщину могут положить на сохранение. Помните, что не стоит назначать себе лечение на основе советов знакомых или данных из сети. Так вы спровоцируете развитие серьезных осложнений.
Профилактика патологии
Для того чтобы избежать проблем с кровотоком, женщине важно полноценно питаться. Рацион должен быть по максимуму обогащен витаминами, содержать необходимые микроэлементы, а также в нужном количестве белки, жиры и углеводы. Важно пить достаточно жидкости, если нет отеков.
Женщине следует следить за массой тела. Общая прибавка в весе к концу беременности более 10 килограммов считается фактором риска.
Нарушение маточно-плацентарного кровотока
Нарушение маточно-плацентарного кровотока – симптомокомплекс, развивающийся во время беременности вследствие расстройства функций плаценты или происходящих в ее строении морфологических изменений. Со стороны матери клиника может отсутствовать. На фоне акушерской патологии возникает гипоксия плода, проявляющаяся учащением или замедлением сердечных сокращений, снижением активности. Диагностика нарушений маточно-плацентарного кровотока осуществляется посредством УЗИ, КТГ, допплерометрии. Лечение проводится в стационаре консервативным путем с использованием препаратов, улучшающих гемодинамику в сосудах плаценты.
Общие сведения
Нарушение маточно-плацентарного кровотока – акушерская патология, возникающая вследствие расстройства функций гемодинамики в системе «женщина-плацента-ребенок». Диагностируется такая аномалия примерно у 4% беременных. В 25% случаев заболевание развивается на фоне уже имеющихся экстрагенитальных заболеваний пациентки. Нарушение маточно-плацентарного кровотока представляет угрозу для здоровья и жизни плода, поскольку может приводить к недостаточному поступлению питательных веществ, что осложняется задержкой внутриутробного развития, гипоксией и даже возможной гибелью ребенка.
Опасность нарушения маточно-плацентарного кровотока зависит от выраженности и продолжительности существования данной акушерской патологии. Чем меньше питательных веществ поступает к ребенку, тем выше вероятность формирования отклонений. По статистике, около 85% новорожденных, подверженных такой патологии, появляются на свет с признаками гипоксии или врожденными аномалиями различной степени выраженности. Нарушение маточно-плацентарного кровотока способно возникать на разных этапах беременности, чаще всего оно диагностируется во 2-3 триместре вынашивания. Расстройство гемодинамики, развившееся до 16 недель, нередко заканчивается самопроизвольными выкидышами.
Причины нарушения маточно-плацентарного кровотока
Нарушение маточно-плацентарного кровотока развивается вследствие неправильного формирования ворсинчатого слоя плодных оболочек еще в период закладки плаценты или в результате влияния на организм матери неблагоприятных факторов, становящихся причиной расстройства гемодинамики в нормальной плаценте. Патогенез заболевания заключается в неполноценной маточно-плацентарной перфузии, приводящей к недостаточному поступлению кислорода к плоду. Как следствие, нарушение маточно-плацентарного кровотока запускает механизм гипоксических изменений, способствующих задержке развития плода.
Спровоцировать нарушение маточно-плацентарного кровотока могут эндогенные и экзогенные причины. К первой группе относятся факторы, влияющие изнутри организма будущей матери. Риск развития патологии наблюдается при наличии у женщины сахарного диабета, заболеваний почек, сердца и сосудов, на фоне дисфункции щитовидной железы. Формированию нарушения маточно-плацентарного кровотока способствует отягощенный акушерский анамнез – поздний гестоз, угрозы прерывания, множественные аборты и выкидыши, доброкачественные опухоли матки. Высокий риск расстройства гемодинамики наблюдается на фоне беременности с резус-конфликтом, а также, если пациентка страдала бесплодием.
Нарушение маточно-плацентарного кровотока нередко развивается на фоне генетических нарушений у плода и при наличии врожденных пороков репродуктивной системы матери (при двурогой или седловидной матке, перегородках в полости органа). Вероятность возникновения акушерской патологии существует и при половых инфекциях, а также, если больная перенесла вирусные заболевания, к примеру, грипп, ОРВИ. К экзогенным факторам, способствующим нарушению маточно-плацентарного кровотока относится работа на вредных производствах, употребление наркотиков и алкоголя, курение. Неблагоприятным образом сказывается и нерациональное питание. В группу риска по развитию нарушения маточно-плацентарного кровотока входят женщины в возрасте до 18 и старше 35 лет. Риск аномальной гемодинамики присутствует при постоянных стрессах, интенсивных физических нагрузках.
Классификация нарушения маточно-плацентарного кровотока
В зависимости от локализации патологических изменений в акушерстве различают несколько степеней тяжести нарушения маточно-плацентарного кровотока:
Учитывая срок гестации, на котором происходит нарушение маточно-плацентарного кровотока, можно выделить следующие виды патологии:
Симптомы нарушения маточно-плацентарного кровотока
Клинические проявления нарушения маточно-плацентарного кровотока зависят от выраженности акушерской аномалии. Со стороны матери патологические признаки наблюдаются не всегда. У пациентки может развиться гестоз, нередко присутствует угроза выкидыша или преждевременных родов, что сопровождается болью в животе и в области паха. Возможно появление кровянистой слизи из половых путей. На фоне нарушения маточно-плацентарного кровотока происходит активизация деятельности условно-патогенной флоры, нередко возникают кольпиты. Это осложнение нарушения маточно-плацентарного кровотока может стать причиной внутриутробного инфицирования плода.
Нарушение маточно-плацентарного кровотока более выражено со стороны ребенка. Заподозрить признаки гипоксии плода в ряде случаев может сама пациентка. Патологическое состояние проявляется снижением двигательной активности ребенка. В ходе осмотра акушер-гинеколог выявляет учащение или уменьшение частоты сердечных сокращений у малыша, что также является достоверным признаком нарушения маточно-плацентарного кровотока. Недостаток питательных компонентов способен вызвать преждевременную отслойку плаценты. При этом состояние женщины и плода стремительно ухудшается, возможно возникновение угрозы для жизни.
Диагностика и лечение нарушения маточно-плацентарного кровотока
Выявить нарушение маточно-плацентарного кровотока можно в ходе УЗИ. О наличии акушерской патологии свидетельствуют патологии плаценты и внутриутробная задержка развития плода, проявляющаяся несоответствием размеров анатомических частей сроку гестации. Оценить степень нарушения маточно-плацентарного кровотока удается с помощью допплерографии. Для оценки функциональности сердечно-сосудистой системы ребенка используется КТГ. Характерным признаком является тахикардия или брадикардия, возникшая на фоне гипоксии.
Лечение нарушения маточно-плацентарного кровотока проводится в условиях стационара. Больной показан постельный режим, исключение стрессов и интенсивных физических нагрузок. Консервативная терапия заключается в использовании препаратов для купирования нарушений маточно-плацентарного кровотока и улучшения оксигенации плода. Также используются антиагреганты и средства, улучшающие питание тканей головного мозга. При нарушении маточно-плацентарного кровотока показано употребление витаминов, блокаторов кальциевых каналов. Последние применяются для устранения гипертонуса матки.
При нарушении маточно-плацентарного кровотока все усилия специалистов направлены на продление ведения беременности до 37-38 недель. При условии достаточной эффективности медикаментозной терапии через 4 недели пациентку переводят на амбулаторное лечение. Если справиться с признаками нарушения маточно-плацентарного кровотока не удается и состояние плода продолжает ухудшаться, осуществляют преждевременное родоразрешение методом экстренного кесарева сечения. Если беременность удалось доносить до 38 недель, роды могут происходить естественным путем. Во втором периоде показано использование вакуум-экстракции плода или наложение акушерских щипцов. В случае развития нарушения маточно-плацентарного кровотока на фоне других заболеваний у матери осуществляется плановое кесарево сечение в сроке 38 недель.
Прогноз и профилактика нарушения маточно-плацентарного кровотока
Своевременное лечение нарушения маточно-плацентарного кровотока позволяет женщине продлить беременность до 37 недель гестации и родить абсолютно здорового младенца. При первичной форме патологии возможна внутриутробная гибель плода или самопроизвольный выкидыш. Профилактика нарушения маточно-плацентарного кровотока состоит в устранении экстрагенитальных патологий еще до момента зачатия, ранней постановке на учет к акушеру-гинекологу и выполнении всех его рекомендаций. Беременная должна придерживаться рационального питания, отказаться от вредных привычек, стрессов и тяжелой физической работы. Уменьшить вероятность развития нарушения маточно-плацентарного кровотока позволяет также исключение контактов с возможными источниками инфекций.