что значит овоидная форма лимфоузлов
Ультразвуковое исследование лимфатических узлов
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Оценка состояния зон регионарного лимфооттока при обследовании онкологических больных имеет решающее значение в определении лечебной тактики и прогнозе течения заболевания. Знание путей лимфооттока позволяет вести целенаправленный поиск метастатически измененных лимфатических узлов у больных со злокачественными новообразованиями. Уточнение локализации и количества выявленных измененных лимфатических узлов дает возможность уточнить стадию опухолевого процесса.
Выявление лимфатических узлов при физикальном осмотре не всегда возможно. Так, по данным R. Chandawarkar и S. Shinde [1], J. Verbanck и соавт. [2], чувствительность пальпации в выявлении лимфатических узлов колеблется от 50 до 88%. Глубоко залегающие лимфатические узлы, например, ретромаммарные, интрапекторальные и др., недоступны для клинической оценки при пальпации. Одним из ведущих методов обнаружения патологии лимфатических узлов является ультразвуковое исследование (УЗИ). Точность УЗИ в выявлении лимфатических узлов различна, она во многом зависит от локализации лимфатических узлов, качества аппаратуры, а также опыта исследователя. Специфичность УЗИ в выявлении и дифференциальной диагностике поражения лимфатических узлов составляет от 30 до 100% 4. Число работ, посвященных ультразвуковой диагностике метастатического поражения поверхностных лимфатических узлов, увеличивается [7, 8].
Периферические лимфатические узлы исследуют линейными датчиками с рабочей частотой 5-12 МГц, линейные и конвексные датчики с рабочей частотой 3-5 МГц можно использовать для осмотра больших периферических конгломератов.
Исследование регионарных чаще проводят на стороне поражения, иногда и на контралатеральной стороне, а при лимфогранулематозе, неходжкинских лимфомах, лейкозах и др. УЗИ необходимо проводить с учетом возможного поражения разных групп лимфатических узлов.
При проведении УЗИ следует определить локализацию лимфатических узлов, их число, форму, размер и структуру.
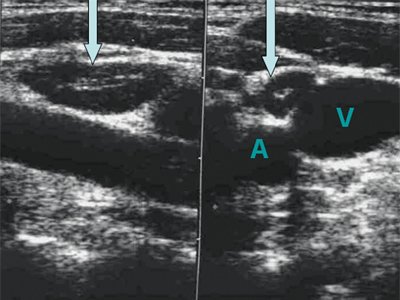
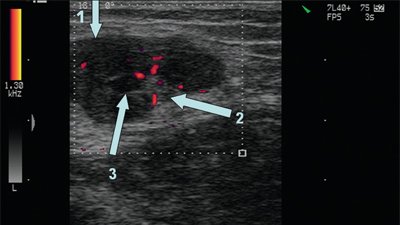
В норме лимфатические узлы представляют собой образования бобовидной, овальной или лентовидной формы и располагаются группами, чаще по несколько узлов.
Размеры лимфатических узлов зависят от возраста обследуемого, особенностей конституции и др. У клинически здоровых людей можно обнаружить лимфатические узлы, длина которых достигает 3,5 см. Существует разница в величине и форме лимфатических узлов разных регионарных групп и лимфатических узлов, расположенных в разных областях у одного и того же индивидуума.
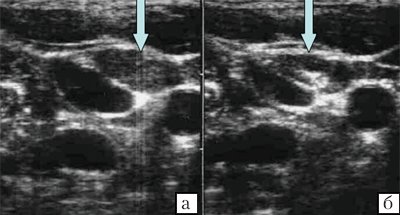
Форма лимфатических узлов в значительной мере зависит от их топографоанатомических отношений с прилежащими органами, обычно она несколько продолговатая и сплюснутая, немного выпуклая с одной стороны и с небольшой впадиной с другой, напоминает фасоль. Иногда форма лимфатического узла может быть округлой. В пожилом и старческом возрасте нередко встречаются лентовидные формы лимфатических узлов, которые можно рассматривать как результат слияния более мелких узлов. На участках, ограниченных фасциями (например, в затылочной области), узлы более вытянуты в длину, чем те, которые располагаются в рыхлой клетчатке (например, подмышечные) (рис. 1, 2).
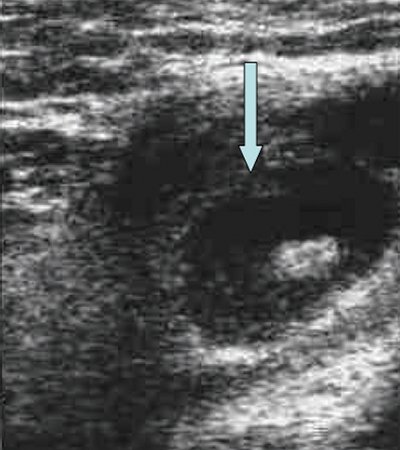
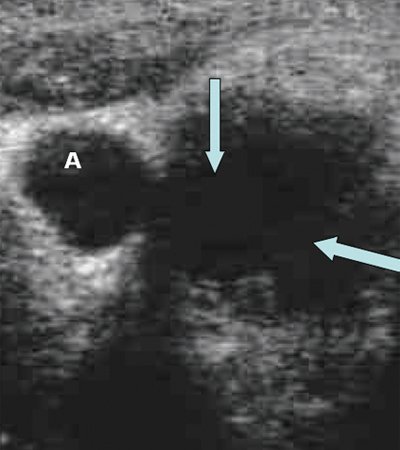
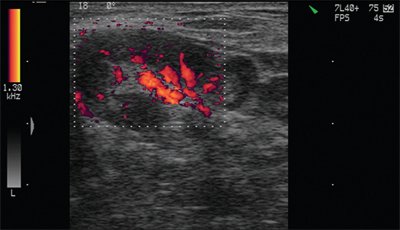
Эхогенность лимфатических узлов оценивают по отношению к окружающим тканям (чаще клетчатке) и описывают как высокую, среднюю и низкую (гипер- или гипоэхогенные, изо- или анэхогенные лимфатические узлы) (рис. 3, 4).
Рис. 3. Метастазы в лимфатические узлы (LN) шеи (Ln. Рretrachealis и Lnn. laterotracheales sinistri). Гипоэхогенные округлые гомогенные лимфатические узлы.
Рис. 4. Состояние после тиреоидэктомии. Изоэхогенный лимфатический узел претрахеальный (слева).
Паренхима лимфатического узла подразделяется на корковое вещество, расположенное ближе к капсуле, и медуллярную (мозговую) часть, занимающую центральные отделы узла, находящиеся ближе к воротам органа. Соотношение коркового и мозгового вещества варьирует в зависимости от локализации лимфатических узлов.
Структура лимфатических узлов изменяется в зависимости от этапности их расположения. Так, при оценке структуры лимфатических узлов шеи, расположенных рядом с органом, видно, что наиболее близко расположенные к органу лимфатические узлы (непостоянно присутствующие) имеют относительно небольшие размеры, округлую или веретенообразную форму, в них в меньшей степени выражено корковое вещество. В лимфатических узлах, расположенных дальше от органа, корковое вещество развито лучше.
Под взаимоотношением лимфатического узла с окружающими тканями понимается взаиморасположение узла и окружающих тканей: отсутствие связи или сохранение капсулы лимфатического узла и наличие прослойки клетчатки (или соединительной ткани) между лимфатическим узлом и другими структурами; соприкосновение или прилегание к органу (сосуду и др.) без нарушения его целости; вовлечение в опухолевый процесс.
У лиц пожилого возраста выявляют редукцию и склерозирование лимфатических узлов, некоторые из них срастаются между собой (у пожилых чаще определяются крупные лимфатические узлы). При этом наблюдается замещение больших участков узла жировой тканью. Жировая инфильтрация в старческом возрасте разрушает капсулу узла. Проросшие жиром лимфатические узлы (чаще периферические) выглядят как округлые и овальные структуры с гиперэхогенной гетерогенной (иногда сетчатой) центральной частью и относительно тонким гипоэхогенным ободком. Капсула узла может быть видна фрагментарно.
Локализация лимфатического узла описывается по отношению к анатомической области, сосудисто- нервному пучку либо к органу, рядом с которым находится выявленный лимфатический узел (в средней трети шеи, кнаружи от сосудисто-нервного пучка).
Для удобства диагностики банальные (неспецифические) лимфадениты дифференцируют следующим образом:
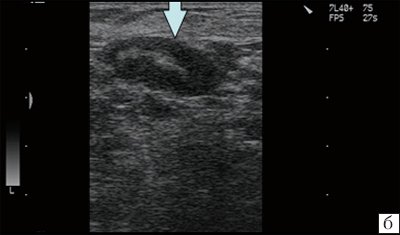
Рис. 6. Острый лимфаденит (лимфатический узел в средней трети шеи слева кнаружи от сосудистого пучка у больного с тромбозом яремной вены). Капсула четко не дифференцируется.
Реактивные изменения, возникающие в ответ на различные патологические процессы в организме (воспалительный процесс, проведение вакцинации и др.), способствуют увеличению лимфатического узла, напряжению его капсулы, усилению сосудистого рисунка, расширению корковой и околокорковой зон, отеку и разволокнению капсулы, расширению синусов, в лимфатическом узле могут встречаться единичные анэхогенные «кистозные » структуры, в дальнейшем может происходить абсцедирование. Следует учитывать, что изменения в лимфатических узлах, расположенных рядом с опухолью, могут выражаться в неспецифической реакции воспалительного характера (рис. 8).
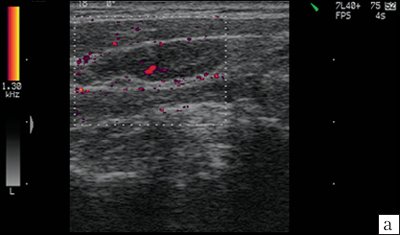
а, б) Увеличение лимфатического узла, утолщение гипоэхогенной периферической части, утолщение капсулы (показано стрелкой).
По мнению M. Choi и соавт. [9], сосуды в воспаленном расширены в сравнении с сосудами метастатически измененного лимфатического узла, которые, напротив, могут быть сдавлены клетками опухоли.
В нормальных и реактивно измененных при воспалении лимфатических узлов видимые сосуды чаще расположены в области ворот лимфатических узлов или не определяются вовсе. В крупном гиперплазированном лимфатическом узле сосудистый рисунок в периферических отделах упорядочен, сосуды (артерии) определяются вдоль капсулы и радиально от ворот к периферии.
При гиперплазии в случае положительного эффекта лечения лимфатических узлов становятся менее контрастными, размеры их уменьшаются. При хроническом лимфадените часто отмечается утолщение капсулы, спаяние ее с окружающими тканями.
О метастатическом поражении при больших размерах узлов, их неправильной форме, неровных или нечетких контурах уверенно можно говорить при наличии анэхогенных участков в узлах, выявлении конгломератов лимфатических узлов (рис. 9, 10).
а) Метастаз в лимфатический узел.
б) Гиперплазированный лимфатический узел (сохраняется центральная гиперэхогенная структура).
Рис. 10. Сосудистый рисунок периферического гиперплазированного лимфатического узла (подострый лимфаденит).
При метастатическом поражении лимфатического узла происходит изменение его формы, размеров, эхогенности и структуры. Описанный феномен лежит в основе использования УЗИ для диагностики метастатического поражения лимфатических узлов.
P. Vassallo и соавт. (1993) показали, что опухолевая инфильтрация приводит к изменению формы лимфатического узла (отношение поперечного и продольного размеров или длинной и короткой осей лимфатического узла менее 1,5): он становится округлым, гипо- или анэхогенным, видно расширение кортикального слоя. Таким образом, чем ближе форма лимфатического узла к округлой, тем больше вероятность опухолевого поражения лимфатического узла. Капсула узла при инфильтрации и прорастании в окружающие ткани четко не определяется, контур становится размытым.
Известно, что при метастатическом поражении лимфатических узлов в них увеличивается содержание жидкости. При проведении УЗИ отмечают стирание рисунка лимфатического узла уже на начальном этапе (замещение клетками опухоли) 10. Капсула лимфатического узла дифференцируется, но при прорастании за пределы капсулы контур узла становится размытым. При инфильтрации капсулы, в дальнейшем (прорастании окружающих тканей) распространении за пределы лимфатического узла и срастании нескольких узлов отмечается образование конгломератов.
Таким образом, изображение структуры метастатически пораженных лимфатических узлов может быть: гипоэхогенной вплоть до анэхогенной, гиперэхогенной гетерогенной (полиморфной неоднородной) за счет чередования гипер- и гипоэхогенных участков и с наличием локальных гипоэхогенных участков на фоне неизмененной или гиперплазированной структуры лимфатических узлов.
При злокачественных процессах в лимфатических узлах наиболее часто отсутствует гиперэхогенная центральная часть или отмечается ее истончение, что соответствует диффузному или тотальному замещению центральных отделов опухолевой тканью. В некоторых случаях при метастатическом поражении только центральной части лимфатического узла он может выглядеть неизмененным, так как происходит имитация изображения ворот опухолевой тканью (чаще встречается при высокодифференцированном плоскоклеточном раке или других формах рака, которые сопровождаются коагуляционным некрозом, в случае ишемической дегенерации). Иногда можно наблюдать лимфатический узел в виде полностью гиперэхогенного образования. Хотя последнее более характерно для жировой инфильтрации, в этих случаях все же нельзя полностью исключать опухолевый генез изменений.
Структура лимфатического узла при замещении опухолевой тканью чаще гетерогенная или гипоэхогенная. Встречаются анэхогенные лимфатические узлы (например, при меланоме) или изо- и гиперэхогенные (при папиллярном раке). Иногда могут визуализироваться гиперэхогенные включения (кальцинаты) в метастатически измененном лимфатическом узле, может наблюдаться также внутриузловой некроз с характерной гетерогенной ультразвуковой картиной.
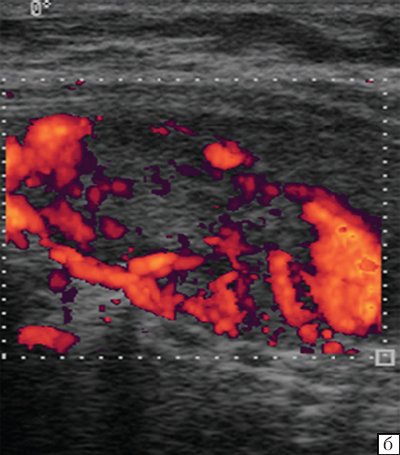
В метастатически измененных лимфатических узлах отмечается диффузное усиление васкуляризации с широким диапазоном скоростей и атипичным сосудистым рисунком (хаотично расположенные сосуды с наличием артериовенозных шунтов). По данным спектрального анализа, имеются низкие значения индекса резистентности при одновременной высокой диастолической составляющей.
Экстракапсулярный рост метастазов в лимфатических узлах часто приводит к объединению нескольких пораженных лимфатических узлах в бесформенный конгломерат и вовлечению в опухолевый процесс окружающих тканей. Признаком инфильтративного роста за пределы капсулы узла является нечеткость его контуров. Следует также определять вовлечение в опухолевый конгломерат прилежащих органов и структур, описывать характер этого вовлечения.
По данным T. Arita и соавт. (1993), УЗИ эффективно и при оценке изменений лимфатических узлов в динамике.
Оценивая состояние лимфатических узлов, следует помнить, что наличие измененного лимфатического узла может свидетельствовать как о гиперплазии узла, так и о метастатическом его поражении, однако при множественном опухолевом поражении метастазы могут принадлежать разным опухолям. Так, Н.И. Богданская (1978) описала случай одновременного поражения шейного лимфатического узла метастазами рака щитовидной железы и лимфосаркомы (рис. 11).
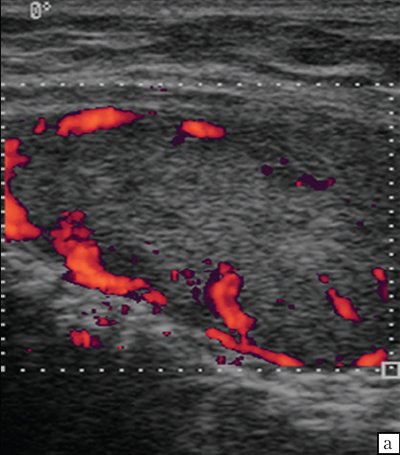
Рис. 11. ЛГМ. Кровоток в лимфатических узлах шеи.
Достаточно характерная ультразвуковая картина лимфатических узлов наблюдается при лимфогранулематозе. При этом в большинстве случаев видно несколько увеличенных лимфатических узлов (одна или несколько групп лимфатических узлов). Узел имеет овальную или округлую форму, четко видимую капсулу, гомогенную, чаще слабо гипоэхогенную структуру. Группа увеличенных лимфатических узлов («пачка») представлена четко отграниченными, не прорастающими капсулу и не сливающимися между собой лимфатические узлы (как при метастатическом поражении, в виде конгломерата) и может локализоваться в какой-либо одной области (например, надключично справа или слева) или в нескольких областях (увеличенные лимфатические узлы средостения, надключичные и в нижней трети шеи с одной или обеих сторон и др.).
Литература
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Підвищуйте свій
професіоналізм
СИНДРОМ УВЕЛИЧЕННЫХ ПЕРИФЕРИЧЕСКИХ ЛИМФАТИЧЕСКИХ УЗЛОВ У ДЕТЕЙ
СИНДРОМ УВЕЛИЧЕННЫХ ПЕРИФЕРИЧЕСКИХ ЛИМФАТИЧЕСКИХ УЗЛОВ У ДЕТЕЙ
А.К. ХАНОВА, О.Н. ЛИПАТОВ
Увеличение одного или нескольких лимфатических узлов является серьезным поводом для обращения к врачам различного профиля в связи с подстерегающей опасностью несвоевременной диагностики злокачественного опухолевого процесса. Распространенность синдрома увеличенных периферических лимфатических узлов (УПЛУ) у детей достаточно высока, однако эпидемиология его не разработана.
Дифференциально–диагностический поиск в зависимости от клинической картины и лабораторных данных чаще направлен на подтверждение или исключение основных групп причин увеличения лимфатических узлов: воспалительных лимфаденитов, реактивных гиперплазий или злокачественных поражений. Особая актуальность обуславливается распространенностью у детей увеличения лимфатических узлов различного генеза, среди которых долгое время остаются нераспознанными начинающиеся лимфопролиферативные заболевания. Синдром увеличенных периферических лимфатических узлов (УПЛУ) представляет собой сложную клиническую и патоморфологическую проблему. Необходимо четкое знание многообразия причин увеличения лимфатических узлов, алгоритмов обследования больного ребенка, наличие лабораторных возможностей в дифференциальной диагностике этого синдрома.
Синдром УПЛУ (МКБ Х, класс XVIII, R 59) может быть результатом лимфаденита, когда имеет место воспаление лимфатических узлов, возникающее как осложнение после различных гнойно-воспалительных заболеваний и специфических инфекций, и лимфаденопатии в случае системного увеличения лимфатических узлов, не связанного с воспалением, например, при воздействии некоторых медикаментов, пролиферации, метастазировании и т.п.
Анатомия лимфатической системы. Лимфатические узлы являются органами иммунной системы. Постоянно контактируя с внешней средой с момента рождения и в течение всей жизни, вырабатывая механизмы защиты, лимфатические узлы рассматриваются, как необходимые компоненты нормальной жизнедеятельности человека. Освобождая внутреннюю среду организма от избытка воды, белков, жиров, бактерий, продуктов распада клеток и постоянно пополняя запасы лимфоцитов, лимфатические узлы принимают активное участие в поддержании гомеостаза, в том числе и иммунного.
У человека насчитывают от 450 до 725 лимфатических узлов. Они представляют собой пластические образования, способные изменяться не только по размерам, но и по численности, в зависимости от потребности организма поддерживать равновесие между факторами внешней и внутренней среды с одной стороны, и собственной защиты – с другой. Поэтому трудно указать не только точное число лимфатических узлов, но также и определить размер и особенности, характеризующие “норму”. Характер этого понятия весьма условный.
У здоровых детей обычно пальпируются не более трех групп лимфатических узлов (подчелюстные, подмышечные, паховые), они единичные, размером до 0,5 см, мягко-эластической консистенции, не спаянные между собой и с кожей, подвижные, безболезненные.
Неоднократно в специальной литературе появлялись работы, в которых на основе какой-либо характеристики лимфоузлов пытались их классифицировать. Одна из таких работ принадлежит Сапину М. P., (1989). Выделяют лимфоузлы постоянные, т. е. наблюдающиеся в 100 % случаев, и непостоянные, количество которых значительно варьирует.
Подразделяют лимфоузлы исходя из топографии лимфоузлов в зависимости от формы и размеров на следующие:
1) узлы конечностей (подмышечные, паховые и др.);
2) мезентериальные (тех отделов кишечника, которые обладают наибольшим резорбирующим действием);
3) узлы шеи, грудной и брюшной полостей, за исключением кишечника.
Различают также лимфоузлы: 1) соматические и 2) висцеральные. К первым следует относить узлы аппарата движения (конечности, голова, шея), ко вторым — лежащие возле внутренних органов. Кроме того, были выделены и смешанные узлы. Последние принимают лимфу и от внутренних органов, и от органов движения (мышц, сосудов).
Можно указать и на чисто клинический подход к классификации узлов.
Так, A. Sirca (1977) выделяет: 1) поверхностные лимфатические узлы, доступные пальпации; 2) узлы, выявляемые при лимфографии; 3) узлы, недоступные для исследования. Это большая часть узлов грудной и брюшной полостей.
Различают следующие группы периферических лимфатических узлов, доступных пальпации:
1) затылочные лимфатические узлы, расположенные на буграх затылочной кости и собирающие лимфу с кожи волосистой части головы и задней части шеи;
3) подчелюстные лимфатические узлы, расположенные под ветвями нижней челюсти и собирающие лимфу с кожи лица и слизистой оболочки десен;
4) подбородочные лимфатические узлы (обычно по одному с каждой стороны) и собирающие лимфу с кожи нижней губы, слизистой оболочки десен и области нижних резцов;
5) переднешейные и тонзиллярные лимфатические узлы, находящиеся кпереди от грудино-ключично-сосцевидной мышцы преимущественно в верхнем шейном треугольнике и собирающие лимфу с кожи лица, околоушной железы, слизистых оболочек носа, зева и рта;
6) заднешейные лимфатические узлы, расположенные сзади от грудино-ключично-сосцевидной мышцы перед трапециевидной мышцей преимущественно в нижнем шейном треугольнике и собирающие лимфу с кожи, шеи и частично гортани; группы лимфатических узлов 1-6 нередко объединяют под общим названием – шейные;
7) надключичные лимфатические узлы, расположенные в области надключичных ямок и собирающие лимфу с кожи верхней части груди, плевры и верхушек легких;
8) подключичные лимфатические узлы, расположенные в подключичных областях и собирающие лимфу с кожи грудной клетки, плевры;
9) подмышечные лимфатические узлы, находящиеся в подмышечных ямках и собирающие лимфу с кожи верхней конечности, за исключением V, IV и III пальцев и внутренней поверхности кисти;
10) торакальные лимфатические узлы, располагающиеся кнутри от передней подмышечной линии под нижним краем большой грудной мышцы и собирающие лимфу с кожи грудной клетки, париетальной плевры, отчасти легких и молочных желез;
11) локтевые, или кубитальные лимфатические узлы, расположенные в желобке двуглавой мышцы и собирающие лимфу от III, IV, V пальцев и внутренней поверхности кисти;
12) паховые лимфатические узлы, расположенные по ходу паховой связки и собирающие лимфу с кожи нижних конечностей, нижней части живота, ягодиц, промежности, с половых органов и заднего прохода;
13) подколенные лимфатические узлы, находящиеся в подколенной ямке и собирающие лимфу с кожи стопы.
Синдром увеличенных периферических лимфатических узлов – наиболее часто встречаемое поражение лимфатических узлов. Это обусловлено свойственными лимфатическим узлам специфическими функциями фильтрации тканевой жидкости, кумуляции вредоносных агентов и последующего их обезвреживания с приведением в действие механизмов местного и системного иммунитета. Внешняя среда способствует развитию синдрома лимфаденопатий прямо или опосредованно. В первом случае поступающие в организм чужеродные агенты накапливаются в лимфатических узлах, вызывая воспаление. Опосредованное влияние экологических факторов (действие радиации, пестицидов и др.) на развитие синдрома лимфаденопатий заключается в снижении иммунитета, ведущем к активизации инфекции, постоянно персистирующей в лимфоузлах, в том числе условно патогенных микроорганизмов.
В.Е. Поляков, Ю.Г. Алексеевских, (1996) в своей статье “Синдром локальной лимфаденопатии” в проблеме дифференциальной диагностики лимфаденитов и лимфаденопатий у детей разграничили пять групп заболеваний, при которых наблюдается гиперплазия периферических лимфатических узлов: 1. вульгарные неспецифические или банальные лимфадениты (вызываются стрептококками или стафилококками); 2. специфические лимфадениты (вызываются микробактериями Коха при туберкулезе, пастереллами при туляремии, хламидиями при фелинозе, простейшими при токсоплазиозе, иерсиниями при дальневосточной скарлатиноподобной лихорадке, грибами при микозах, спириллами при содоку и т.д.); 3. лимфопролиферативные заболевания и состояния неопухолевой природы; 4. доброкачественные опухоли; 5. злокачественные (системные и солидные) опухоли.
Вылков И.Н., (1980) распределил банальные (неспецифические) лимфадениты по следующему принципу: А) по течению заболевания на: 1. острые; 2. подострые; 3. хронические; Б). по локализации на: 1. изолированные; 2. регионарные (групповые); 3) распространенные; 4) генерализованные; В) по морфологии на: 1. гиперпластические (фолликулярные); 2. десквамативные (синусные); 3. смешанные (гиперпластически-десквамативные); 4. продуктивные (васкулярные).
Но наиболее приемлемой, на наш взгляд, является классификация, предложенная Бирюковой И.В., Поповой Л.В., (1990): I. Воспалительные заболевания 1. острый лимфаденит; 2. хронический неспецифический лимфаденит; 3. гранулематозные эпителиодноклеточные лимфадениты (туберкулезный, бруцеллезный, сифилитический, туляремийный, саркондоз Бека и др.); 4. вирусные лимфадениты. II. Реактивные невоспалительные гиперплазии лимфоузлов: при коллагенозах, аллергических дерматитах, эндокринных заболеваниях, некоторых анемиях, тезаурисмозах; ангиоиммунобластная лимфаденопатия. III. Злокачественные заболевания лимфоузлов: 1. лейкозы; 2. злокачественные лимфомы; 3) метастатические опухоли лимфоузлов.
Увеличение лимфатических узлов может быть результатом лимфаденита (воспаление лимфатических узлов, возникающее на фоне инфекции) и лимфаденопатии (системное увеличение лимфатических узлов, не связанное с воспалением ). Дифференциально-диагностический поиск при лимфаденопатиях в зависимости от клинической картины и лабораторных данных должен быть направлен на подтверждение или исключение основных групп гиперплазий лимфоузлов: воспалительных, реактивных или злокачественных. При этом надо знать этиологические факторы, основные клинико-лабораторные проявления, а также гистологическую картину основных групп гиперплазии периферических лимфатических узлов.
Острый лимфаденит характеризуется быстрым увеличением одного или группы узлов, болезненностью их и общей реакцией организма в виде недомогания и повышения температуры тела до 38-39 С.
Большую группу гиперплазий лимфоузлов составляют неспецифические лимфадениты. В этиологии их основное значение имеют кокки, хотя воспалительный процесс может вызываться другими бактериями или вирусами. Большое значение в диагностике имеет анамнез: наличие инфицированной раны, кариозных зубов, хронического тонзиллита, бронхита, укуса насекомого и т.д.
Специфические лимфадениты представлены большой группой заболеваний.