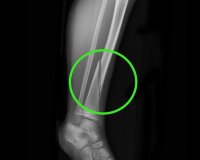
что значит перелом с признаками консолидации
Несрастающийся перелом
Несрастающийся перелом – это патологическое состояние, при котором на месте повреждения не образуется полноценная костная мозоль. Сопровождается сохранением подвижности в зоне перелома, снижением функции конечности, нарастающей угловой деформацией. Отмечаются неинтенсивные боли. Могут выявляться отек, гиперемия, трофические расстройства. Диагноз устанавливается на основании жалоб, анамнеза, результатов внешнего осмотра, рентгеногра фии, КТ, других аппаратных и лабораторных методов. На ранних сроках возможно консервативное лечение с преимущественным использованием физиотерапевтических методик. В последующем показаны операции.
МКБ-10
Общие сведения
Несрастающийся перелом – понятие, которое объединяет три варианта нарушения консолидации: замедленное сращение, несросшийся перелом и ложный сустав. Перечисленные состояния являются фазами одного патологического процесса, последовательно сменяют друг друга при отсутствии лечения. По различным данным, проблемы восстановления кости наблюдаются в 15-30% случаев от общего количества переломов. Чаще встречаются при тяжелых оскольчатых и открытых повреждениях, сочетанных и множественных травмах, истощении, сопутствующей соматической патологии.
Причины
В 90% случаев основным этиофактором несрастающихся переломов становятся локальные нарушения в зоне поражения. На долю системных и общих причин приходится около 5% случаев, у остальных больных различные механизмы сочетаются между собой или остаются неустановленными. Перечень местных факторов включает:
Эпифизарные переломы срастаются лучше диафизарных и метаэпифизарных, поскольку эпифизы лучше кровоснабжаются и в них больше остеобластов. Консолидация ухудшается по мере старения. Образование костной мозоли замедляется при гормональных расстройствах, особенно – сопровождающихся остеопорозом. Отрицательную роль играют дефицит витаминов Д, С и А, наличие заболеваний с нарушениями питания: кахексии, анемии, туберкулеза, злокачественных опухолей. Сращение ухудшается на фоне приема кортикостероидов, НПВС, цитостатиков и антикоагулянтов.
Классификация
В зависимости от времени с момента травмы и характера изменений в зоне поражения выделяют три варианта несрастающихся переломов:
Симптомы несрастающегося перелома
В покое болевой синдром выражен незначительно или отсутствует. Основной жалобой является ухудшение функции конечности из-за подвижности и болей при движениях. Рука или нога постепенно «усыхают» из-за атрофии мышц. В зоне несрастающегося перелома появляется угловая деформация, которая прогрессирует из-за нагрузки. При замедленном сращении обнаруживается умеренный или нерезко выраженный отек, возможна гиперемия.
При несросшихся переломах и ложных суставах отечность исчезает, выявляется локальное утолщение, обусловленное образованием крупной, но неполноценной мозоли из хрящевой и фиброзной ткани. Гиперемия часто сменяется усиленной пигментацией. Из-за трофических нарушений кожа становится сухой, бледной, приобретает мраморную окраску, шелушится. Могут образовываться трещины, язвы, келоидные рубцы.
Больная конечность тоньше здоровой, ее ось нарушена из-за деформации, возможно укорочение. При пальпации и постукивании определяется нерезко выраженная локальная болезненность. Местная температура при замедленной консолидации и несросшихся переломах повышена, при ложных суставах не изменена. Обнаруживается патологическая подвижность пружинящего характера при отсутствии крепитации. Объем движений в суставах снижен. Опороспособность нарушена.
Диагностика
Диагностические мероприятия при несрастающихся переломах проводят травматологи-ортопеды. Врач выясняет жалобы, устанавливает анамнез, включая вид повреждения, особенности первичных неотложных мероприятий, характер лечения, наличие осложнений, общее состояние здоровья. Существенную помощь в диагностике оказывают медицинские документы: выписки, заключения, рентгенограммы. В сроки 4-8 месяцев с момента повреждения можно заподозрить несросшийся перелом, свыше 8 месяцев – ложный сустав.
В ходе осмотра оценивают внешний вид конечности, определяют повышение температуры, наличие патологической подвижности и другие симптомы. Измеряют длину парных конечностей и объем движений в суставах. Для более точной оценки тяжести функциональных расстройств пациента просят совершать различные действия: стоять, идти (если это возможно), сидеть, вставать, одеваться и пр. В рамках аппаратного обследования назначают рентгенографию и КТ. По данным визуализационных методик выявляются следующие изменения:
При подозрении на местные нарушения кровоснабжения пациентам дополнительно назначают ангиографию, допплерографию или реовазографию. Больным с инфицированными несрастающимися переломами при наличии свищевых ходов производят фистулографию, выполняют забор отделяемого с последующим бактериологическим исследованием для выделения возбудителя и определения антибиотикочувствительности.
Лечение несрастающегося перелома
Целью лечения несрастающихся переломов является восстановление функции конечности. Основными задачами считаются обеспечение полноценной консолидации, устранение деформации, устранение тугоподвижности суставов, санация инфекционных очагов. При наличии общих провоцирующих факторов (гормонального дисбаланса, авитаминоза и др.) проводят соответствующие общие терапевтические мероприятия. Программу местного лечения составляют с учетом вида несрастающегося перелома.
Лечение замедленной консолидации
Возможна консервативная терапия. Конечность фиксируют с помощью гипсовой повязки или ортеза на срок, необходимый для сращения фрагментов. Для стимуляции консолидации назначают ударно-волновую терапию, УВЧ, электрофорез солей кальция, электромагнитные волны. Применяют анаболические стероиды. В несрастающийся перелом вводят костно-хрящевой экстракт, изготовленный из эмбриональной ткани.
Плюсами консервативной терапии являются отсутствие дополнительной травматизации, наркозных и послеоперационных рисков. Минусами – продолжительная фиксация, которая может обернуться тугоподвижностью суставов и атрофией конечности. Для предупреждения перечисленных осложнений или при отсутствии эффекта от консервативных мероприятий прибегают к оперативному лечению. Возможны следующие варианты:
Перечисленные методы могут сочетаться между собой в различных вариациях. При обнаружении интерпозиции фрагменты разъединяют, мешающие сращению мягкие ткани удаляют. Деформации устраняют с помощью аппарата Илизарова. После операции применяют консервативные методики для стимуляции остеогенеза.
Лечение несросшихся переломов
Безоперационные способы неэффективны, показана оперативная коррекция. При наличии противопоказаний к хирургическому лечению пациентам с несрастающимися переломами рекомендуют ношение ортезов. Вмешательства включают удаление рубцов и измененных тканей в зоне повреждения, обнажение фрагментов с последующей обработкой концов, сопоставление отломков, биологическую стимуляцию костеобразования. Фиксацию в большинстве случаев осуществляют аппаратом Илизарова.
Попеременное сдавление и растяжение фрагментов в компрессионно-дистракционном аппарате дополнительно активизирует образование сосудов и замещение фиброзно-хрящевой мозоли нормальной костью. При значимых костных дефектах осуществляют аутопластику (например, недостающий фрагмент большеберцовой кости заменяют частью малоберцовой). В послеоперационном периоде назначают стимулирующие методики, проводят комплексную реабилитацию.
Лечение ложных суставов описано в соответствующей статье.
Прогноз
Прогноз в значительной степени зависит от типа несрастающегося перелома. Чем раньше начато лечение – тем легче достигнуть нормальной консолидации. В отдаленные сроки восстановление целостности кости возможно, но требует длительного лечения и последующей реабилитации. В исходе могут наблюдаться достижение хорошего функционального результата, сохранение тугоподвижности суставов, остаточные нарушения функции конечности на фоне атрофии.
Профилактика
Профилактика несрастающихся переломов включает раннюю адекватную репозицию, устранение интерпозиции, отказ от удаления жизнеспособных костных фрагментов, своевременное проведение операций при неэффективности вправления, соблюдение сроков иммобилизации, постепенное увеличение нагрузки на конечность с учетом клинических и рентгенологических признаков сращения.
gormed.su
Самое главное о консолидации поврежденных костей при переломах
Заказать звонок
Период восстановления после перелома бывает достаточно длительным и не всегда успешным: насколько быстро и правильно срастутся поврежденные кости, зависит от многих факторов. В числе последних – особенности организма, тип перелома, а также поведение пациента после травмы. Как же правильно организовать уход в этот ответственный период, чтобы избежать осложнений?
Немного о переломах
Перелом – это нарушение костной ткани вследствие повышенной механической нагрузки. Если повреждение входит в стадию консолидации, это означает, что кости начинают сращиваться без патологических деформаций. Так чаще всего происходит в детском возрасте, когда организм еще достаточно молод и силен, чтобы легко справиться с проблемой.
Иногда же, в особенности во взрослом возрасте, ситуация развивается иначе – с неблагоприятным прогнозом. В случае неконсолидированного перелома пациенту нужна незамедлительная госпитализация и хирургическое вмешательство – одной очной или тем более заочной консультацией хирурга здесь не обойтись.
4 этапа консолидации поврежденной кости
Говорить об окончательном выздоровлении можно, только если восстановление поврежденной костной ткани прошло четыре этапа.
Пациенту стоит запастись терпением на ближайшие 3-7 недель, но даже по истечение этого срока кость еще не будет полноценной. Для полного восстановления понадобится не менее года, в течение которого придется наблюдаться у хирурга. Восстановление после такого повреждения занимает гораздо больше времени, чем после удаления фибромы, атеромы или липомы.
Особенности периода консолидации разных переломов
Период сращивания может проходить по-разному. При повреждении ребра, фаланги пальца или пятной кости он начинается примерно через три недели, в случае с ключицей – не ранее четвертой. Сращивание костей верхних конечностей затягивается на 2-3 месяца, а нижних – еще дольше, до четырех. Консолидация бедренных костей наступает только спустя полгода, поэтому подобные травмы крайне опасны.
Нарушение указанных сроков говорит о неполадках в организме, например истощении, авитаминозе, сахарном диабете, гнойной инфекции, нарушенном кровообращении или другой патологии. В этом случае необходимо дополнительное обследование и принятие срочных мер, иначе пациента может ожидать повторное хирургическое вмешательство.
РЕНТГЕНОДИАГНОСТИКА ПЕРЕЛОМОВ СКЕЛЕТА
В настоящей работе мы хотели бы напомнить некоторые важные для практики понятия, касающиеся наиболее распространенных травматических повреждений скелета, уточнить принятые в травматологических учреждениях термины, помочь практическим врачах в умении распознавать и описывать наиболее распространенные травматические повреждения костей.
Введение
Итак, несколько общих правил:
Все отделы скелета (за редким исключением) следует снимать в двух взаимно перпендикулярных проекциях.
Важным показателем правильности выбора укладки при рентгенографии сустава является выявление суставной щели.
При развитии остеосклероза и массивной костной мозоли необходимо дополнительно выполнять жесткие и суперэкспонированные снимки, а для выявления ранней облаковидной костной мозоли целесообразны «мягкие» снимки.
При подозрении на юношеский эпифизеолиз следует выполнять снимок по Лунштейну. Эта проекция позволяет лучше выявить характерное для подобных переломов смещение головки бедренной кости кзади.
Рентгенологическое исследование грудного отдела позвоночника целесообразно производить с использованием методики зонографии.
Основными рентгенологическими симптомами переломов являются линия (плоскость) перелома и деформация кости, обусловленная смещением отломков. В губчатом веществе линия перелома проявляется в виде полосы просветления и перерыва трабекулярного рисунка. Более отчетливо линия перелома выявляется в перерыве компактного вещества. Контуры линии перелома обычно неровные, мелкозубчатые, зигзагообразные. Трабекулы смежных отломков прерываются и свободно выступают в прозрачную полосу линии перелома. Видимая на рентгенограмме линия перелома является отображением плоскости перелома, характер изображения которой зависит от ее формы и от направления рентгеновского луча. Если плоскость перелома проходит перпендикулярно к пленке, то она отображается на рентгенограмме в виде светлой полосы. Если плоскость перелома имеет сложную пространственную ориентацию, то разрушенные участки одного полуцилиндра проекционно наслаиваются на участки сохраненной кости другого полуцилиндра, вследствие чего на рентгенограмме линия перелома выявляется плохо. В подобных случаях она может быть видна только в области коркового слоя.
При вколоченных переломах без смещения линия перелома выглядит в виде не просветления, а уплотнения, и лишь через неделю, когда происходит частичное рассасывание костных трабекул в области перелома, плоскость перелома проявляется в виде полосы просветления.
Переломы бывают полными и неполными. Неполные переломы называются трещинами. В подобных случаях плоскость перелома проходит не через всю массу кости, а распространяется лишь на ее часть. На рентгенограмме трещина видна в виде тонкой линии, которая постепенно теряется в неизмененной костной структуре.
Оба конца разъединившейся кости в области перелома называются отломками, более мелкие фрагменты в зоне перелома носят название осколков.
По локализации различают диафизарные, эпифизарные (внутрисуставные), метафизарные (околосуставные).
По характеру смещения отломков в зависимости от механизма действия переломы делятся:
на боковые (смещение по ширине);
продольные (смещение по длине с захождением отломков один за другой, с расхождением и вклинением, вколоченные, компрессионные;
флексионные (сгибание), смещение отломков под углом друг к другу;
торзионные (смещение по периферии, ротация отломков вокруг продольной оси конечности;
отрывные (растяжение), чаще всего наблюдается отрыв мыщелков;
по типу зеленой (ивовой) веточки (поднадкостничные);
эпифизеолиз (смещение эпифизов костей по линии не окостеневшего росткового хряща);
вдавленные переломы костей свода черепа;
хронические переломы (лоозеровская зона перестройки).
Переломы могут сочетаться с вывихами или подвывихами. В этих случаях они называются переломо-вывихами.
После ручной репозиции нередко происходит вторичное смещение отломков независимо от способа фиксации, что приводит к неудовлетворительным результатам лечения.
Вторичное смещение может быть особенно выраженным у пациентов с хорошо развитой мускулатурой за счет тракционного влияния мышц на костные отломки.
Особый интерес представляют переломы при деформирующей остеодистрофии (болезнь Педжета). Несмотря на увеличение толщины и повышение плотности костной ткани, при этой болезни кости теряют механическую прочность. С.Рейнберг считает, что частота переломов при болезни Педжета достигает 30-40%. Рентгенологическая картина перелома кости при болезни Педжета характерна: нарушение целостности кости происходит не в типичных местах, как в нормальных костях, а обычно наблюдается в области диафиза длинной трубчатой кости. Линия перелома проходит строго поперечно, то есть плоскость перелома находится перпендикулярно длинной оси кости. Края костных отломков ровные, характерная для других переломов зазубренность отсутствует. Перелом при болезни Педжета можно сравнить с переломом банана, поэтому он получил название «бананового». Заживление перелома при болезни Педжета обычно протекает в нормальные сроки.
Заживление переломов
Заживление перелома происходит главным образом за счет периостальной грануляционной ткани, из которой формируется так называемая костная мозоль. В формировании мозоли в некоторой степени играет также роль реакция эндоста.
Процесс регенерации кости проходит стадию уплотнения линии перелома. Эта темная линия перелома называется костным швом. У взрослых первые нежные облаковидные очаги обызвествления появляются на рентгенограмме в среднем не раньше 3-4 недель. Одновременно с этим или несколькими днями раньше концы отломков несколько притупляются, контуры корковых отломков в области мозоли становятся неровными и смазанными. В дальнейшем тень мозоли становится более интенсивной и принимает очаговый зернистый характер. Затем отдельные участки сливаются, и при полном обызвествлении костная мозоль приобретает вид циркулярной гомогенной муфты. Постепенно тень мозоли сгущается, и наступает костная консолидация. Линия перелома исчезает в периоде между 4-м и 8-м месяцем. Сроки формирования костной мозоли зависят от многих причин: локализации перелома, возраста и общего состояния пациента, наличия сопутствующих заболеваний, инфицирования, степени фиксации отломков и пр.
Относительно стабильные переломы требуют лишь минимального образования костной мозоли. Стабильная внутренняя фиксация кровоснабжающейся кости полностью приводит в действие «потенциал заживления», благодаря чему происходит «сваривание» хорошо сопоставленных и стабильно фиксированных фрагментов, а затем прямое заживление перелома без образования костной мозоли. По аналогии с заживлением раны этот тип восстановления целости кости получил название первичного или прямого заживления.
Сроки формирования костной мозоли зависят от многих причин: локализации перелома, возраста и общего состояния пациента, наличия сопутствующих заболеваний, инфицирования, степени фиксации отломков и других причин.
В некоторых случаях по разным причинам процесс заживления перелома прерывается. Между основными фрагментами перелома образуется фиброзная или хрящевая ткань, которая препятствует консолидации отломков. Развивается псевдоартроз. Чаще всего это происходит после консервативного лечения перелома. Причины псевдоартрозов разнообразны: нарушение кровоснабжения и пониженная способность к регенерации, плохая репозиция, слишком большая дистракция костных отломков и отсутствие их достаточного соприкосновения, недостаточная фиксация отломков, потеря костного вещества, раннее приложение физических нагрузок. При смещении отломков возможно ущемление между ними мышц, сосудов, нервов (интерпозиция мягких тканей). Несвоевременное их освобождение может быть причиной паралича, нарушения кровообращения в конечности, несращения отломков.
При плохой репозиции вследствие постоянного раздражения и травмирования костных концов в области перелома происходит избыточное костеобразование, не ведущее к консолидации отломков. Соприкасающиеся концы отломков укорачиваются и сглаживаются, все зазубрины и неровности линии перелома исчезают. При ложном суставе с близким соприкосновением костных отломков концы их соединены фиброзной тканью. В застарелых случаях несросшегося перелома через 6-8 месяцев развивается нечто напоминающее «новый сустав» со всеми элементами обычного сустава. Один из отломков блюдцеобразно расширяется, принимая форму суставной впадины, другой закругляется, приобретая вид головки. Оба покрываются гиалиновым или волокнистым хрящом, а окружающая их фиброзная ткань приобретает вид суставной капсулы. Костномозговые каналы смежных костных отломков закрываются толстыми пластинками компактного костного вещества, на рентгеновских снимках видны избыточно развитая костная мозоль и широкая щель вновь образованного патологического сустава. При значительном костном диастазе развивается так называемый болтающийся ложный сустав. Концы отломков в этих случаях резко атрофированы, приобретают неправильно заостренную форму, иногда с шипами на концах.
Череп
Переломы свода черепа подразделяются на линейные, вдавленные, оскольчатые и дырчатые. Линейные переломы и трещины иногда распознаются с большим трудом. Иногда они видны только на специальных укладках. При переломах основания черепа обзорные снимки малоэффективны. Поэтому отрицательные данные обычной рентгенографии в стандартных проекциях не имеют никакой ценности.
В плоских костях свода черепа линия перелома может иметь зигзагообразный вид и быть плохо различимой, поскольку линии перелома наружной и внутренней пластин могут перекрещиваться.
Таким образом, мы видим, что обычная рентгенография черепа в травматологической практике не решает диагностических задач, сопряжена с большими лучевыми нагрузками и значительными экономическими затратами. Эти данные явились побуждающим мотивом для разработки критериев, повышающих вероятность выявления переломов костей черепа. Такими критериями являются потеря сознания, рвота, проникающие ранения черепа, выделения из уха или носа, кровь в среднем ухе, симптом «очков», кома или ступор, очаговые неврологические симптомы и пр.
Именно по этой причине Всемирная организация здравоохранения в своем докладе («Эффективный выбор диагностических изображений в клинической практике». Доклад научной группы ВОЗ. Серия технических докладов 795. Женева, 1992) при принятии решений относительно лечебных мероприятий при травмах головы рекомендует больше ориентироваться на неврологический статус, чем на данные рентгенографии.
Репаративные процессы при переломах черепа выражены очень слабо, периостальная костная мозоль практически не развивается.
При травматических повреждениях лицевого скелета легко диагностируются только переломы нижней челюсти.
Позвоночник
Типичным является компрессионный перелом позвоночника. Чаще всего поражаются нижнегрудной и верхнепоясничный отделы позвоночного столба. Первое место по частоте повреждения занимают Th12 и L1.
При компрессионном переломе обыкновенно сплющивается передняя часть тела позвонка, вследствие чего на боковой рентгенограмме он приобретает клиновидную форму. Важным отличием компрессии травматического характера от разрушения позвонка метастатического генеза является сохранность дужек и межпозвонковых суставов. Иногда тело поврежденного позвонка выступает за передний контур позвоночного столба. Плотность позвонка возрастает.
При люксационных переломах помимо перелома тела позвонка нередко возникают повреждение дужек и отростков, в первую очередь суставных, и смещение в виде штыкообразной деформации позвоночного столба.
При травмах шейных позвонков целесообразно выполнять снимки верхних шейных позвонков через рот для исключения ротационного подвывиха С1.
Вывихи и подвывихи шейных позвонков
Смещение при вывихах шейных позвонков происходит между суставными поверхностями нижнего суставного отростка вышележащего позвонка и верхнего суставного отростка нижележащего позвонка. Вывихнутым считается вышележащий позвонок. Вывихи возникают при резкой ротации, резком сгибании и разгибании. Особенно часто вывихи шейных позвонков возникают при падении на голову, при ударе головой о дно у ныряльщиков, при автомобильных авариях.
Травматический спондилит (болезнь Кюммеля)
Сущность болезни окончательно не установлена. Она встречается преимущественно у занимающихся тяжелым физическим трудом.
Формальная рентгенологическая картина кюммелевского поражения позвоночника напоминает туберкулезный спондилит. Однако в отличие от туберкулеза при травматическом спондилите Кюммеля не наблюдается натечного абсцесса, отсутствует характерное для туберкулеза поражение смежных позвонков.
Лопатка
В норме верхняя поверхность ключицы расположена выше акромиального отростка лопатки, что нередко воспринимается как подвывих. Следует ориентироваться на нижнюю поверхность головки ключицы и акромиального отростка, которые в норме образуют ровную линию. Ступенькообразная деформация нижнего контура сочленения свидетельствует о наличии вывиха.
Плечо
При исследовании плеча рентгенографию обычно выполняют в двух стандартных проекциях. Ввиду резкой болезненности и опасности вторичного смещения отломков аксиальный снимок плечевого сустава производить не следует. В таких случаях в целях исключения вывиха головки плечевой кости рекомендуется выполнять рентгенографию плечевого сустава в боковой проекции через грудную клетку с неповрежденной стороны (луч направляется через подмышечную впадину).
Предплечье
Изолированный перелом диафиза лучевой кости с вывихом в лучелоктевом суставе называется переломом Галеази. Изолированный перелом диафиза лучевой кости может сопровождаться вывихом головки локтевой кости, задним вывихом локтевой кости в локтевом суставе с отрывом венечного отростка. Эти особенности переломов костей предплечья следует учитывать при рентгенографии: рентгенограммы предплечья должны захватывать локтевой и лучезапястный суставы.
Перелом головки лучевой кости всегда внутрисуставной, так как суставная сумка прикрепляется по краю суставного хряща головки.
У детей часто наблюдается подвывих головки лучевой кости, однако диагностика его представляет значительные трудности в силу наличия нескольких точек окостенения. Травматологи используют следующее правило: ось проксимального конца лучевой кости (выше уровня бугристости), продолженная до головки головчатого возвышения плечевой кости, делит его на две равные части. Это правило действительно для снимков в любой проекции. При смещениях головки лучевой кости ось делит головчатое возвышение на две неравные части.
Типичным для травм предплечья является переломо-вывих Монтеджиа. Для него характерны перелом диафиза локтевой кости на границе проксимальной и средней третей со значительным угловым смещением и вывих головки лучевой кости. Своевременное выявление этого перелома в полном объеме имеет большое значение для правильного лечения и исхода. К сожалению, рентгенологи, хирурги и травматологи часто допускают ошибки в диагностике этого типа перелома. Особенно часто пропускается вывих головки лучевой кости. Просмотренный и не вправленный вывих головки лучевой кости ведет к сильному ограничению функции сустава, в последующем развивается деформация локтевого сустава и предплечья. В запущенных случаях излечение консервативными методами невозможно.
К сожалению, подобные ситуации типичны. Тысячи людей становятся инвалидами по причине безграмотности, большой самонадеянности и безалаберности врачей, которые так безответственно решают судьбу больного. Коллектив учреждения, где это происходило, горой встал на защиту незадачливого коллеги. Напрочь отмели преступную халатность, случай расценили как диагностическую ошибку, а за это у нас не наказывают.
Кисть
Кисть состоит из пястья и запястья. Переломы костей этого отдела скелета возникают по разным причинам: при падении, прямом ударе и т.д. В запястье чаще всего ломается ладьевидная кость, реже полулунная и трехгранная.
Типичным является перелом основания первой пястной кости (перелом Беннетта), который обычно протекает довольно благоприятно. Этот перелом нередко сопровождается вывихом дистального фрагмента.
Повреждения костей таза делят на две основные группы: 1) изолированные переломы отдельных костей без нарушения целости тазового кольца; 2) переломы с нарушением целости тазового кольца. К первой группе относятся отрывы костных фрагментов в местах прикрепления мышц, переломы крыла подвздошной кости и крестца. Следует помнить, что переломы копчика практически не встречаются, но возможны подвывихи и вывихи.
При переломах второго типа следует руководствоваться «правилом бублика», который всегда ломается не менее чем в двух местах. В соответствии с этим правилом, обнаружив перелом на одной стороне тазового полукольца, следует искать перелом на противоположной стороне.
Бедро
Бедренная кость чаще всего ломается в области головки и шейки бедра.
Переломы шейки бедра чаще всего встречаются у пожилых людей, у которых и без того имеются нарушения статико-динамики и снижены репаративные способности.
Типичными являются переломы верхней трети бедренной кости: перелом головки бедра, медиальный или субкапитальный перелом шейки, латеральный или межвертельный перелом шейки бедра, чрезвертельный перелом, подвертельный перелом.
Чем ближе к головке проходит плоскость перелома, тем меньше шансов на его сращение. Вследствие плохого кровоснабжения и слабо развитой надкостницы субкапитальный перелом обычно не срастается.
Подвертельный перелом распознается легко.
В дистальном отделе бедренной кости типичными являются надмыщелковые переломы.
Голень
Переломы мыщелков относятся к внутрисуставным переломам или Т- и Y-образным переломам верхнего конца большеберцовой кости. Отрыв межмыщелкового возвышения происходит вместе с передней крестообразной связкой.
В дистальных отделах голени типичным является надлодыжечный перелом Мальгеня. Линия перелома проходит через метафиз большеберцовой кости. В юношеском возрасте плоскость перелома захватывает медиальную часть росткового хряща. Малоберцовая кость обычно ломается выше, на границе со средней третью диафиза. Этот перелом является внесуставным. Как правило, имеется значительное смещение дистальных отломков вместе со стопой наружу.
Типичным также является чрезлодыжечный (двухлодыжечный) перелом Дюпюитрена. Линия перелома внутренней лодыжки лежит на уровне главной суставной щели, а перелом малоберцовой кости локализуется чуть выше. Обычно наблюдается значительный подвывих стопы кнаружи. Нередко имеет место отрыв задней губы (задней лодыжки) большеберцовой кости. В таких случаях перелом называют трехлодыжечным. Отлом задней лодыжки влечет подвывих стопы кзади.
Переломы диафизов чаще всего винтообразные (спиралевидные). При косых и спиральных переломах диафиза большеберцовой кости обычно происходит перелом проксимального конца малоберцовой кости, поэтому при подобных переломах необходима рентгенография голени с захватом коленного сустава.
Стопа
В таранной кости чаще всего наблюдается поперечный перелом шейки, отделяющий тело кости от ее головки. Подобный перелом часто возникает при падении с высоты с упором на ноги.
Изолированный отлом заднего отростка таранной кости следует дифференцировать с добавочной треугольной костью, возникающей вследствие неслияния заднего отростка таранной кости с ее телом. При этом добавочная кость в отличие от перелома имеет четко выраженную компактную пластинку по всему периметру.
Лоозеровские зоны перестройки
Лоозеровские зоны представляют собой своеобразную перестройку костной ткани, выражающуюся в виде участков разрежения костной структуры. Лоозеровские зоны можно назвать хроническим переломом, поскольку они развиваются, как правило, в точках наибольшей перегрузки. Так, хорошо известна «маршевая стопа» или «маршевый перелом», перелом новобранцев. При этом состоянии в стопе появляются сильные боли. Первое время на рентгенограммах изменений не определяется. Спустя несколько недель в кости появляется полоса просветления шириной в несколько миллиметров, пронизывающая корковое и губчатое вещество на всю ширину кости. Вокруг лоозеровской зоны перестройки развивается реактивный оссифицирующий периостит, являющийся костной мозолью. В подавляющем большинстве случаев поражена II плюсневая кость.
В редких случаях зоны перестройки появляются в других костях (чаще всего большеберцовых и бедренных) в виде краевых поверхностных дефектов коркового вещества, окруженных зоной периостальной реакции. Разгрузка конечности в сочетании с консервативной терапией ведет к полному излечению.
Переломы у детей
Детская травматология имеет свои особенности, связанные с анатомо-физиологическими особенностями растущей кости. Наличие рентгенопрозрачных зон и добавочных ядер окостенения нередко представляет значительные затруднения в трактовке рентгенологической картины и является причиной диагностических ошибок.
Переломы одной из костей предплечья со смещением или захождением одного отломка за другой почти всегда сочетается с вывихом или подвывихом в одном из радиоульнарных суставов.
Другой особенностью переломов детского возраста являются травматические остеоэпифизеолизы. У детей метафизарная зона слабее, чем у взрослых, поэтому переломы возникают именно здесь, в субхондральной зоне. Чаще всего травматические эпифизеолизы наблюдаются в области лучезапястного сустава.
К сожалению, объем газетной статьи не позволяет представить описание всех многообразных вариантов травматических повреждений скелета, поэтому мы ограничились изложением семиотики наиболее типичных и распространенных травматических повреждений скелета.
Павел ВЛАСОВ, профессор.
Кафедра лучевой диагностики Института повышения квалификации
Федерального управления медико-биологических и экстремальных проблем МЗ РФ.
Ольга НЕЧВОЛОДОВА, профессор.
Центральный НИИ травматологии и ортопедии им. Н.Н.Приорова.