вторичная миокардиодистрофия мкб 10 код
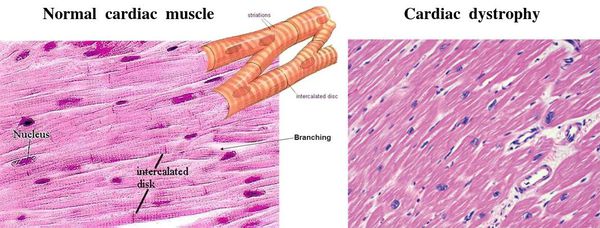
Миокардиодистрофия
Общие сведения
В кардиологии под термином миокардиодистрофия (дистрофия миокарда) объединяют группу недегенеративных и невоспалительных поражений сердечной мышцы миокарда. Код миокардиодистрофии по МКБ-10 – I42.8 Другие кардиомиопатии (дисгормональная относится к I42.9 Кардиомиопатия неуточненная).
Патология характеризуется значительными изменениями в обменных процессах и выраженным снижением сократительной функции миокарда. Дистрофия сердца всегда является вторичным процессом, который объединяет электролитные, дисметаболические, нейрогуморальные, ферментные и вегетативные нарушения. Дистрофия левого желудочка сердца характеризуется изменениями как в самих миоцитах, так и в структурах проводящей системы сердца, что ведет к нарушениям основных функций миокарда:
Дистрофическая дегенерация миокарда, особенно на начальном этапе, носит, как правило, обратимый характер, что сильно отличает её от дегенарации, которая возникает при амилоидозе сердца и гемохроматозе.
Патогенез
Под воздействием некоторых негативных факторов в кардиомиоцитах нарушается белковый, электролитный и энергетический обмен, происходит накопление патологических метаболитов. В результате изменений биохимических процессов в миокарде нарушается сократительная способность мышечных волокон, формируется сердечная недостаточность, развиваются аритмии.
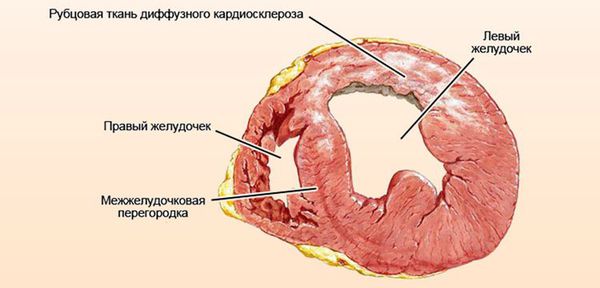
Миоциты способны полностью восстанавливаться после устранения влияния негативных факторов. Однако слишком длительное воздействие может привести к частичной гибели кардиомиоцитов, которые в последствие замещаются соединительной тканью. Так формируется кардиосклероз.
Классификация
Патологические изменения в сердце классифицируются по причинам возникновения, которые будут перечислены ниже в соответствующем разделе, по стадиям и по скорости развития.
По стадиям
Классификация по скорости развития
Причины
Миокардиодистрофия может развиваться под воздействием самых разных внутренних и внешних факторов, которые нарушают течение метаболических и энергетических процессов в сердечной мышце.
Дегенеративные изменения могут формироваться под влиянием острых и хронически протекающих экзогенных интоксикаций (медикаментозная, промышленная, алкогольная), различных физических агентов (перегревание, вибрация, радиация).
Довольно часто изменения в сердечной мышце формируются в результате:
У новорожденных и детей раннего возраста миокардиодистрофия может развиться в результате внутриутробной инфекции, перинатальной энцефалопатии, синдрома дезадаптации сердечно-сосудистой системы из-за гипоксии.
Патологические изменения в сердце могут наблюдаться и у спортсменов, что связано с чрезмерными физическими перегрузками (патологическое спортивное сердце).
Дисгормональная миокардиодистрофия
Диагностируется в основном у женщин в возрасте 45-50 лет. Возникает в результате нарушений эстрогенных функций яичников. Крайне редко дисгормональная кардиодистрофия встречается у мужчин в возрасте 50-55 лет в результате нарушений выработки гормона тестостерона.
Основные жалобы на:
При наличии у пациента сопутствующей гипертонической болезни, как осложнение может развиться сердечная недостаточность.
К дисгормональной форме миокардиодистрофии относят также изменения в сердечной мышце, вызванные нарушениями в работе щитовидной железы.
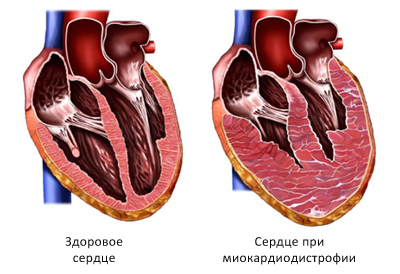
Сердце при миокардиодистрофии в разрезе
При тиреотоксикозе (гиперфункция щитовидной железы) ускоряется метаболизм, что ведёт к снижению веса, нарушениям ритма, бессоннице, жажде, повышенной возбудимости нервной системы и чрезмерной нервозности.
При гипотиреозе обмен веществ наоборот замедляется. Пациенты предъявляют жалобы на пониженное кровяное давление, отёчность, ощущение зябкости, ноющие загрудинные боли.
Жировая дистрофия миокарда
При выраженных нарушениях в обмене веществ жиры начинают откладываться в сердечной мышце, полностью замещая цитоплазму кардиомиоцитов в течение времени. Жировая дистрофия миокарда приводит к значительному снижению сократительной способности сердца.
Пациенты жалуются на выраженную одышку, боли ноющего характера в области расположения сердца. В более запущенных случаях присоединяется отёчность нижних конечностей. Таким пациентам в первую очередь показана коррекция образа жизни параллельно с медикаментозной терапией.
Дисметаболическая миокардиодистрофия
Что такое дисметаболическая миокардиодистрофия и когда она развивается?
Данная патология наблюдается у пациентов, страдающих сахарным диабетом. Возникает в результате нарушений метаболических процессов, что ведёт к поражению коронарных артерий. Пациенты жалуются на загрудинные боли, имитирующие приступы стенокардии. Боли не купируются Нитроглицерином и носят менее интенсивный характер.
Миокардиодистрофия смешанного генеза
Развитию данной патологии способствует сразу несколько факторов.
Что это такое и как проявляется? Чаще всего смешанная миокардиодистрофия наблюдается у детей, страдающих хронической анемией. У маленьких пациентов развивается нейроэндокринная дистрофия миокарда, меняется обмен электролитов. Подобное заболевание может встречаться и у взрослых. Самыми первыми диагностическими признаками на ЭКГ являются нарушения функции сокращения (в особенности в левом желудочке). При отсутствии адекватной своевременной терапии негативное влияние на сердце усугубляется, нарушения начинают регистрироваться в отношении автоматизма, возбудимости и проводимости сердца. И как осложнение у пациента развивается острое гемодинамически значимое патологическое заболевание.
Миокардиодистрофия сложного генеза
Для данного варианта характерно более тяжёлое течение. Заболевание провоцируется систематическим нарушением в обмене веществ органов и тканей, что ведёт к системным изменениям. Первые симптомы заболевания неспецифичны, что затрудняет раннюю диагностику. В более запущенных случаях пациенты жалуются на дыхательные расстройства, аритмии, подъемы кровяного давления.
Алкогольная кардиодистрофия
Принято считать, что данная форма развивается при систематическом, ежедневном употреблении спирта в течение 10 лет. Однако, при наследственном дефиците специфических ферментов, которые отвечают за переработку этанола, заболевание может развиться в течение 3-х лет. Чаще всего болеют лица мужского пола возрастной категории 25—55 лет.
Миокардиодистрофия при анемиях
При снижении гемоглобина ниже уровня 90-80 г/л развивается гемическая гипоксия, которая сопровождается энергетическим дефицитом в сердечной мышце. Заболевание развивается на фоне хронической кровопотери, гемолитической и железодефицитной анемии, при ДВС-синдроме.
Симптомы миокардиодистрофии
Симптоматика миокардиодистрофии напрямую зависит от ее стадии. На ранних этапах развития жалобы кардиологического характера могут отсутствовать. Пациенты отмечаются снижение работоспособности, быструю утомляемость и плохую переносимость привычных физических нагрузок.
Позднее, по мере прогрессирования заболевания, пациенты начинают предъявлять жалобы на длительные, ноющие боли в области сердца, не связанные с физической нагрузкой и не прекращающиеся после приёма Нитроглицерина. Но в тоже время эмоциональные и физические нагрузки могут провоцировать загрудинные боли у таких пациентов, но спустя определённое время. Чаще всего боли носят беспричинный характер.
Нередко появляется ощущение учащённого сердцебиения, чувство недостатка воздуха, одышка. На более поздних стадиях появляется отёчность на нижних конечностях, развиваются аритмии, одышка появляется уже в покое. При объективном осмотре можно выслушать ослабление первого тона над верхушкой сердца, тахикардию и короткий систолический шум.
Клиническая симптоматика во многом зависит от причины, которая привела к изменениям в сердце. При климактерической патологии пациентки жалуются на чувство жара, частые «приливы», чрезмерную потливость, ощущение парестезии в конечностях. При тиреотоксикозе довольно быстро развиваются нарушения ритма и проводимости, при анемии – симулируются симптомы пороков клапанного аппарата сердца (появляется патологический систолический шум, характерный для недостаточности одного из клапанов: аортальный, трикуспидальный или митральный).
Анализы и диагностика
В анамнезе у пациентов с миокардиодистрофией выявляются различные патологические состояния и заболевания, которые проявляются нарушениями в метаболических процессах и тканевым гипоксическим синдромом. Объективно при исследовании сердца можно выслушать слабый систолический шум, ослабление первого тона на верхушке сердца, приглушение сердечных тонов и нерегулярность ритма.
На электрокардиограмме регистрируются неспецифические изменения в миокарде, нарушения процессов реполяризации, аритмии, признаки снижения сократительной функции миокарда.
Лекарственные и нагрузочные пробы дают отрицательный результат (исключается ИБС).
При проведении фонокардиографии меняется соотношение длительности электрической и механической систолы.
Эхокардиография подтверждает расширение полостей сердца, регистрируется изменения в структурах сердечной мышцы. При этом какая-либо органическая патология не наблюдается.
Если при рентгенографии органов грудной клетки выявляется миопатическая конфигурация сердца, то это говорит о глубоком поражении миокарда.
При помощи сцинтиграфии можно оценить перфузию и метаболизм сердечной мышцы, обнаружить диффузные/очаговые изменения, что будет свидетельствовать о снижении числа нормально функционирующих кардиомиоцитов.
В крайне сомнительных случаях прибегают к биопсии миокарда, когда все проведённые неинвазивные исследования не дали какого-либо результата. Дифференциальная диагностика проводится с такими заболеваниями, как:
Показатели ОАК, как правило, в норме.
Лечение миокардиодистрофии
Лечение дистрофии левого желудочка сердца носит комплексный характер. Терапию начинают с лечения основного заболевания, повлекшего развитие патологии сердечной мышцы.
Что такое миокардиодистрофия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мадоян М. А., кардиолога со стажем в 20 лет.
Определение болезни. Причины заболевания
Миокардиодистрофия (МКД) — группа вторичных обратимых поражений мышечного слоя сердца (миокарда) невоспалительной и некоронарогенной природы, которые обусловлены нарушением обмена веществ в миокарде и проявляются нарушением его функций. [1] [3] [5]
Общие признаки миокардиодистрофий:
Заболевание поражает разные возрастные группы, но чаще встречается после 40 лет. [2] [3] [4] [6] [7]
К миокардиодистрофии могут приводить самые различные внутренние и внешние факторы, нарушающие обмен веществ и энергии в тканях сердца. [1] [3] [5] [6] [7]
Внутренние (эндогенные) факторы — патологические процессы в организме, осложнившиеся миокардиодистрофией. Эндогенные факторы можно разделить на две большие группы: сердечные и несердечные причины возникновения МКД.
К сердечным факторам относятся:
Внешние (экзогенные) факторы — патологические воздействия на организм внешней среды и образа жизни:
Симптомы миокардиодистрофии
Характеристика симптомов при миокардиодистрофии:
Виды симптомов при МКД:
Патогенез миокардиодистрофии
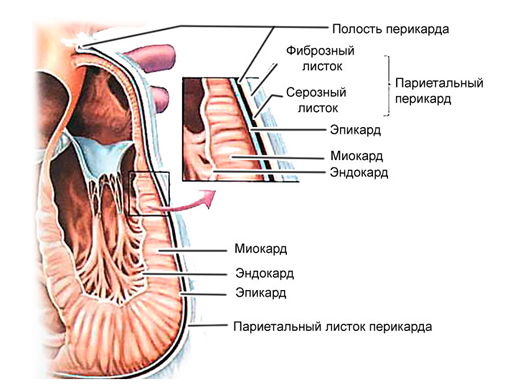
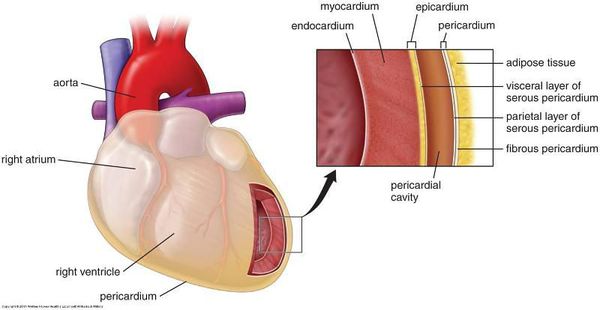
В патогенезе миокардиодистрофии задействованы ткани сердца следующих видов:
При нарушении обменных процессов (электролитного, белкового, энергетического) нарушаются и функции сердечных тканей [1] [2] [5] : мышечные клетки утрачивают способность к нормальным сокращениям, нервные — к генерированию и проведению нормальных импульсов.
Причём поражается не сразу вся ткань сердца. Сначала возникают одиночные очаги дистрофии из нескольких клеток, а соседние неповреждённые клетки пытаются восполнить потерю и усиливают свою функцию. Затем количество и размер поражённых очагов увеличиваются, происходит их слияние, здоровые участки теряют способность компенсировать ухудшение работы, появляется расширение сердечных камер и выраженное нарушение функций сердца. [3]
Далее при прекращении воздействия причинного фактора начинается медленное восстановление структуры и функции клеток. [7] При продолжающемся воздействии причинного фактора происходит гибель клеток и их замещение рубцовой (соединительной) тканью. Соединительная ткань не способна сокращаться и расслабляться, генерировать и проводить импульсы, заменяться здоровыми клетками. Процесс формирования соединительной ткани в сердце называется кардиосклероз, на этом этапе у болезни уже не может быть обратного развития. [3]
Классификация и стадии развития миокардиодистрофии
Миокардиодистрофии классифицируют по причинам возникновения, перечисленным выше, а также по скорости развития и стадиям заболевания. [1] [5]
По скорости развития миокардиодистрофий различают:
По стадиям миокардиодистрофий выделяют:
Осложнения миокардиодистрофии
Диагностика миокардиодистрофии
Задачи диагностического процесса:
В диагностике миокардиодистрофий большое значение имеет грамотный расспрос и внимательный осмотр пациента. Также проводят электрокардиографию, УЗИ сердца, рентгенологичесское исследование органов грудной клетки, лабораторные исследование крови и мочи. [3] Специфических изменений результатов данных исследований для миокардиодистрофий нет, но они позволяют выявить заболевания — причины миокардиодистрофий. ЭКГ и УЗИ сердца могут проводить повторно для оценки положительной динамики функций сердца на фоне проводимого лечения.
Лечение миокардиодистрофии
Задачи лечебного процесса:
Своевременность и полнота устранения причины миокардиодистрофии определяет эффективность терапии и её сроки. На этапе устранения причины лечебный процесс сильно разнится у больных с разными причинами заболевания: [1] [2] [5] [6] [7]
Однако не всякую выявленную причину миокардиодистрофии можно устранить. Например, сами заболевания (длительные или хронические) и токсические препараты, применяемые для их лечения, лучевая терапия онкологических больных, некупируемые зависимости и другое.
Параллельно лечению основного заболевания, вызвавшего миокардиодистрофию (независимо от того, можно его устранить или нет), всех больных наблюдает кардиолог, по его назначению применяются виды лечения, направленные на улучшение обмена веществ в сердечных тканях, уменьшение симптомов и профилактику осложнений. [3]
Немедикаментозное лечение — нормализация образа жизни и питания, отказ от вредных привычек. Важно, чтобы пациент придерживался определённого режима дня, полноценно отдыхал и питался, обязательно имел регулярные, адекватные именно для него физические нагрузки, ежедневно находился на свежем воздухе. Также очень важно, чтобы в жизни пациента было увлекающее его дело. Немедикаментозное лечение — это зона ответственности пациента. Врач может порекомендовать, но реализовывать должен сам пациент.
Медикаментозное лечение:
Медикаментозное лечение — это зона ответственности врача. Ни в коем случае не надо пытаться лечиться самостоятельно. Каждый медикаментозный препарат (витамины и стимуляторы обменных процессов в том числе) может при определённых условиях нанести вред.
Прогноз. Профилактика
При I и II стадиях прогноз благоприятный. После устранения причинного фактора функции сердца могут полностью восстановиться. Длительность периода восстановления зависит от времени начала лечения (чем быстрее начата адекватная терапия, тем быстрее регрессируют патологические изменения) и от общего состояния организма (молодой возраст, отсутствие сопутствующих заболеваний способствуют быстрейшему восстановлению) и может составлять от года до многих лет. [7]
При III стадии прогноз зависит от выраженности изменений и наличия осложнений. Так как изменения в сердце уже необратимы, речь идёт не о восстановлении нормальных параметров сердца и хорошего самочувствия, а о замедлении прогрессирования хронической сердечной недостаточности и нарушений ритма. При III стадии необходимо пожизненное лечение, профессиональная деятельность ограничена либо невозможна, а при отсутствии лечения неблагоприятным становится и прогноз жизни.
Профилактика:
Кардиомиопатия (часть II). Нарушения ритма сердца
Общая информация
Краткое описание
В настоящее время кардиомиопатии классифицируются в основном по патофизиологии или, если это возможно, по этиологическим и патогенетическим факторам.
Кардиомиопатии определяются как заболевания миокарда, ассоциированные с его дисфункцией. Они подразделяются на гипертрофическую, дилатационную и рестриктивную кардиомиопатии и аритмогенную правожелудочковую кардиомиопатию (WHO,1995 г.).
Код протокола: P-T-026 «Кардиомиопатия» (Часть II. Нарушения ритма сердца*)
Профиль: терапевтический
Этап: ПМСП
II. Нарушения ритма сердца (Мерцательная аритмия. Желудочковые нарушения ритма сердца. Внезапная сердечная смерть)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация кардиомиопатий (World Heart Federation,1995 г)
— ассоциированная с распознанным сердечно-сосудистым заболеванием.
Клиника: течение асимптомное или одышка, загрудинная боль (коронарный синдром), синкопе или предсинкопе и сердцебиение. Типичны аритмии и ВС.
3. Рестриктивная кардиомиопатия.
Определение: характеризуется нарушением наполнения и уменьшенным диастолическим объемом одного или обоих желудочков с нормальной или почти нормальной систолической функцией и толщиной стенок, может присутствовать массивный интерстициальный фиброз:
— идиопатическая;
Ишемическая кардиомиопатия представлена дилатационной кардиомиопатией с ухудшенными сократительными свойствами, которая не объяснима протяженным заболеванием коронарной артерии или ишемическим повреждением.
Вальвулярная кардиомиопатия представлена нарушением функции желудочков не пропорционально изменениям нагрузки.
Гипертензивная часто присутствует с левожелудочковой гипертрофией и сопровождается проявлениями дилатационной или рестриктивной кардиомиопатии и сердечной недостаточностью.
II. Нарушения ритма сердца
Мерцательная аритмия
ЖЭ 3-5 классов называются ЖЭ высоких градаций, прогностически неблагоприятны.
1. Неустойчивая желудочковая тахикардия (ЖТ) – три и более желудочковых комплекса, следующих друг за другом, длительностью менее 30 сек. с частотой сокращения желудочков более 100 уд./мин. (длительность цикла менее 600 мс).
5. ЖТ риентри по типу блокады ножек пучка Гиса. ЖТ из системы Гиса-Пуркинье, чаще по типу блокады левой ножки пучка Гиса, осложняет кардиомиопатии.
6. ЖТ веретенообразная двунаправленная (torsades de pointes) – полиморфная ЖТ, имеющая форму медленного полиморфного трепетания желудочков без различимых комплексов QRS или зубцов Т. Желудочковая активность характеризуется постоянно меняющейся амплитудой, как бы вращающейся вокруг изоэлектрической линии. Ассоциируется с синдромом удлиненного интервала QT.
8. Фибрилляция желудочков – быстрая и полностью дезорганизованная желудочковая активность без различимых комплексов QRS или зубцов Т на ЭКГ.
Факторы и группы риска
Кардиомиопатия
Первичная профилактика кардиомиопатий с неизвестной этиологией не проводится, специфических кардиомиопатий – эффективный контроль основных заболеваний.
Диагностика
4. Наличием основного заболевания при специфической кардиомиопатии.
Миокардиты
Общая информация
Краткое описание
Миокардит – это поражение сердечной мышцы преимущественно воспалительного характера, обусловленное непосредственным или опосредованным через иммунные механизмы воздействием инфекции, паразитарной или протозойной инвазии, химических или физических факторов, а так же поражения, возникающие при аллергических и аутоиммунных заболеваниях (Палеев Н.Р.)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
| Эт иологическая характеристика и патогенетические варианты | Инфекционно-иммунный и инфекционный | Вирусные (грипп, вирусы Коксаки, ЕСНО, ВИЧ и др.), бактериальные (дифтерия, скарлатина, туберкулез и др.), при инфекционном эндокардите, спирохетозные (сифилис, лептоспироз, возвратный тиф), риккетсиозные (сыпной тиф, лихорадка Q), паразитарные (токсоплазмоз, болезнь Чагаса, трихинеллез), грибковые (актиномикоз, кандидоз, аспергиллез и др.) |
| Аутоиммунный | Лекарственный, сывороточный, нутритивный, при системных заболеваниях соединительной ткани, при бронхиальной астме, при синдроме Лайела, при синдроме Гудпасчера, ожоговые, трансплантационные | |
| Токсико-иммунный | Тиреотоксический, уремический, алкогольный | |
| Патогенетическая фаза | Инфекционно-токсическая, аутоиммунная, дистрофическая, миокардиосклеротическая | |
| Распространенность | Очаговые, диффузные | |
| Клинические варианты | Малосимптомный, псевдокоронарный, декомпенсационный, аритмический, псевдоклапанный, тромбэмболический, смешанный | |
| Варианты течения | Острый миокардит легкого течения. острый миокардит среднего и тяжелого течения, миокардит рецидивирующий, миокардит хронический |
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
5. Флюрорография органов грудной клетки.
Таблица 2. Основные диагностические исследования при миокардите
| Наименование услуги | Кратность* | Вероятность % | Класс** | Уровень** | Обоснование |
| Общий анализ крови | 2 | 100 | Возможны лейкоцитоз, без сдвига влево, эозинофилия, ускорение СОЭ, признаки синдромного (вторичного) миокардита | ||
| Общий анализ мочи | 2 | 100 | Выявление признаков вторичных миокардитов (васкулиты и др.) | ||
| СРБ | 1 | 100 | |||
| Сердечный тропонин | 1 | 100 | Диагностика повреждения миокарда | ||
| ЭКГ | 2 | 100 | Выявление неспецифических изменений, нарушений ритма и проводимости | ||
| Суточное мониторирование | 1 | 100 | Выявление и оценка тяжести нарушений ритма и проводимости ЭКГ | ||
| ЭхоКГ- допплер | 2 | 100 | |||
| Рентгенография органов грудной клетки | 1 | 100 | Конфигурация сердечной тени, кардиоторакальный индекс, выраженность легочной гипертензии. |
**- там, где не проставлен уровень и класс доказательности необходимость проведения исследования, основана на обзоре литературы и клиническом опыте.