что значит начальные признаки атеросклероза бца
Атеросклероз (склероз) сосудов головного мозга: лечение
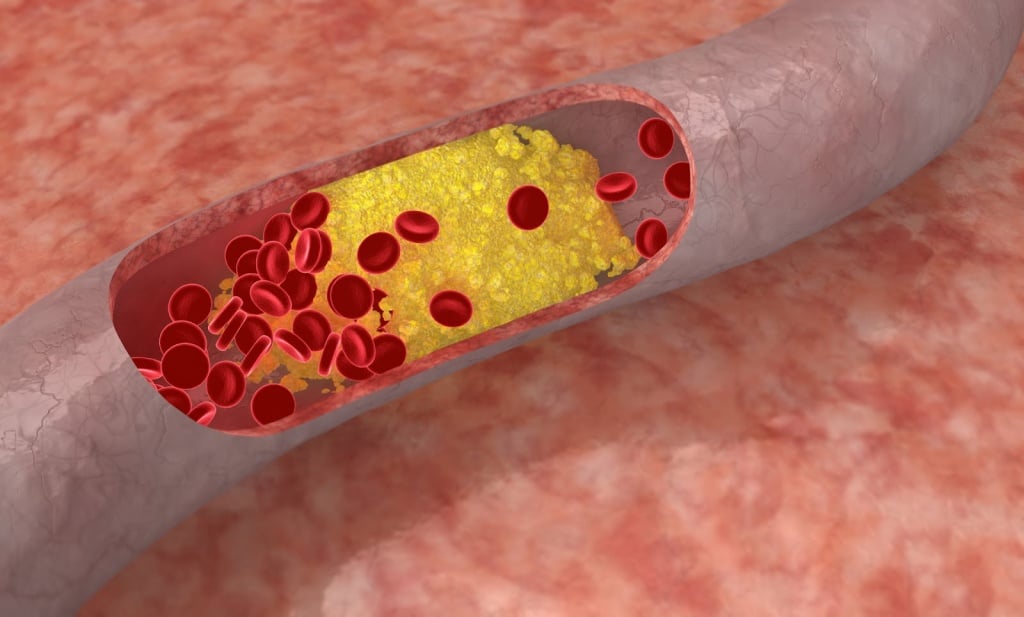
Атеросклероз — изменение оболочки сосудов, при котором в просвете сосудов появляются бляшки. Сначала болезнь затрагивает внутреннюю оболочку (интиму) сосуда, затем среднюю. Просвет сосудов сужается или вовсе закупоривается. При этом кровоснабжение органа, питаемого сосудом, ухудшается. Выпадают функции органа.
По данным ВОЗ, атеросклероз в развитых странах мира занимает первое место среди всех заболеваний. 90% случаев смертей от сердечно-сосудистых заболеваний — осложнения атеросклероза.
Заболевание чаще встречается у людей старше 50-60 лет, однако есть тенденция к «омоложению», при этом все зависит от наличия факторов риска. Мужчины страдают чаще женщин, причем риск повышается в более молодом возрасте. У женщин риск выше после менопаузы.
Причины развития атеросклероза сосудов
Атеросклероз сосудов головного мозга не возникает лишь из-за одного фактора, обычно он вызван комплексом причин. Среди них:
Склероза сосудов головного мозга можно избежать или хотя бы замедлить прогрессирование недуга, если вовремя обратиться к врачам. Самыми распространенными причинами возникновения склероза считаются:
Если держать под контролем эти факторы, можно снизить риск возникновения болезни. Особенность течения недуга заключается в том, что даже при индивидуальном подходе к лечению и эффективной терапии нельзя полностью вылечить закупорку сосудов. Лекарства и другие методы борьбы с болезнью могут только замедлить рост атеросклеротических бляшек, при более интенсивном лечении их можно сократить в размерах.
Симптомы и признаки атеросклероза головного мозга
Симптомы и признаки зависят от степени несоответствия потребностей мозга в кислороде и возможностями организма, а также от продолжительности этого патологического состояния. Мозговая ткань потребляет до 25 % всего кислорода, попадающего в организм, и до 70 % глюкозы, так как запасов гликогена, откуда другие ткани берут ее, у мозга нет. Есть предположение, что, если задержать дыхание на 10 секунд, мозг в состоянии использовать весь кислород, который есть на данный момент в его тканях. А при склерозе его сосудов постепенно увеличивается дефицит кислорода, ведущий к появлению первых симптомов, на которые нужно обратить особое внимание:
Начальная стадия атеросклероза сосудов головного мозга
Это фаза общего недомогания. Еще ее называют астенической.
Церебральный атеросклероз редко диагностируют на этой стадии. При такой клинической картине пациенты, как правило, не обращаются к врачу, списывая свое плохое самочувствие на высокое АД или переутомление.
Мнение эксперта
Автор: Алексей Владимирович Васильев
Врач-невролог, руководитель НПЦ болезни двигательного нейрона/БАС, кандидат медицинских наук
Атеросклероз сосудов головного мозга — это коварное заболевание, которое диагностируется у пациентов в возрасте старше 45 лет. Начальная стадия протекает практически незаметно, поэтому больные обращаются за помощью уже в запущенном состоянии. Болезни подвержены люди, у которых есть родственники с атеросклерозом, поэтому им рекомендуется проводить регулярную диагностику, чтобы выявить болезнь на начальной стадии.
Болезнь возникает из-за скопления холестериновых бляшек. Чаще всего склероз СГМ диагностируется у людей которые ведут неактивный образ жизни, употребляют табак и спиртные напитки, злоупотребляют жареной пищей и имеют избыточный вес.
Заболевание развивается в несколько этапов. Начальный протекает бессимптомно, распознать его очень сложно. Однако все стадии сопровождаются различными симптомами:
Заболевание максимально остро переносится человеком, так как проявляются осложнения, которые заканчиваются полной потерей дееспособности или, еще хуже, смертью больного.
Вторая стадия атеросклероза сосудов головного мозга
На второй стадии прежние жалобы усугубляются и дополняются новой неврологической симптоматикой:
Третья стадия атеросклероза сосудов головного мозга
Диагностика атеросклероза сосудов головного мозга
По одним жалобам поставить диагноз атеросклероз сосудов головного мозга нельзя. Обследование включает обязательные и дополнительные исследования.
Комплекс необходимых исследований доступен в Юсуповской больнице.
Случаи, когда требуются консультации узких специалистов:
Лечение атеросклероза сосудов головного мозга
Лечение заболевания зависит от множества факторов: стадии процесса, лабораторных показателей, сопутствующих патологий.
Применяют следующие методы:
Медикаментозная терапия
Цель лечения — убрать дисбаланс липидов и не дать сформироваться атеросклеротической бляшке.
Ни в коем случае нельзя самостоятельно начинать прием препаратов. Все должно быть по индивидуально подобранной схеме. Статины несовместимы с некоторыми лекарственными средствами, а при приеме с фибратами и никотиновой кислотой чреваты рабдомиолизом — разрушением скелетных мышц.
Диета при атеросклерозе сосудов головного мозга
При атеросклерозе назначают стол №10С по Певзнеру. Основные принципы:
Есть два варианта диеты: для пациентов с нормальным и с избыточным весом.
1-й вариант. Пациенты с нормальным весом.
2-й вариант. Пациенты с ожирением.
Нормы калорийности условны. В зависимости от пола, возраста и физической активности возможны корректировки.
Некоторые из подходящих продуктов:
Отсутствие какого-либо продукта в списке не говорит о том, что его нельзя употреблять.
Один из вариантов меню:
Специалисты Юсуповской больницы составляют индивидуальное меню для каждого пациента, учитывая вкусовые предпочтения. На момент пребывания в больнице пациенты получают блюда, приготовленные поварами-профессионалами с опытом работы в частных больницах Европы.
Хирургическое вмешательство
Операция нужна далеко не всем больным с атеросклерозом. Показания:
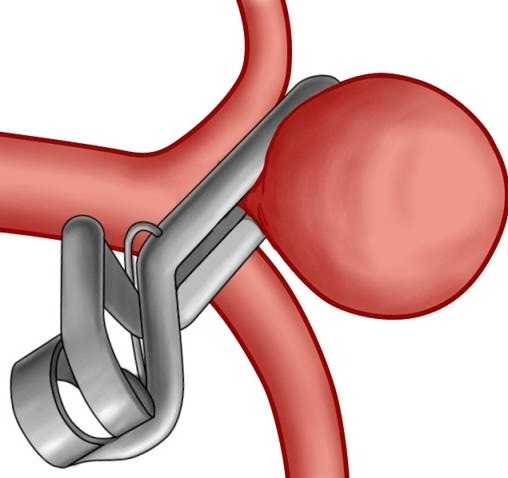
Каротидная эндартерэктомия
Оперативное вмешательство с высокой эффективностью. Его суть — удаление внутреннего слоя сосуда с атеросклеротической бляшкой. Цель — наладить кровообращение и не допустить инсульт.
Перед операцией обязательно проверяют реакцию больного на прекращение поступления крови по внутренней сонной артерии.
Операцию проводят под местной анестезией или под наркозом. Выбор обезболивания зависит от состояния пациента.
Есть два варианта операции: классическая и эверсионная, с выворачиванием артерии наружу. Для больного принципиальной разницы нет. Хирурги выбирают ту или иную тактику уже в ходе операции.
Основные этапы классической эндартерэктомии:
Экстра-интракраниальный сосудистый микроанастомоз (ЭИКМА)
Показание — полная закупорка внутренней сонной артерии.
Суть операции — создается сообщение между внутричерепной артерией и наружной сонной артерией.
В результате кровь идет в обход участка закупорки внутренней сонной артерии.
Стентирование сонных артерий
Показание — у больного высокий риск осложнений после эндартерэктомии.
Суть операции — в артерию устанавливают стент, который расширяет ее просвет.
Операция малоинвазивная, не требует наркоза. Делают прокол бедренной артерии, в нее вводят катетер со стентом, который достигает внутренней сонной артерии и «раскрывается» подобно зонтику. Просвет артерии расширяется, и кровоснабжение мозга нормализуется.
Прогноз и последствия
Прогноз для пациентов с атеросклерозом сосудов головного мозга неоднозначен. Играют роль следующие факторы:
Если пациент вовремя обратился к врачу и незамедлительно начал лечение, у него есть шансы держать заболевание под контролем. При этом качество жизни не ухудшится.
Однако без лечения и при пренебрежении рекомендациями следуют осложнения.
Ишемический инсульт. Атеросклеротические бляшки предрасполагают к образованию тромбов. Тромб закупоривает просвет, кровь не поступает, часть коры мозга погибает.
При наличии таких признаков нужно незамедлительно обращаться к врачу. Он проведет дифференциальную диагностику. Ишемический инсульт похож на кровоизлияние в мозг. Ошибка в диагнозе будет стоить пациенту жизни.
Сразу же будет назначено лечение для минимизации зоны некроза коры головного мозга. Для определения зоны поражения проводят МРТ, КТ с контрастированием.
После перенесенного инсульта пациентам нужно восстановление и возвращение к привычной жизни. В Юсуповской больнице есть клиника реабилитации с качественным оборудованием, где больные после инсульта получают необходимую помощь. Методы реабилитации:
Сосудистая деменция. В результате атеросклероза сосуды головного мозга сужаются. Крови поступает меньше. Из-за недостатка кровоснабжения головного мозга его функции нарушаются. Первые признаки сосудистой деменции: снижение памяти, дезориентация, снижение концентрации внимания. Больной не запоминает последние события, путает имена. При этом он понимает, что он стал забывчивым.
На этом этапе важно скорее начать лечение, так как симптомы продолжат нарастать и изменения в психической сфере станут необратимыми.
Заболевания брахиоцефальных артерий
В комплексе они формируют Виллизиев круг, обеспечивающий равномерную и точную подачу обогащенной кислородом крови во все отделы головного мозга.
Патологии брахиоцефальных артерий опасны, и они провоцируют различные расстройства деятельности органа в острых и хронических формах. Практически во всех случаях эта категория патологий вызывается прогрессирующим атеросклерозом у пациента.
Классификация и причины заболеваний
В ряде случаев патологии брахиоцефальных артерий провоцируются аномалиями анатомического строения – излишней извитостью сосудов или фиброзно-мышечной дисплазией. Несколько чаще это происходит на фоне экстравазальной компрессии. Однако в сумме перечисленные причины составляют не более 10% от всех случаев. Остальные 90% катализаторов приходятся на атеросклеротические поражения.
К причинам нарушений деятельности брахиоцефальных артерий относят:
Атеросклероз, являющийся наиболее распространенным провокатором заболеваний, часто вызывается сторонними эндогенными и экзогенными факторами. К ним относят длительное курение, зрелый и пожилой возраст, гиперхолестеринемию, сахарный диабет, некорректный образ жизни и неудовлетворительное состояние здоровья в целом.
При атеросклерозе брахиоцефальных артерий возникает стойкое нарушение кровообращения в головном мозгу. Оно обладает разной интенсивностью и выраженностью, но почти всегда ведет к трагичным исходам. В 80% случаев подобные патологии приводят к обширному инсульту. Важность своевременного обращения к кардиологу и сосудистому хирургу при обнаружении симптомов невозможно переоценить – порой раннее адекватное лечение спасает пациента от инвалидности и смерти.
Формирование атеросклеротической бляшки в брахиоцефальных артериях – процесс длительный; традиционно он начинается в молодом возрасте. В стенке определенного сосуда постепенно нарастает новообразование, приводящее к сужению просвета артерии, или ее полной закупорке.
Иногда специалисты диагностируют нестенозирующий атеросклероз. Это значит, что просвет сосуда перекрыт атеросклеротической бляшкой менее чем на 50%, т.е. болезнь не влечет за собой потенциальных критических рисков. Без наблюдения и лечения нестенозирующий атеросклероз трансформируется в стенозирующий, провоцирующий окклюзию сосуда и серьезное нарушение кровоснабжения головного мозга.
Типичные признаки и симптомы
Симптоматика заболеваний брахиоцефальных артерий специфична. Если вы чувствуете тревожные симптомы, но ваш врач, выслушав жалобы, ограничился беспредметными диагнозами (СХУ, ВСД и др.), непременно настаивайте на расширенной диагностике.
К симптомам заболеваний брахиоцефальных артерий относят:
Коварство атеросклероза брахиоцефальных артерий заключается в его «размытом» раннем течении. Перечисленные признаки порой вовсе не дают о себе знать, либо выражены настолько слабо, что больной не придает им должного значения. Игнорирование диагностики и лечения приводит к летальному исходу или вегетативному состоянию.
Диагностика
В зависимости от предварительного диагноза, специалист назначает должную схему диагностики.
Процесс диагностирования патологий проходит в несколько этапов:
Последнее исследование считается наиболее информативным. Оно позволяет определить:
В условиях обнаружения патологии, специалист назначает пациенту комплексное лечение.
Терапевтическая тактика
При обнаружении поражений брахиоцефальных сосудов, специалисты традиционно избирают консервативную тактику лечения. Она предполагает прием определенных медикаментозных препаратов (антикоагулянтов или антиагрегантов), витаминотерапию, диетотерапию. Пациенту даются подробные рекомендации относительно коррекции образа жизни и питания. Он обязан контролировать уровень холестерина в крови, а также следить за состоянием и стабильностью артериального давления.
Хирургическое вмешательство как лечебная тактика избирается в условиях прямой угрозы инсульта. При отсутствии насущного риска, больного ставят на учет и наблюдают.
Оперативное вмешательство бывает:
В категорию открытых вмешательств включают эндартерэктомию (эверсионную каротидную).
Стентирование является более современным, атравматичным и эффективным методом, однако он приемлем и показан не в каждом случае. Чем позднее вы обратитесь за профессиональной медицинской помощью, тем меньше ваши шансы излечиться подобными способами.
Заболевания брахиоцефальных артерий – это серьезное нарушение, ведущее к непредсказуемым последствиям. Призываем вас своевременно обращаться к сосудистым хирургам с тревожными симптомами, чтобы избежать необходимости агрессивного лечения и сохранить свою жизнь.
Материалы по теме:
Аневризма – опасное заболевание, которому подвержены практически все. При этом у мужчин такое отклонение от нормального состояния сосудов встречается вдвое чаще, чем у женщины. Знать, что это такое, нужно обязательно всем.
Кровь – это жидкая соединительная ткань, которая исполняет роль связующего элемента во всем нашем организме. Она обеспечивает здоровую жизнедеятельность каждого органа и каждой клетки.
Cтенозирующий атеросклероз брахиоцефальных артерий
Стенозирующий атеросклероз брахиоцефальных артерий – патология, характеризующаяся поражением сосудов бархиоцефального ствола, в число которых входят: сонная, позвоночная, подключичная артерия. При нарушении липидного обмена в этих сосудах образуются жировые бляшки, которые постепенно увеличиваются в объемах, сужая просвет артерии, нарушая питание и кровоснабжение тканей головного мозга. Сложным течением и неблагоприятными прогнозами характеризуется атеросклероз внечерепных отделов брахиоцефальных артерий со стенозированием, при котором бляшки почти полностью перекрывают просвет, сильно ограничивая кровоснабжение головного мозга и приводя к тяжелым, порой необратимым осложнениям.
Симптомы атеросклероза БЦА
Атеросклероз БЦА на начальных этапах развития не вызывает у больного специфической симптоматики, однако при внимательном отношении к здоровью болезнь все же можно заподозрить на ранних стадиях по таким симптомам:
Стенозирующий атеросклероз внечерепных отделов БЦА сопровождается более яркой клинической картиной:
Лечение атеросклероза БЦА
Лечение такой формы атеросклероза может быть консервативным или хирургическим. Все зависит от тяжести течения патологии. Если патология не запущена и кровоток в сосудах нарушен частично, проводится медикаментозное лечение, при котором применяются следующие группы препаратов:
Пациентам с диагнозом «атеросклероз БЦА» пожизненно назначается диета, которая предполагает ограничение жиров животного происхождение. Меню необходимо разнообразить продуктами, которые поддерживают нормальный уровень холестерина и сахара в крови. К таким относятся:
Необходимо полностью отказаться от употребления жирной, жареной пищи, алкоголя, избавиться от табачной зависимости. Эти мероприятия помогут быстрее восстановиться пораженным сосудам и предупредить прогрессирование болезни.
Если атеросклероз БЦА угрожает здоровью и жизни больного, врач принимает решение о проведении хирургического лечения, главная задача которого – восстановить пропускную способность сосудов и нормализовать в них кровоток.
Что значит начальные признаки атеросклероза бца
КТ — компьютерная томография
КЭА — каротидная эндартерэктомия
ЛСК — линейная скорость кровотока
МРТ — магнитно-резонансная томография
ОНМК — острое нарушение мозгового кровообращения
ОР — относительный риск
СА — сонные (каротидные) артерии
ССО — сердечно-сосудистые осложнения
УЗИ — ультразвуковое исследование
ЦДГ — цветовая допплерография
Острое нарушение мозгового кровообращения (ОНМК; инсульт) — одна из ведущих причин заболеваемости, смертности и инвалидности в мире. Частота развития инсультов колеблется в различных регионах мира от 1 до 4 случаев на 1000 населения в год, значительно нарастая с увеличением возраста. В России ежегодно регистрируется более 400 тыс. инсультов, из них ишемические инсульты (церебральные инфаркты) составляют 70—85%, кровоизлияние в мозг — 15—20%, субарахноидальное кровоизлияние — 3—5% [1].
Атеросклероз брахиоцефальных артерий (БЦА) в 20—30% является причиной ишемического инсульта [2]. Атеросклероз обычно поражает каротидный синус ввиду уникальной формы последнего и сложного тока крови в нем. Существуют 2 основных механизма развития ишемии мозга у пациентов с атеросклерозом БЦА: тромбоэмболии и гемодинамическая гипоперфузия. Атеросклероз БЦА развивается постепенно и долго остается бессимптомным. Часто инсульт служит первым и единственным проявлением атеросклероза БЦА.
Традиционно выделяют 2 типа стенозов БЦА: симптомные и бессимптомные. Атеросклероз БЦА у пациентов, перенесших преходящий или постоянный неврологический дефицит, связанный с пораженной артерией, относится к разряду симптомного. Риск развития инсульта у пациентов с бессимптомным и симптомным атеросклерозом сонных (каротидных) артерий (СА) различен и составляет 5 и 15% соответственно [3].
Распространенность бессимптомного атеросклероза БЦА. На основании анализа 40 исследований в 2009 г. проведен метаанализ [4] для выявления распространенности бессимптомного атеросклероза БЦА. Суммарно в анализ включены более 23 тыс. пациентов. Выявлено, что в общей когорте пациентов (средний возраст 61 год) частота развития бессимптомного атеросклероза БЦА более 50% составляет 4,2%. Среди пациентов моложе 70 лет частота выявления умеренного стеноза БЦА (более 50%) составила 4,8% у мужчин и 2,2% у женщин. Среди больных старшей возрастной группы (старше 70 лет) частота выявления умеренного стеноза БЦА (более 50%) возрастала до 12,5% у мужчин и до 6,9% у женщин. Регрессионный анализ показал достоверное влияние возраста и пола на частоту выявления умеренных стенозов БЦА. Частота выявления тяжелых стенозов БЦА (более 70%) составила 1,7%.
В России в рамках многоцентрового наблюдательного исследования ЭССЕ-РФ (Эпидемиология Сердечно-Сосудистых заболеваний в рЕгионах Российской Федерации) изучена распространенность бессимптомного атеросклероза БЦА в случайной выборке неорганизованной популяции 25—64 лет среднеурбанизированного города Западной Сибири [5]. В исследование включили 1600 пациентов. Распространенность стенозов БЦА составила 36,4% у мужчин и 24,4% у женщин, частота выявления умеренного стеноза БЦА (более 50%) — 0,9%.
Последующие исследования [6] показали, что возраст, пол, курение, сахарный диабет, наличие сосудистых заболеваний в анамнезе, повышенные систолическое и диастолическое артериальное давление, уровень общего холестерина липопротеидов высокой плотности служат независимыми предикторами атеросклероза БЦА в общей популяции.
Риск развития сердечно-сосудистых осложнения (ССО) у пациентов с бессимптомным атеросклерозом БЦА. Показано, что пациенты с бессимптомным атеросклерозом БЦА подвержены большему, чем общая популяция, риску развития ССО [7]. Так, метаанализ [8], включивший 17 исследований и более 11 тыс. пациентов с бессимптомным атеросклерозом БЦА (стенозы более 50%), показал, что 5-летняя смертность от всех причин в изученных исследованиях составила 23,6%. В 12 исследованиях получены данные не только о смертности от всех причин, но и отдельно от ССО в течение 2 лет наблюдения (4072 пациента). В среднем смертность от ССО у пациентов с бессимптомным атеросклерозом БЦА составила 2,9% в год.
Диагностика бессимптомного атеросклероза БЦА. В настоящее время существует несколько методов для визуализации БЦА —ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и ангиография БЦА.
УЗИ БЦА — наиболее простой метод, используемый для скринингового обследования пациентов. Степень стеноза БЦА измеряется непрямым методом и основывается на локальном ускорении кровотока вследствие сужения просвета сосуда. В 2003 г. приняты рекомендации по оценке стеноза СА с использованием УЗИ [9, 10]. Рекомендовано осматривать внутреннюю сонную артерию, используя серую шкалу, цветовую допплерографию (ЦДГ) и спектральную допплерографию.
На основании полученных данных рекомендовано использовать следующую классификацию:
— норма — линейная скорость кровотока (ЛСК) менее 125 см/с, нет атеросклеротических бляшек (АСБ) или утолщения интимы;
— стеноз менее 50% — ЛСК менее 125 см/с, определяются АСБ или утолщения интимы;
— стеноз 50—69% — ЛСК 125—230 см/с, определяется АСБ;
— стеноз 70—99% — ЛСК более 230 см/с; определяется АСБ, сужающая просвет сосуда;
— субокклюзия (99% стеноз) — определяется значительно суженный просвет при использовании ЦДГ;
— окклюзия — просвет не определяется в серой шкале, кровоток не определяется при использовании спектральной и ЦДГ.
Показано, что чувствительность и специфичность УЗИ в выявлении стенозов БЦА (более 70%) составляет 99 и 86% соответственно.
К преимуществам УЗИ БЦА следует отнести относительную дешевизну исследования, неинвазивность и отсутствие потребности в контрастном препарате. Наиболее важным недостатком метода является то, что его чувствительность напрямую зависит от специалиста, проводившего исследование; кроме того, осмотру поддаются только внечерепные отделы БЦА.
КТ, МРТ и ангиография БЦА дают возможность прямой визуализации стенозов как вне-, так и внутричерепных отделов БЦА. Для определения степени стеноза в настоящее время используют метод, полученный по результатам исследования NASCET (TheNorthAmericanSymptomaticCarotidStenosisTrial), — сравнивают диаметр просвета в наиболее узкой части стеноза с диаметром сосуда в постстенотической части.
КТ является самым быстрым способом визуализировать анатомию СА. С помощью КТ можно оценить степень стеноза БЦА, без дополнительного увеличения риска развития инсульта (характерно для ангиографии БЦА). КТ — оптимальный метод у пациентов с гемодинамически значимыми извитостями, диссекцией СА, псевдоаневризмами и тяжелыми стенозами (близкими к окклюзии), которые могут быть не видны при УЗИ и МРТ. Выявление тандемных внутричерепных стенозов в основании черепа может быть затруднено, так как просвет сосуда может быть скрыт окружающей костью. Методы удаления костной ткани из изображения обсуждаются в заключительном разделе.
Метаанализ, опубликованный в 2009 г. [11], показал практически одинаковую чувствительность КТ и ангиографии БЦА в определении степени стеноза БЦА. Чувствительность и специфичность КТ в определении стенозов БЦА (70—99%) составляет 77 и 94% соответственно. Недостатки К.Т. широко известны: риск развития нефропатии, индуцированной контрастным веществом, и лучевая нагрузка.
МРТ является идеальным тестом у пациентов с внутричерепными стенозами БЦА, при которых чувствительность КТ снижается. Чувствительность МРТ в определении окклюзии и субокклюзии СА сравнима с таковой при КТ. К тому же в упомянутом метаанализе [11] показано, что чувствительность и специфичность МРТ с контрастным усилением в определении окклюзий и тяжелых стенозов БЦА составляет 94 и 93% соответственно и выше таковых показателей для УЗИ, КТ и МРТ без контрастного усиления. Кроме того, с помощью аксиальных изображений в режиме Т1 можно идентифицировать периваскулярные гематомы при диссекции СА. К ограничениям метода относятся его высокая стоимость и длительность исследования.
Ангиография СА остается «золотым стандартом» для оценки анатомии СА и мозговой гемодинамики. С помощью ангиографии можно оценить морфологию АСБ, выявить тандемные внутричерепные стенозы и определить коллатеральное кровообращение.
Главным недостатком ангиографии является небольшое повышение периоперационного риска развития инсульта, в том числе летального. В проспективном анализе церебральных ангиографий (2899 процедур) показано, что риск развития неврологических осложнений составил 1,3% (из них 0,7% транзиторные; 0,2% обратимые и 0,5% не регрессировали) [12]. Риск развития неврологических осложнений возрастал у пациентов из старшей возрастной группы, при повышении уровня креатинина в крови, наличии артериальной гипертонии, сахарного диабета или атеросклероза периферических артерий.
Лечение пациентов с бессимптомным атеросклерозом БЦА. Медикаментозная терапия является ключевым звеном в профилактике прогрессирования атеросклероза БЦА и рестенозов после реваскуляризации. АСБ чаще всего развиваются в бифуркации общей СА вследствие воздействия на эндотелий атерогенных факторов. Тяжесть этого повреждения зависит от различных факторов риска, таких как курение, артериальная гипертония, дислипидемия, сахарный диабет.
Изменения в «оптимальной медикаментозной терапии» атеросклероза БЦА отчетливо видны в результатах исследования ACST (AsymptomaticCarotidSurgeryTrial) [13]: 90% пациентов получали антиагреганты в течение всего времени исследования, 70% больных — гипотензивную терапию к концу исследования в 2003 г. Кроме того, наблюдалось прогрессивное увеличение доли пациентов, принимающих статины, с 17% в начале исследования до 70% к концу 2003 г. Вероятнее всего, эти изменения в медикаментозной терапии послужили причиной уменьшения относительного риска (ОР) развития инсульта на 33% в исследовании ACST (2004 г.) по сравнению с более ранним исследованием ACAS (1995 г.) [14], в котором пациенты в качестве медикаментозной терапии принимали только антиагреганты.
Каротидная эндартерэктомия (КЭА). Ежегодный риск развития инсульта при бессимптомном атеросклерозе БЦА менее 1% при стенозах менее 50% и повышается до 5% при стенозах более 80% [15]. Этот риск также зависит от прогрессирования стеноза и морфологии АСБ. Как уже отмечалось, скорость прогрессирования атеросклероза СА непредсказуема. В ряде клинических исследований показано, что хирургическое лечение бессимптомных стенозов БЦА приносит небольшую пользу по сравнению с медикаментозной терапией.
Первое исследование, посвященное этому вопросу, опубликовано в 1993 г. В исследование VASC (VeteranAffairsCooperativeStudy) [16] включили 400 мужчин со стенозом СА более 50%. Пациентов рандомизировали на 2 группы: КЭА + аспирин или терапия аспирином. Цель исследования состояла в демонстрации возможности КЭА в комбинации с аспирином снизить риск развития неврологических осложнений (ТИА, ОНМК, преходящая слепота). Необходимо отметить, что только 57% пациентов, рандомизированных в группу аспирина, принимали целевую дозу препарата (650 мг/сут). Через 4 года наблюдения неврологические осложнения на стороне поражения произошли у 8% пациентов из группы интервенции против 20,6% в группе аспирина. В течение 4 лет наблюдения ОНМК на стороне поражения произошли у 4,7% в группе интервенции по сравнению с 9,4% в группе аспирина.
Результаты ACAS впоследствии подтвердились данными исследования ACST [13], проводившегося в Европе. Более 3000 пациентов с бессимптомным атеросклерозом БЦА (стеноз более 60%) рандомизировали на группы хирургии (КЭА) и медикаментозной терапии (аспирин). Оптимальная медикаментозная терапия изменилась в течение исследования: если вначале основной целью было назначение антиагрегантов, контроль артериального давления и отказ от курения, то впоследствии к терапии добавляли статины. После окончания периода наблюдения (в среднем 3,4 года) периоперативный риск развития неврологических осложнений и смерти составил 3,1%, и 5-летний риск развития любых ОНМК и смерти составил 6,4 и 11,8% в группах хирургического лечения и медикаментозной терапии соответственно. Смертельные и инвалидизирующие ОНМК происходили с частотой 3,5 и 6,1% в группах хирургического лечения и медикаментозной терапии соответственно.
Несмотря на положительные результаты, исследования ACAS и ACST показали, что ежегодное снижение абсолютного риска развития ОНМК с помощью КЭА у пациентов с бессимптомными стенозами БЦА составляет лишь 1%. Таким образом, преимущество хирургического лечения перед медикаментозным сохраняется лишь в случае, если периоперационные осложнения не превышают 2,3%.
При субанализах упомянутых исследований выявлены и другие полезные факты. Так, у мужчин результаты хирургического лечения лучше, чем у женщин. Не отмечено преимущества хирургического лечения у пациентов с более тяжелыми стенозами по сравнению с больными с умеренными стенозами БЦА. Кроме того, не выявлено статистически значимого преимущества хирургического лечения перед медикаментозным у пациентов старше 75 лет.
В настоящее время продолжается несколько рандомизированных исследований, посвященных подходам к лечению пациентов с бессимптомным атеросклерозом БЦА. В 2 исследованиях сравниваются две стратегии реваскуляризации (КЭА и стентирование СА) с оптимальной медикаментозной терапией (NCT02 089 217 и ISRCTN 78 592 017). И в одном исследовании сравнивается эффективность добавления ривароксабана к оптимальной медикаментозной терапии у пациентов с бессимптомным атеросклерозом БЦА (NCT01 776 424) [18].
Выделение групп риска среди пациентов с бессимптомным атеросклерозом БЦА. В связи с противоречивыми данными клинических исследований представляется важным выделить среди пациентов с бессимптомным атеросклерозом БЦА группу высокого риска. Несколько методов предложены для идентификации пациентов с высоким риском развития ОНМК: выявление микроэмболов с помощью транскраниальной допплерографии; определение нестабильной АСБ в СА с помощью УЗИ; определение церебрального резерва кровотока; выявление кровоизлияний в АСБ с помощью МРТ; выявление бессимптомных инсультов при помощи КТ и МРТ; прогрессирование степени стеноза БЦА.
Выявление микроэмболов с помощью транскраниального доплеровского исследования. Прогностическая роль выявления микроэмболов для определения риска у пациентов с бессимптомным атеросклерозом показана в 2 независимых исследованиях и в дальнейшем подтверждена результатами метаанализа [19, 20]. Показано, что выявление 2 микроэмболов и более в течение 1 ч характерно для нестабильных бессимптомных АСБ или для АСБ с тромбированной поверхностью. В метаанализе [19] показано, что микроэмболы зафиксированы у 195 (17%) из 1144 пациентов. К концу периода наблюдения среди этих пациентов (группа высокого риска) ежегодная частота развития ОНМК составила 8% — 17 (57%) из 30 зарегистрированных ОНМК.
Полученные результаты свидетельствуют, что транскраниального допплеровского исследования в течение 1 ч может быть недостаточно или что часть АСБ разрывается без предварительного периода микроэмболии.
Выявление нестабильной АСБ в СА. В проспективном исследовании [21] пациентов с бессимптомным атеросклерозом БЦА, получавших медикаментозную терапию, показано, что не у всех пациентов риск развития инсульта одинаковый. В исследование включен 1121 пациент с атеросклерозом БЦА (стенозы 50—99%), все пациенты получали оптимальную медикаментозную терапию и наблюдались в течение 6—96 мес (в среднем 48 мес). Исследование показало, что тяжесть стеноза, контралатеральные ТИА в анамнезе и некоторые характеристики АСБ позволяют стратифицировать группы пациентов, различающиеся по ежегодному риску развития ОНМК от менее 1 до более 10%. Кроме того, показано, что наличие внутрипросветной черной зоны более 8 мм 2 в АСБ (отражает наличие тромба или тонкую/отсутствующую фиброзную покрышку) позволил выделить группу из 245 (21%) пациентов, среди которых ежегодный риск развития ОНМК составляет 4,1%, и включает 42 (86%) всех ОНМК, произошедших за период наблюдения.
Определение церебрального резерва кровотока. Несколько исследований показали, что снижение церебрального резерва кровотока ассоциировано с развитием инсульта у пациентов с бессимптомным атеросклерозом БЦА [22—25].
Увеличение степени стеноза в СА и незамкнутый виллизиев круг или контралатеральная окклюзия приводят к снижению церебрального перфузионного давления. В результате активируется система авторегуляции микроциркуляторного русла: артериолы максимально расширяются, что приводит к поддержанию церебрального кровотока на стабильном уровне. Однако в ситуации, когда резерв авторегуляции исчерпан (артериолы максимально расширены), дальнейшее снижение церебрального перфузионного давления (например, при эпизоде гипотонии) может привести к ТИА или ОНМК.
Резерв церебрального кровотока у пациентов с бессимптомным тяжелым атеросклерозом СА или окклюзией определялся в 4 исследованиях с помощью транскраниальной допплерографии, максимальная вазодилатация достигалась с помощью ацетазоламида или при дыхании 5% СО2. Период наблюдения составил в среднем 24 мес. Снижение резерва церебрального кровотока выявлено у 183 (75%) пациентов из 244, включенных в исследование. Средний годовой риск развития ОНМК у пациентов со сниженным резервом церебрального кровотока составил 5,7% — 21 (75%) из 28 ОНМК также зарегистрировано в этой группе.
Метаанализ, посвященный ассоциации между снижением резерва церебрального кровотока и ОНМК, позволил выявить 4-кратное увеличение риска развития ОНМК у пациентов бессимптомным атеросклерозом БЦА и сниженным резервом кровотока [26].
Выявление кровоизлияний в АСБ с помощью МРТ. Кровоизлияния в АСБ — одни из маркеров нестабильности АСБ. В гистологическом исследовании 264 каротидных АСБ показано, что кровоизлияние в АСБ и большое липидное ядро ассоциированы с наличием симптомов заболевания [27].
В исследовании [28], включавшем 75 мужчин с бессимптомным атеросклерозом БЦА (стенозы 50—70%), с помощью МРТ выявлено 36 (36,7%) АСБ с кровоизлияниями. В течение 25 мес наблюдения у этих пациентов произошло 2 ОНМК и 4 ТИА, у остальных пациентов аналогичные исходы не зарегистрированы.
Выявление бессимптомных инсультов. Ранние исследования демонстрировали, что наличие бессимптомных инсультов при КТ или МРТ ассоциировано с риском развития ОНМК в общей популяции. В одном из недавних исследований [21] проверялась гипотеза о том, что бессимптомные инсульты позволяют прогнозировать риск развития ОНМК. Эмболические инсульты выявлены у 61 (9,6%) из 633 пациентов с бессимптомными стенозами СА (60—99%). У этих пациентов ежегодный риск развития инсульта составил 3,5%. На основании этих находок можно сделать вывод, что пациенты с бессимптомными инсультами и атеросклерозом БЦА должны быть подвергнуты хирургическому лечению.
Прогрессирование стеноза БЦА. Несколько исследований, оценивавших естественное течение заболевания у пациентов, которые получают медикаментозную терапию, показали, что прогрессирование степени стеноза повышает риск развития ОНМК. Большинство авторов полагают, что прогрессирование стеноза до 80% и более увеличивает риск развития цереброваскулярных осложнений.
В одном из недавних исследований [29] проанализировано 900 СА (794 пациента) с 50—69% стенозами. Прогрессирование АСБ произошло в 262 (29,1%) артериях в течение среднего срока наблюдения 3,6 года. У пациентов с прогрессированием атеросклероза БЦА ежегодный риск развития ОНМК составил 2,1% по сравнению с 1,4% у больных без прогрессирования атеросклероза.
В другом исследовании [30], включавшем 523 пациента с 50—69% стенозами БЦА, прогрессирование АСБ произошло у 129 (24,7%) больных в течение среднего срока наблюдения 3,5 года. У пациентов с прогрессированием атеросклероза ежегодный риск развития ОНМК составил 7,7%, в то время как без прогрессии атеросклероза БЦА — 0,4%.
В исследовании ACSRS [21], включавшем 1121 пациента с 50—99% стенозами БЦА, регрессия АСБ произошла в 43 (3,8%), отсутствие изменений — в 856 (76,4%) и прогрессия — в 222 (19,8%) артериях в течении среднего периода наблюдения 4 года. В группе прогрессирования атеросклероза СА ежегодный риск развития инсульта составил 2%. В отсутствие изменений и регрессии АСБ ежегодный риск развития инсульта составил 1,12 и 0% соответственно. При этом у пациентов со стенозами 80—99% при включении в исследование ежегодный риск развития инсульта составил 1,7% в отсутствие изменений и 3,1% при прогрессии АСБ.
Перспективная роль математического моделирования в диагностике бессимптомного атеросклероза БЦА. Современные математические модели кровотока позволяют проводить анализ церебральной гемодинамики в норме и при различных патологиях, в том числе при многососудистом стенотическом поражении, болезни Альцгеймера, некоторых патологий глаз, временной глобальной амнезии и др. [31]. С помощью локальных моделей трехмерных течений детально рассматривается кровоток на участках СА и их ветвей, в том числе проводится детальный анализ течения в районе бифуркаций [32] и аневризмах [33]. Одномерные сетевые модели позволяют анализировать церебральный кровоток комплексно во всей церебральной сосудистой сети [34, 35]. Современные одномерные сетевые модели позволяют также проводить численный анализ кровотока в виллизиевом круге, оценивать механические факторы, определяющие вероятные условия, которые способствуют развитию аневризм [36].
Математические модели кровотока могут быть использованы для диагностики и прогнозирования бессимптомного атеросклероза БЦА. Для этого необходимы персонализированные модели, опирающиеся на трехмерную реконструкцию основных БЦА пациента и упругие свойства этой части сосудистого русла. Автоматизированные технологии трехмерной реконструкции сосудистого русла [37] используют данные от стандартных инструментов базовых протоколов общеклинических мультиспиральных рентгеновских компьютерных томографов, а также от 3DTOF протоколов ангиографии клинических МР-томографов. Для «удаления» костной ткани, скрывающей сосуды, используется алгоритм мультимасштабного удаления костей [38], который использует два набора данных сканирования: до введения контрастного вещества в сосуды и после.
Таким образом, современный уровень математических моделей и технологий позволяет анализировать кровоток в БЦА у пациентов с бессимптомным атеросклерозом и делать виртуальную оценку церебрального резерва кровотока.
Приведенные данные показывают необходимость постоянного наблюдения за пациентами с бессимптомным атеросклерозом БЦА и целесообразность хирургического лечения при прогрессировании АСБ.
Исследование выполнено за счет гранта Российского научного фонда (проект 14−31−00024).
Авторы заявляют об отсутствии конфликта интересов.