что значит препарат первой линии
Что значит препарат первой линии
Выделяют схемы АРВТ первой, второй, третьей и т. д. линии и схемы резерва (спасения).
Также к схемам первого ряда (линии) относятся схемы, измененные вследствие развития побочных эффектов, нежелательных явлений. Таким образом можно сделать вывод, что комбинация противовирусных препаратов первой линии – это схема, которые не менялась по причине неэффективности.
Схема первой линии включает, как правило, 2 препарата нуклеозидной основы (например Тенофовир или Абакавир) и третий препарат из другой группы, с другим механизмом действия.
Этим они отличаются от схем лечения вич-инфекции, которые назначают особым категориям больных. Например, людям с когнитивными нарушениями, получающим лечение ХВГС, беременным, пациентам имеющие нарушения липидного профиля, сахарный диабет и другие.
Соответственно препараты третьей линии назначают при неэффективности схем второй.
Обычно они включают в себя препараты разных групп, подбор которых осуществляется индивидуально для каждого пациента, исходя из анализа теста на резистентность (мутаций вируса конкретного пациента), истории ранее проводимой терапии, межлекарственных взаимодействий, сопутствующих заболеваний.
Для оценки эффективности АРВТ главными показателями являются:
1. Исследование вирусной нагрузки (вирусологические критерии).
Поэтому своевременный лабораторный контроль поможет врачу правильно оценить эффективность.
2. Исследование уровня СД4 и других показателей иммунограммы (иммунологическая эффективность) – это критерии восстановления иммунной системы. Этот процесс происходит медленно и существенно зависит от степени иммунодефицита на момент начала лечения. У пациентов, начинающих лечение на фоне тяжелого иммунодефицита (CD4
Артериальная гипертензия: обзор препаратов
Тонкости консультирования клиентов аптеки с рецептами на ингибиторы АПФ и сартаны
Артериальная гипертензия — самая распространенная сердечно-сосудистая патология, которой страдает около 40 % взрослого населения Европы [1]. Разумеется, это приводит и высокому спросу на антигипертензивные препараты независимо от сезона. И хотя в задачу первостольника прежде всего входит предложить несколько вариантов ЛС согласно выписанному в рецепте МНН, ему также предстоит разъяснять побочные эффекты, дозировку, а иногда и отвечать на вопросы об особенностях механизма действия. Поэтому мы решили предложить нашим читателям цикл статей о группе антигипертензивных препаратов и особенностях работы с запросами на них. Начнем с блокаторов ренин-ангиотензин-альдостероновой системы.
РААС: основа основ
Прежде чем приступить к описанию препаратов, ненадолго погрузимся в тонкости фармакологии и еще раз вспомним, каков механизм действия ренин-ангиотензин-альдостероновой системы, или РААС.
РААС — сложная гормонально-ферментативная система, в которую вовлечены практически все органы и ткани организма, но ключевые роли в ней принадлежат печени, почкам, надпочечникам и легким.
В печени постоянно синтезируется альфа-2‑глобулин ангиотензиноген. В то же время в почках вырабатывается фермент ренин в ответ на снижение внутрипочечного давления, снижение доставки натрия и хлора, а также на гипоксию. Он поступает, так же как и ангиотензиноген, в системный кровоток, где и связывается с ним с образованием ангиотензина I.
Ангиотензин I — вещество практически инертное. Он не действует на сосуды и является лишь предшественником активного компонента ангиотензина II. В образовании последнего наряду с ангиотензином I участвует ангиотензинпревращающий фермент (АПФ), который вырабатывается в легких.
Ангиотензин II — главное звено схемы РААС. Он проявляет мощный сосудосуживающий эффект и воздействует на органы-мишени, в которых расположены рецепторы к нему. Прежде всего речь идёт об эндотелии, сердце и почках. Вот почему высокий уровень ангиотензина II связан не только с повышением давления, но и с поражением сосудистой стенки, миокарда, почек и с развитием хронической сердечной и почечной недостаточности.
Кроме того, ангиотензин II вызывает усиление синтеза гормона надпочечников альдостерона. Последний участвует в контроле артериального давления (АД), регулируя гомеостаз калия, натрия и объема внутриклеточной жидкости. Под его влиянием повышается давление, увеличивается чувствительность гладких мышц сосудов к сосудосуживающим веществам, в том числе ангиотензину II.
Таким образом, РААС напрямую вовлечена в драму под названием «артериальная гипертензия», играя в ней одну из главных ролей. К счастью, существует возможность заблокировать эту систему. Сделать это позволяют препараты двух фармакологических групп — ингибиторы ангиотензинпревращающего фермента (иАПФ) и блокаторы рецепторов ангиотензина II (БРА, они же сартаны).
Первый класс препаратов — ингибиторы АПФ
Препараты этой группы стали одним из первых классов ЛС, которые эффективно снижают активность РААС, — их разработка началась еще в 60‑х годах прошлого века [2]. Сегодня они входят в категорию так называемых «лекарств, спасающих жизни» (life-saving drugs), в связи с доказанной способностью улучшать прогноз при ряде сердечно-сосудистых и почечных заболеваний [2].
Ингибиторы АПФ: механизм действия и эффект
Ингибиторы АПФ снижают уровень циркулирующего ангиотензина II за счет блокады ангиотензинпревращающего фермента, что обусловливает комплексный фармакологический эффект:
При приеме препаратов группы ингибиторы АПФ также улучшается углеводный обмен: повышается чувствительность тканей к инсулину и улучшается метаболизм глюкозы.
Показания и свойства
Спектр активности иАПФ позволяет использовать их при артериальной гипертензии, ишемической болезни сердца, хронической сердечной недостаточности, нефропатиях и остром инфаркте миокарда [3].
Ингибиторы АПФ относятся к группе антигипертензивных препаратов, которые определенно снижают АД и замедляют прогрессирование сердечной недостаточности, что определяет их широкое применение в кардиологии. Данные обзора с участием 158 998 пациентов с АГ показали, что прием иАПФ позволяет снизить смертность от всех вышеперечисленных причин. Это — существенное преимущество препаратов иАПФ, в том числе и по сравнению с блокаторами ангиотензина II [4].
Однако иАПФ все‑таки не способны полностью предотвратить превращение ангиотензина I в ангиотензин II, поскольку существует ряд других ферментов, которые успешно «заменяют» АПФ. Именно так работают, к примеру, ферменты химаза, эластаза и катепсин G [5]. При применении иАПФ эти вещества компенсаторно активируются, и блокада РААС становится неполной. Это — существенный недостаток иАПФ.
О чем предупредить клиента?
Важно! Во время консультации уместно подчеркнуть, что препараты, блокирующие активность РААС — иАПФ и БРА, — при постоянном применении наряду с антигипертензивным эффектом защищают сердце и сосуды, достоверно снижая частоту сердечно-сосудистых катастроф. Это маленькое замечание может послужить убедительным аргументом в пользу регулярного и дисциплинированного употребления таких ЛС, согласно инструкции и рекомендациям врача.
Ингибиторы АПФ: вспомним поименно
Рассмотрим особенности некоторых препаратов — представителей группы иАПФ.
Переносимость иАПФ
Предмет особого внимания первостольников, как специалистов, отпускающих препарат, — побочные эффекты иАПФ. Несмотря на в целом благоприятный профиль безопасности, неблагоприятные реакции — слабое звено препаратов этой группы.
О чем предупредить клиента?
Второй класс препаратов — блокаторы рецепторов ангиотензина II
Исследования, которые были сконцентрированы на изучении возможностей блокады РААС, привели к открытию группы препаратов, лишенных классического недостатка иАПФ — побочного эффекта в виде кашля. БРА, или сартаны, более полно блокируют РААС, за счет чего обеспечивают лучшую переносимость, чем их предшественники. Несмотря на относительно недавнее введение в клиническую практику — сартаны начали использоваться для длительного лечения АГ только в 1999 году, — представители этой группы сегодня стали одними из наиболее популярных антигипертензивных ЛС [12].
Сартаны: механизм действия и эффект
Фармакологический эффект сартанов идентичен эффекту иАПФ. За счет конкурентной блокады рецепторов ангиотензина II они подавляют вазоконстрикцию, секрецию альдостерона, уменьшают гипертрофию миокарда, а также улучшают функцию эндотелия.
Механизм действия БРА заключается не в блокаде ангиотензинпревращающего фермента, как в случае с иАПФ, а в блокаде рецепторов ангиотензина АТ1, через которые и реализуется подавляющее большинство физиологических эффектов ангиотензина II (вазоконстрикция и так далее). АТ1‑рецепторы расположены преимущественно в гладкой мускулатуре сосудов, сердце, печени, коре надпочечников, почках, легких и мозге.
За последние 10 лет появились препараты, которые некоторые специалисты предлагают выделить в отдельное, второе поколение БРА. Они не только блокируют АТ1‑рецепторы, но и способствуют нормализации обмена углеводов и липидов.
Показания и свойства
Сартаны, так же как и иАПФ, назначают при целом ряде заболеваний, в том числе при артериальной гипертензии, хронической сердечной недостаточности, перенесенном инфаркте миокарда, диабетической нефропатии, фибрилляции предсердий и метаболическом синдроме. Кроме того, БРА становятся препаратами выбора в ситуациях, когда на фоне приема иАПФ развивается кашель [13].
Доказана эффективность сартанов выраженно снижать артериальное давление и оказывать кардиопротективное действие [13, 14], а также:
Кроме того, некоторые БРА, так же как и иАПФ, снижают вероятность развития диабета и проявляют нефропротективный эффект.
Отдельные представители сартанов
Большинство сартанов имеет схожие свойства и мало чем отличается друг от друга как по фармакокинетическим показателям, так и по гипотензивной и кардиопротективной активности. Но всё же некоторые БРА имеют особенности:
Переносимость сартанов
БРА отличаются хорошей переносимостью, в том числе и по сравнению с иАПФ, поскольку не вызывают кашель. Высокий профиль безопасности препаратов этой группы — залог приверженности больных лечению и успешного результата. Побочные эффекты, которые могут возникать при приеме сартанов, обычно мало выражены. Как правило, они носят преходящий характер и редко становятся основанием для отмены лечения.
О чем предупредить клиента?
В заключение еще раз подчеркнем: иАПФ и БРА доказали и гипотензивный, и кардиопротективный эффект. Подавляющее большинство препаратов этих групп (за исключением фимасартана) сегодня применяется для лечения широкого спектра сердечно-сосудистых заболеваний. Единственное важное условие их эффективности — регулярный, длительный прием и соблюдение всех рекомендаций врача. Напомнив об этом посетителю с рецептом на иАПФ и БРА в конце консультации, первостольник выполнит свой профессиональный долг, приобретет лояльного клиента, а заодно внесет свой вклад в борьбу с одним из самых распространенных заболеваний в мире.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Обзор таблеток от повышенного давления нового поколения
Частое повышение показателей артериального давления (АД) – причина развития серьезных заболеваний (инсульт, инфаркт миокарда и пр.). Гипертоническая болезнь в России диагностируется у каждого третьего человека преклонного возраста. Для борьбы с гипертонией многим пациентам приходится принимать препараты на протяжении всей жизни, чтобы исключить осложнения.
Современные фармакологические компании предлагают большой выбор лекарственных средств, эффективных при гипертонии. Если не знаете, как выбрать таблетки от повышенного давления, ознакомьтесь с рейтингом, представленным ниже. В ТОП вошли лучшие медикаменты с учетом эффективности, стоимости и отзывов.
Классификация препаратов от повышенного давления
Причины гипертонии
Когда нужно вызвать врача на дом при повышении давления?
Общепринятые показатели АД – 120/80. Параметры могут незначительно варьировать в зависимости от времени суток, физической активности и возраста человека.
Таблица – Показатели артериального давления и рекомендации
Комплексная терапия артериальной гипертензии
Под «артериальной гипертензией» (АГ) подразумевают синдром повышения артериального давления (АД). Различают АГ первичную («гипертоническая болезнь» — ГБ) и вторичную («симптоматическая» АГ). Под ГБ принято понимать хронически протекающее заболевание, ос
Под «артериальной гипертензией» (АГ) подразумевают синдром повышения артериального давления (АД). Различают АГ первичную («гипертоническая болезнь» — ГБ) и вторичную («симптоматическая» АГ).
Под ГБ принято понимать хронически протекающее заболевание, основным проявлением которого является стойкое повышение АД, не связанное с наличием патологических процессов, при которых повышение АД обусловлено известными, в современных условиях часто устранимыми причинами «симптоматических» АГ. В силу того, что ГБ — гетерогенное заболевание, имеющее довольно отчетливые клинико-патогенетические варианты с существенно различающимися на начальных этапах механизмами развития, в научной литературе вместо обозначения ГБ часто используется АГ.
Хорошо известно, что АГ — самое распространенное сердечно-сосудистое заболевание, опасное прежде всего своими осложнениями. Данные ряда крупных эпидемиологических исследований однозначно свидетельствуют о том, что риск развития ишемической болезни сердца (ИБС), мозгового инсульта, сердечной недостаточности, заболеваний периферических артерий в популяции значительно (иногда в несколько раз) возрастает у лиц с повышенным АД по сравнению с лицами с нормальным АД.
Распространенность АГ весьма высока в любой развитой стране мира. Россия, к сожалению, в этом отношении не является исключением. В исследовании С. А. Шальновой и других было показано, что среди взрослого населения России АГ страдают 39,3 % мужчин и 41,1 % женщин (табл. 1).
Высокая распространенность АГ в России в значительной степени является причиной крайне высоких показателей смертности в нашей стране. Согласно сведениям, которые содержатся в Демографическом ежегоднике России, в 2001 г. от болезней системы кровообращения умерли 1 253 103 человека, в том числе от цереброваскулярных болезней — 475 163 человека (для сравнения: от онкологических заболеваний в 2001 г. умерли 294 063 человека).
АГ играет особую роль в патогенезе всех типов мозгового инсульта. Считается, что она является основной причиной около 70 % случаев этого заболевания. В ходе Фремингемского исследования было продемонстрировано, что стандартизованный по возрасту риск мозгового инсульта среди больных с АГ (систолическое АД выше 160 мм рт. ст. и/или диастолическое АД выше 95 мм рт. ст.) составил 3,1 для мужчин и 2,9 для женщин. Достаточно четко прослеживается прямая и статистически достоверная связь между смертностью от мозгового инсульта и распространенностью АГ в той или иной стране (коэффициент корреляции 0,78).
Можно без преувеличения сказать, что смертность от цереброваскулярных заболеваний в нашей стране приобрела катастрофический характер. Так, в опубликованных недавно в журнале Heart данных о сердечно-сосудистой смертности в различных странах мира (всего приводятся данные по 48 странам из разных частей света) Россия по числу смертей от цереброваскулярных заболеваний стойко заняла первое место как среди мужчин, так и среди женщин. Причем абсолютные показатели смертности по России превышают значения в других странах в несколько раз. Так, в 1995–1998 гг. стандартизованный по возрасту показатель смертности от цереброваскулярных заболеваний у мужчин в России составил 203,5 случаев на 100 000 человек, тогда как в США — 29,3, а в Канаде — 27,8.
Все современные рекомендации по лечению АГ четко определяют основную цель терапии как снижение сердечно-сосудистой и почечной заболеваемости и смертности. Для достижения этой цели в первую очередь необходимы снижение АД до нормального уровня, а также коррекция всех модифицируемых факторов риска: курение, дислипидемия, гипергликемия, ожирение — и лечение сопутствующих заболеваний: сахарного диабета и т. д.
Снижение систолического и диастолического АД до уровня 2 ), снижение потребления алкоголя 140/90 мм рт. ст.
В группе низкого риска рекомендуются 3–12-месячный период наблюдения и немедикаментозная терапия перед началом медикаментозного лечения. Показанием к началу такого лечения служит устойчивый уровень АД в пределах 140–159/90–99 мм рт. ст.
При АГ III степени необходимо немедленно назначать антигипертензивную лекарственную терапию.
Помимо терапии гипотензивными препаратами, больным, относящимся к группе высокого риска сердечно-сосудистых осложнений, показана терапия, направленная на профилактику других факторов риска, в первую очередь нарушенного липидного обмена. Снижение риска осложнений достигается назначением антикоагулянтов, прежде всего ацетилсалициловой кислоты.
Основные группы антигипертензивных препаратов
В Российских рекомендациях по лечению АГ второго пересмотра, представленных на Российском национальном конгрессе кардиологов 2005 г., в группу препаратов, рекомендованных для терапии АГ, помимо диуретиков, β-адреноблокаторов, антагонистов кальция (АК), ингибиторов ангиотензинпревращающего фермента (иАПФ), блокаторов рецепторов ангиотензина I (БРА), α-адреноблокаторов, включены агонисты I1-имидазолиновых рецепторов (АИР). Последним отводится определенная роль в терапии больных с метаболическим синдромом и сахарным диабетом, отмечается, что они могут назначаться в качестве монотерапии или в сочетании с другими гипотензивными препаратами при неэффективности других средств.
Монотерапия или комбинированная терапия
Выбирая между монотерапией и комбинированной терапией, врач должен ориентироваться прежде всего на исходный уровень АД, наличие осложнений или их отсутствие. На основании результатов многоцентровых международных исследований можно предполагать, что монотерапия будет эффективна в основном у больных с I степенью АГ. Так, по данным исследования ALLHAT, только у 60 % пациентов с АГ I и II степени монотерапия оказалась эффективна; в исследовании HOT на монотерапии остались лишь 25–50 % пациентов с АГ I и III степени: в ходе исследований, в которых принимали участие больные с сахарным диабетом, подавляющее большинство пациентов получали минимум два препарата, тогда как при диабетической нефропатии для достижения целевого уровня АД в среднем требовалось два-три препарата, в дополнение к базовой терапии.
В соответствии с исходным уровнем АД, наличием осложнений и факторов риска целесообразно начинать терапию либо с низкой дозы одного препарата, либо с низкодозовой комбинации.
Преимуществом монотерапии является то, что при неэффективности лечения на начальном этапе врач может либо сменить класс препарата, либо увеличить дозу ранее принимавшегося средства, это даст возможность подобрать лекарство индивидуально для каждого пациента. Однако в большинстве случаев такая процедура является трудоемкой, кроме того, она часто ведет к потере доверия не только к проводимой терапии, но и к лечащему врачу, что, в свою очередь, не способствует повышению комплаентности.
Очевидным недостатком схемы терапии, предусматривающей начало лечения с приема сразу двух препаратов, даже в низких дозах, является опасность назначения больному «ненужного» средства. Однако у комбинированной терапии преимуществ все же больше: во-первых, применение препаратов с разными механизмами действия позволяет более эффективно контролировать АГ и ее осложнения; во-вторых, при использовании комбинированной терапии появляется возможность назначать препараты в низких дозах, при этом уменьшается вероятность развития нежелательных эффектов; в-третьих, в настоящее время стали доступны фиксированные лекарственные комбинации, позволяющие назначать два препарата в одной таблетке, что заметно повышает комплаентность.
В настоящее время эффективными и безопасными считаются следующие комбинации препаратов: иАПФ + диуретики; диуретики + β-адреноблокаторы; диуретики + БРА; антагонисты кальция (АК) (дигидропиридиновые) + β-адреноблокаторы; АК (дигидропиридиновые) + БРА; АК + иАПФ; АК (дигидропиридиновые) + диуретики; α-адреноблокаторы + β-адреноблокатор (рис. 2).
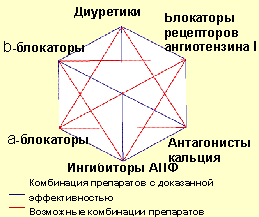 |
| Рисунок 2. Возможные комбинации различных классов антигипертензивных препаратов. (Из Европейских рекомендаций по лечению АГ) |
Руководствуясь данными многочисленных исследований, доказавших положительное влияние отдельных комбинаций препаратов на конечные точки, ведущие фармакологические компании стали предлагать комбинированные антигипертензивные препараты. Так, в последние годы на фармакологическом рынке появились комбинации препаратов длительного действия с фиксированными дозировками: диуретик + БРА (ко-диован, гизаар); иАПФ + диуретик (ко-ренитек, нолипрел, рениприл ГТ); АК (дигидропиридиновый) + β-адреноблокатор (логимакс); диуретик + β-адреноблокатор (атегексал композитум); на сегодняшний день единственная комбинация АК + иАПФ (тарка).
Вопрос о преимуществах применения той или иной группы гипотензивных препаратов, той или иной комбинации является достаточно сложным и неоднозначным, однако результаты многоцентровых рандомизированных исследований в целом доказывают, что назначение любого из существующих режимов лечения АГ снижает общий риск сердечно-сосудистых событий, причем чем ниже АД, тем меньше вышеупомянутый риск.
Во всех случаях рекомендуется использовать препараты пролонгированного действия, обеспечивающие эффект в течение суток, это уменьшает вариабельность АД и, возможно, обеспечивает лучшую органопротекцию и снижение числа сердечно-сосудистых осложнений. Кроме того, благодаря удобству однократного приема препаратов повышается приверженность пациентов к лечению.
Современными международными рекомендациями по лечению АГ достаточно четко определено, когда и каким препаратам врач должен отдавать предпочтение. Главным аргументом в пользу назначения конкретной группы препаратов служат так называемые дополнительные показания. Так, дополнительными показаниями к назначению дигидропиридиновых АК являются пожилой возраст, изолированная систолическая АГ, наличие стенокардии, атеросклероз периферических артерий, в частности атеросклероз сонных артерий. Пульс-урежающие АК недигидропиридинового ряда, дилтиазем и верапамил-SR, целесообразно использовать у пациентов с суправентрикулярной тахикардией. Доказано, что БРА замедляют прогрессирование хронической почечной недостаточности при АГ в сочетании с сахарным диабетом, а также обеспечивают обратное развитие гипертрофии левого желудочка. Блокатор альдостероновых рецепторов (спиронолактон) оказался эффективен у больных с хронической сердечной недостаточностью и пациентов, перенесших инфаркт миокарда.
Все эти дополнительные показания вытекают из результатов конкретных контролируемых исследований, продемонстрировавших преимущества именно дигидропиридиновых АК у данных категорий больных. Следует помнить, что дигидропиридиновые АК — одна из немногих групп препаратов, которые врач может назначать беременным с АГ.
Практикующие врачи при подборе терапии АГ не всегда следуют международным рекомендациям и нередко сами определяют приоритеты терапии. Интересно, что наиболее часто во всем мире назначаются АК: рынок АК составляет около 35 %, что существенно больше, чем у других групп гипотензивных препаратов; так, рынок иАПФ и БРА, вместе взятых, составляет только 39 % мирового рынка (16 и 23 % соответственно). В России же ситуация принципиально иная: по частоте использования иАПФ и БРА уверенно лидируют, занимая 47 % рынка, в то время как на долю АК приходится всего 13,9 %, что практически совпадает с частотой использования диуретиков. Однако еще более настораживает тот факт, что у нас до сих пор в основном назначаются АК первого поколения, регулярное лечение которыми, как отмечается в ряде работ, не может считаться ни достаточно эффективным, ни безопасным. Ярким примером этому служит анализ структуры продаж АК в одной из аптек в центре Москвы, проведенный во II квартале 2003 г., который показал, что 48 % продаж всех дигидропиридиновых АК до сих пор приходится на короткодействующие препараты первого поколения.
Говоря об эффективности и безопасности длительного приема антигипертензивных препаратов, используемых для лечения АГ, необходимо напомнить, что все крупные исследования по изучению влияния на «конечные точки» проводились и проводятся только с оригинальными препаратами. Единственным недостатком оригинальных препаратов является их высокая стоимость, что нередко ограничивает возможности комплексной терапии. Создание дженериков — копий оригинальных препаратов — существенно снижает стоимость лечения, однако порождает проблему оценки эквивалентности дженериков оригинальным препаратам. На сегодняшний день в России зарегистрировано около 60 дженериков эналаприла, порядка 30 дженериков амлодипина, более 10 дженериков индапамида, а недавно появился первый дженерик фозиноприла, биоэквивалентный оригинальному препарату
Понятно, что практикующему врачу трудно разобраться в таком многообразии препаратов, тем более что компании-производители в большинстве случаев не предоставляют данные о фармацевтической и фармакокинетической эквивалентности оригинальному препарату. Знакомство врачей с такими данными могло бы существенно облегчить проблему выбора препарата. В отсутствие подобной информации специалистам остается ориентироваться только на личный опыт, а также на результаты немногочисленных клинических исследований, посвященных сравнению оригинальных препаратов и дженериков или различных дженериков друг с другом.
Литература
В. А. Егоров
Ю. Э. Семенова, кандидат медицинских наук
Ю. В. Лукина, кандидат медицинских наук
ГНИЦ профилактической медицины, Москва


