что значит суставные поверхности заострены
Виды артроза
От артрозов страдает каждый десятый человек на земле, то есть 10% населения мира, и чем выше возраст, тем чаще встречается это заболевание в диагнозах. В 50 лет болезнь диагностируется у каждого третьего, в 70 – у каждого второго. Но не стоит отчаиваться: практически все виды артроза успешно лечатся, есть разнообразные методы лечения, в тяжелых случаях проводится операция. Чем раньше поставлен диагноз, тем быстрее выздоровление.
Что это такое
Артроз – это заболевание суставов дегенеративно-дистрофического характера с постепенным разрушением хрящевой и разрастанием костной ткани. В начале развития заболевания хрящевая ткань подсыхает, становится менее упругой и эластичной. Покрытый трещинами хрящ уже не скользит, а трется, еще больше истончаясь. Давление на подлежащую кость возрастает, она начинает уплотняться и деформироваться. У головок костей больше нет хрящевого амортизатора, они, не только верхний слой кости, расплющиваются, компенсаторно увеличивая суставную площадь. По ее краям появляется и растет перерожденная костная ткань (остеофиты).
Костные разрастания при артрозе НЕ отложение солей. Поэтому бездумная «выгонка солей» при данном заболевании – потеря времени, пользы не принесет.
В зависимости от степени выраженности патологического процесса и локализации патологии выделяют несколько видов артроза. При диагностике важно определить, какой именно у пациента тип заболевания, так как от этого зависит объем и длительность лечения.
Классификация артроза по Косинской (по стадиям)
Наибольшей популярностью у отечественных ортопедов пользуется классификация артрозов, предложенная проф. Н.С. Косинской в 1961 г., поскольку она учитывает не только изменения в суставе, видимые на рентгеновских снимках, но и наличие, выраженность клинических симптомов. Клинико-рентгенологические признаки заболевания по Косинской разделяют на 3 стадии (в интернете встречается ошибочная классификация – 4 стадии, это неверно).
1 стадия артроза
Первый признак заболевания – боль при физической нагрузке, которая проходит во время отдыха. Объем движения в суставе не изменен. На рентгеновском снимке заметны:
Например, при гонартрозе колено начинает болеть при ходьбе, особенно при подъеме по лестнице или при спуске. Неприятные ощущения появляются также при длительном пребывании на ногах, но стоит отдохнуть, как болевой синдром исчезает. На этой стадии артроз отлично поддается лечению – можно полностью избавиться от неприятных ощущений.
2 стадия артроза
Пациент жалуется на умеренную и постоянную боль. Подвижность в суставе ограничена, отмечается гипотрофия мышц, когда в результате пониженного тонуса мышца напряжена и сопротивляется движению. Кроме того, для артроза по месту локализации добавляются свойственные для данного заболевания симптомы. Например, при коксартрозе появляется хромота, врач определяет небольшую фронтальную деформацию оси конечности.
На рентгеновском снимке:
На такой стадии так же эффективно и позволит надолго приостановить разрушение сустава.
3 стадия артроза
На 3 стадии по Косинской на рентгеновском снимке видно, что суставная щель практически отсутствует. Суставные поверхности расширены из-за обширных костных наростов по краям, склерозированы. Нередки их фрагментация, кистозные просветления и полости (субхондральный очаговый некроз, начинает разрушаться кость под хрящом).
При осмотре пациента отмечают:
При обнаружении симптомов 3 стадии нужно срочно обратиться к врачу. В дополнение к медикаментозной терапии больному назначается массаж, физиопроцедуры, лечебная физкультура. Только комплексное лечение способно значительно улучшить способность двигаться и избежать хирургической операции.
Виды артроза по месту локализации
Виды артрозов по месту локализации заболевания:
Давайте рассмотрим подробнее каждый из них.
Артроз тазобедренного сустава
Артроз тазобедренного сустава, иначе коксартроз, развивается после 40 как у мужчин, так и у женщин. Его особенность: сначала заболевает один сустав, если болезнь не лечить – «подтягивается» второй. Основной симптом артроза тазобедренного сустава: боль в паху, опускающаяся по передней и боковой поверхностям до середины бедра. Боль редко доходит до колена и середины голени, никогда – до пальцев ног (что нередко случается при грыже межпозвоночного диска).
Болезнь прогрессирует быстро:
Артроз коленного сустава
Гонартроз по статистике диагностируется у 8%-20% больных артрозом, развивается после 40 лет, женщины болеют чаще мужчин. Заболевание протекает тяжелее при избыточной массе тела, варикозном расширении вен.
Основной симптом: боль в колене, которая возникает после физической нагрузки, при спуске и подъеме по лестнице, усиливается в холодную и сырую погоду. Причем боль не возникает резко, в один день, начало заболевания – период многомесячных несильных болей. Колено практически не меняет форму, может быть немного распухшим.
Симптомы на 2 стадии:
Если не лечить этот вид артроза, появляется нестабильность колена, нарушение сгибательно-разгибательных движений в колене, варусная или вальгусная деформация. Колено болит постоянно, не только при ходьбе.
Остеофиты: тернистый путь болезни
Остеофиты – костные наросты, свидетельствующие о нарушении в опорно-двигательном аппарате человека.
Причины возникновения остеофитов
Стать причиной развития остеофитов могут:
Риск образования остеофитов повышает генетическая предрасположенность, вредные привычки и плохая экология. На прогрессирование проблемы может воздействовать любой фактор, который прямо влияет на прочность костей (например, гормональные сбои, стрессы, возрастные изменения, гиподинамия).
Чаще всего остеофиты наблюдаются у пожилых людей, однако начало патологического процесса нередко приходится на возраст 40 лет. Поэтому начиная с этого рубежа следует заняться профилактикой проблемы и устранением ее возможных причин.
Воспаление костной ткани
Дегенеративные процессы в костной ткани
Наиболее распространенными дегенеративными заболеваниями суставных хрящей и костной ткани являются остеоартроз, остеохондроз и спондилез. При деформирующем артрозе остеофиты могут проявляться как самостоятельное явление без деградации кости. Чаще всего они наблюдаются по краям суставных поверхностей (т.н. краевые остеофиты). Несмотря на сохранность кости, наросты следует лечить как можно раньше: со временем они могут стать настолько массивными, что почти полностью закроют просвет суставной щели. Такая проблема называется сращением сустава и лечится исключительно хирургическим путем. В некоторых случаях удаление массивных остеофитов невозможно, поэтому сустав заменяют полностью (в случае, если остеофиты выросли на позвонках, удаляют их дуги).
Перелом костей
При нелеченном или неправильно сросшемся переломе костей опорная нагрузка на сустав распределяется неправильно. Это приводит к “перекосу”, при котором одна сторона суставной поверхности истирается и сильнее и начинает обрастать остеофитами. Возможен и другой сценарий развития патологии: при сильных или оскольчатых повреждениях кости возможен надрыв надкостницы. В этом случае она начинает костенеть и обрастать остеофитами, также возможна кальцинация (обызвествление) сухожилий. Спровоцировать развитие остеофитов могут не только переломы и трещины, но и сильные ушибы надкостницы, вывихи.
Длительное пребывание в вынужденной позиции
Следует отметить, что с проблемой длительного пребывания в вынужденной позиции часто сталкиваются спортсмены, офисные сотрудники, маляры и каменщики, продавцы. Остеофиты такого рода возникают в области поясницы, суставов кисти, тазобедренных суставов, пяточного бугра, коленей, голеностопа, локтей и позвоночника.
Длительное пребывание в одной позиции – частая причина появления остеофитов
Опухолевые заболевания костной ткани
Остеофиты могут возникать как следствие и доброкачественных, и злокачественных опухолей. Доброкачественные образования чаще провоцируют образование т.н. губчатых остеофитов, призванных защитить синовиальный хрящ там, где его рост нарушается. При злокачественных опухолях остеофиты чаще приобретают вид шпор и козырьков.
Эндокринные заболевания
Заболевания эндокринной системы (гипо- и гипертиреоз, акромегалия), гормональные сбои (например, дисфункция яичников) и возрастные гормональные изменения (после климакса) также оказывают негативное влияние на скелетную систему человека. Нередко остеофиты возникают вследствие неврогенных факторов (стресса, депрессии, психоэмоциональных нагрузок) или длительного приема гормональных препаратов (особенно при самолечении и неправильном подборе дозировки).
Виды остеофитов
Помимо этиологии остеофитов, критерием для классификации наростов является их локализация. Она не только имеет значения для подбора терапевтических мер, но и может дать подсказку о причинах патологии.
Остеофиты позвоночника
Остеофиты позвоночника являются неотъемлемым спутником спондилеза. На данных этапах они хорошо поддаются лечению при помощи лечебной физкультуры и физиотерапии, ортопедической коррекции (ношение корсета) и медикаментозной терапии.
Признаками остеофитов в позвоночнике служат:
У некоторых больных образование остеофитов в позвоночнике протекает практически бессимптомно, что мешает в полной мере оценить распространенность этой патологии. Однако врачи бьют тревогу: человеческий позвоночник анатомически плохо приспособлен к нагрузкам, связанным с прямохождением, а малоподвижный образ жизни лишь усугубляет эту проблему.
Помимо улучшения метаболизма, при лечении остеофитов позвоночника очень важно снять отек и воспаление тканей, поскольку они могут и приводить к осложнениям.
Остеофиты позвоночника – распространённый вид остеофитов
Остеофиты коленного сустава
По утрам у больных с остеофитами коленного сустава наблюдается характерная скованность, которая может проходить после разминки. Затем амплитуда произвольных движений сокращается: пациентам становится тяжело полностью согнуть или разогнуть ногу в колене. Оно становится горячим, отечным и покрасневшим, из-за чего больным требуется постоянное применение противовоспалительных средств.
Помните: в самом начале (при размере остеофитов коленного сустава 1-2 мм) болезнь поддается местному медикаментозному лечению, физиопроцедурам и лечебной гимнастике, поэтому не стоит тянуть с обращением к врачу при дискомфорте в коленях. На поздних стадиях для лечения остеофитов коленного сустава больным показана артроскопия или эндопротезирование.
Остеофиты шейного отдела
Лечение остеофитов
Лечение остеофитов коленного сустава, позвоночника или любой другой локализации всегда начинается с терапии фонового заболевания, вследствие которого они появились. Борьба с самим костяными выростами ведется в нескольких направлениях:
Хотя остеофиты не всегда удается полностью устранить при помощи только консервативного лечения, оно позволяет уменьшить их размер и полностью остановить прогрессирование патологии. В запущенных случаях проводится хирургическое удаление остеофитов и части или всего сустава.
Физиотерапия
Прохождение курсов физиотерапии помогает остановить рост остеофитов, поддержать суставы и значительно облегчить состояние пациента. Для борьбы с проблемой используют такие методики, как:
Большинство физиотерапевтических процедур противопоказано при наличии онкологических и сердечно-сосудистых заболеваний.
Медикаментозное лечение
Для лечения остеофитов в позвоночнике и суставах используют следующие группы препаратов:
При резких болях, когда нет возможности срочно обратиться к врачу, допускается временное применение простых анальгетиков (с учетом их побочных эффектов).
Хирургическое лечение
Малоинвазивные операции с коротким восстановительным периодом проводятся в ситуациях, когда костные выросты представляют серьезную угрозу для кровотока и нервных окончаний и влекут за собой тяжелую симптоматику, а также мешают передвижению пациента и сопровождаются сильными болями.
Хирургическое лечение остеофитов позвоночника проводится в случае массивных разрастаний, которые нарушают функции тканей в местах залегания.
При дегенеративных заболеваниях суставов удаляется не только остеофит, но и лишняя костная ткань. В случае с коленными, локтевыми и некоторыми другими суставами показано протезирование сустава.
Обратите внимание, что щадящие артроскопические операции не снимают с больного ответственности за свои суставы: после удаления остеофитов на их месте могут вырасти новые, если пациент не обеспокоится своим здоровьем.
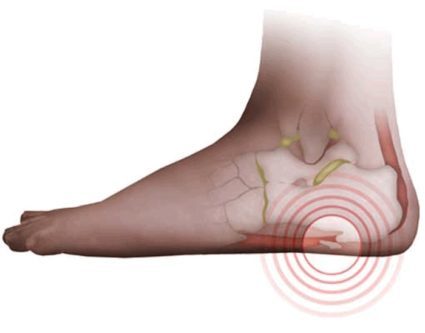
Что значит суставные поверхности заострены
В патогенезе развития артроза первое место занимает фактор нарушения питания хряща. Наступающие в последующем изменения в хряще ведут к снижению его устойчивости даже к обычной нагрузке.
Потеря хрящем эластичности и нарушение конгруэнтности ведут к макро- и микротравме субхондральной пластинки, которая на это реагирует усиленной продукцией костного вещества, проявляющаяся в виде остеосклероза. Избыток костного вещества в этой зоне при продолжающейся нагрузке на суставные поверхности вызывает его распространение в места наименьшего давления и скопление костного вещества, выявляемое рентгенологически в виде остеофитов. Они приводят к механическому раздражению синовиальной оболочки, появлению различных видов ограничения движений в больном суставе. Таким образом в течении деформирующего артроза различают 3 степени:
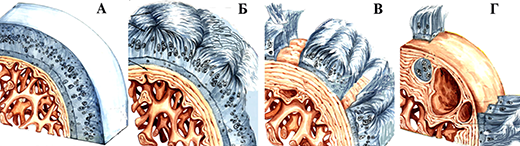
Кроме степеней артроза выделяют стадии, которые отличаются по характеру течения процесса и клинической картине:
I стадия характеризуется быстрой утомляемостью конечности, «скованностью» мышц. Только некоторые больные отмечают умеренное ограничение движений в суставе из-за скованности. Боли в суставе, как правило, отсутствуют. Только при некоторых артрозо-артритах, которые начинаются с патологического процесса синовиальной оболочки, заболевание может начинаться с болевого и воспалительного синдрома. Рентгенологически в этой стадии развития болезни выявляется сужение суставной щели и субхондральный склероз. Нередко клиническая симптоматика этой стадии заболевания настолько незначительна, что больные даже не обращают на них особого внимания. Поэтому в некоторых литературных источниках можно встретить утверждение, что начало артроза чаще всего бессимптомное.
Посттравматические артрозы нередко начинаются со II стадии, так как при невправленных внутрисуставных переломах имеется первичное нарушение целости суставного гиалинового хряща. К этому добавим, что при наличии смещения внутрисуставных отломков с диастазом между ними более 2 мм, регенерация гиалинового хряща практически невозможна. Имеющийся посттравматический дефект замещается костной мозолью, покрытой рубцовой соединительной тканью, а это уже есть морфологические элементы II стадии развития артроза, который проявляет себя болевым синдромом, особенно при нагрузке на поврежденную конечность.
II стадия характеризуется нарастанием ограничения движений, которые могут сопровождаться крепитацией (похрустыванием). Обычно боли возникают в начале ходьбы и называются «стартовые боли». Они появляются из-за того, что во время первого шага основная нагрузка приходится на самый патологически измененный участок нагружаемой части суставной поверхности. Затем нагрузка при движениях более или менее распределяется равномерно на всю суставную поверхность, и боли могут полностью исчезнуть или заметно уменьшится до такой степени, что не мешают больному преодолевать даже значительные расстояния. Однако, с течением времени, особенно после продолжительной нагрузки, к концу рабочего дня боли усиливаются, но после отдыха могут вовсе исчезнуть. Появляется деформация сустава, гипотрофия мышц, контрактура, хромота. Рентгенологически выявляется значительное сужение суставной щели в 2-3 раза в сравнении с нормой, выражен субхондральный склероз, выявляются остеофиты (шипы) в местах наименьшей нагрузки. К конечному этапу этой стадии развития болезни болевой синдром может иметь волнообразное проявление: периоды усиления болевого синдрома сменяются различными по продолжительности периодами значительного снижения интенсивности болей или полным их исчезновением. Как правило, такое проявление боли связано с вовлечением в процесс синовиальной оболочки, т.е. с развитием хронического рецидивирующего синовита, который является неотъемлемой частью клинических проявлений III стадии развития болезни.
III стадия характеризуется почти полной потерей подвижности в суставе, сохраняются только пассивные качательные движения, выражена сгибательная контрактура. Боли сохраняются в покое, не проходят после отдыха. Возможна нестабильность сустава. При локализации процесса в суставах нижних конечностей к этому времени больные самостоятельно ходить не могут и прибегают к помощи трости или костылей. Рентгенологически – суставная щель почти полностью отсутствует. Суставная поверхность деформирована, выражены краевые разрастания. Основным рентгенологическим различием этой стадии развития болезни и предыдущей является появление множественных кист в субхондральных зонах суставных поверхностей.
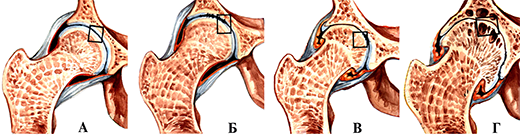
Деформирующий артроз тазобедренного сустава. А-норма; Б-Icт.; В-II ст.; Г- III ст.
Чаще всего поражает коленный и тазобедренный суставы. Методы лечения зависят от стадии заболевания.
Рентгенологическая диагностика первичного идиопатического остеоартроза
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Институт ревматологии РАМН, Москва
О стеоартроз (ОА) – хроническое прогрессирующее заболевание суставов, характеризующееся дегенерацией суставного хряща, изменениями в субхондральном отделе эпифизов костей и в околосуставных мягких тканях.
Состояние суставного хряща является важным не только для диагностики ОА, но и для оценки прогрессирования заболевания и проводимого лечения. Суммарная толщина суставного хряща на рентгенограммах определяется измерением ширины рентгеновской суставной щели между суставными поверхностями эпифизов костей. Ширина суставной щели до настоящего времени используется, как основной показатель в рентгенологической диагностике ОА, и стандартная рентгенография коленных суставов в прямой и боковой проекциях рекомендуется WHO и ILAR, как метод выбора для оценки динамики изменений в суставном хряще при проведении клинических испытаний лекарственных препаратов.
Рентгенография остается наиболее простым и общедоступным методом исследования суставов для оценки анатомических изменений структуры костей при ОА. С точки зрения оперативности диагностики, простоты и удобства использования, особенно интересны передвижные рентгенодиагностические аппараты с полипозиционным штативом типа С-дуга, широко применяемые в мировой практике. Аппараты данного класса позволяют проводить исследования пациента в любых проекциях без изменения положения последнего. В России единственным производителем подобного оборудования является Санкт-Петербургская научно-исследовательская производственная компания “Электрон”. Характерные рентгенологические проявления ОА обычно легко определяются на стандартных рентгенограммах суставов, при этом сужение рентгеновской суставной щели соответствует объемному уменьшению суставного хряща, а субхондральный остеосклероз и остеофиты на краях суставных поверхностей есть ответная реакция костной ткани на увеличение механической нагрузки в суставе, что, в свою очередь, является результатом дегенеративных изменений и уменьшения в объеме суставного хряща. Данные рентгенологические симптомы рассматриваются, как специфические для ОА, используются для постановки диагноза ОА и входят в рентгенологические критерии (в сочетании с клиническими) диагностики ОА.
Рентгенологические симптомы, обязательные для постановки диагноза остеоартроза
Сужение рентгеновской суставной щели – один из самых важных рентгенологических симптомов, имеющий прямую коррелятивную связь с патологическими изменениями, происходящими в суставном хряще. Известно, что уменьшение в объеме суставного хряща распределяется неравномерно на разных участках суставной поверхности, в связи с чем рентгеновская суставная щель в разных отделах сустава имеет различную ширину. Согласно рекомендациям WHO/ILAR ширину рентгеновской суставной щели необходимо измерять в наиболее суженном участке. Считается, что в патологически измененном суставе именно этот участок испытывает наибольшие механические нагрузки (для коленного сустава – это медиальные отделы, для тазобедренного сустава – верхнемедиальные, реже – верхнелатеральные отделы). Анатомическими ориентирами, используемыми для измерения суставной щели на рентгенограммах крупных суставов являются:
а) для выпуклых поверхностей (головка и мыщелки бедренной кости) – кортикальный слой замыкательной пластины суставной поверхности кости;
б) для вогнутых поверхностей (край вертлужной впадины, проксимальные мыщелки большеберцовых костей) – край суставной поверхности в основании суставной впадины.
Остеофиты – костные разрастания на краях суставных поверхностей костей различной формы и размеров являются чрезвычайно характерным для ОА рентгенологическим симптомом. Остеофиты в начальных стадиях развития ОА суставов проявляются в виде заострений или небольших размеров (1–2 мм) костных образований на краях суставных поверхностей и в местах прикрепления собственных связок суставов (в коленных суставах это края межмыщелковых возвышений большеберцовых костей, в месте прикрепления крестообразных связок; в тазобедренных суставах – края ямки бедренной головки, на медиальной ее поверхности, в месте прикрепления собственной связки бедренной головки). По мере нарастания тяжести ОА в суставах и прогрессирующего сужения суставной щели остеофиты увеличиваются в размерах, приобретают различные формы в виде “губ” или “гребней”, прямолинейных или “пышных” костных разрастаний на широком или узком основании. При этом суставная головка и впадина могут значительно увеличиваться в поперечнике, становиться более массивными и расплющенными. Количество остеофитов может быть подсчитано отдельно или суммарно в обоих суставах, а их размеры измерены по ширине в основании и по длине. Изменение количества остеофитов и их размеров является чувствительным индикатором прогрессирования заболевания, а отсутствие этих изменений может указывать на успешность в лечении ОА.
Субхондральный остеосклероз – уплотнение костной ткани, непосредственно расположенной под суставным хрящом. Обычно этот рентгенологический симптом выявляется на поздних стадиях ОА, когда суставная щель уже резко сужена и является следствием трения обнаженных сочленяющихся костных поверхностей друг о друга. Суставные костные поверхности при этом становятся неровными. Это свидетельствует о глубоком дегенеративном процессе в покровном хряще или о его исчезновении. Изменения целостности суставного хряща, что предшествует его количественному уменьшению, может быть результатом уплотнения кортикальной и трабекулярной костной ткани, непосредственно расположенных под хрящом. Уплотнение субхондральной костной ткани в области суставных поверхностей костей измеряется в 3–х равноотстоящих точках вдоль суставного края; результаты измерения при этом могут быть усреднены.
Рентгенологические симптомы, необязательные для постановки диагноза первичного остеоартроза
Околосуставной краевой дефект костной ткани. Хотя этот рентгенологический симптом, который может наблюдаться при ОА, определен Altman с коллегами, как “эрозия суставной поверхности”, термин “околосуставной краевой дефект костной ткани” более предпочтителен, так как точной гистологической характеристики этих рентгенологически выявляемых изменений пока не дано. У больных с ОА они небольшие с участком остеосклероза в основании, при этом окружающая их костная ткань не имеет разрежения костной структуры, что характерно для истинных эрозий, выявляемых при ревматоидном артрите, которые не имеют склеротических изменений в основании и часто определяются на фоне околосуставного остеопороза. Краевые дефекты костной ткани могут быть обнаружены на ранних стадиях ОА, появление их может быть связано с воспалительными изменениями в синовиальной оболочке. Эти изменения описаны в крупных суставах и в суставах кистей.
Субхондральные кисты – рентгенологически проявляются, как кольцевидные дефекты трабекулярной костной ткани в субхондральном отделе кости с четко определяемым склеротическим ободком. Субхондральные кисты формируются в результате резорбции костной ткани в области высокого внутрисуставного давления, в месте наибольшей нагрузки на суставную поверхность. Чаще всего эти кисты появляются при обострении заболевания и находятся в зоне наиболее узкой части суставной щели. Они характерны для ОА тазобедренных суставов и могут обнаруживаться как в головке бедренной кости, так и в крыше вертлужной впадины. О динамике изменений субхондральных кист судят по их количеству и размерам.
Внутрисуставные обызвествленные хондромы – образуются из участков некротизированного суставного хряща, а также могут являться фрагментом костной ткани – остеофита или продуцироваться синовиальной оболочкой. Хондромы обычно имеют небольшие размеры, находятся между суставными поверхностями костей или лежат сбоку от эпифизов костей, имеют различную форму (округлую, овальную, удлиненную) и неравномерную крапчатую структуру, связанную с отложением кальцийсодержащих веществ в хрящевую ткань. Количество их в суставе минимальное (1–2 хондромы).
В коленном суставе за обызвествленную хондрому можно принять сесамовидную кость (fabella) в подколенной ямке, которая при ОА коленного сустава также меняет свою форму, положение и размеры. Деформация fabella является одним из симптомов ОА коленного сустава.
Рентгенологическая диагностика остеоартроза тазобедренных суставов
На точность оценки ширины суставной щели в тазобедренных суставах влияют 3 фактора: позиция больного, поворот конечности и правильная центрация рентгеновского луча при рентгенографии сустава. Сравнение ОА изменений в тазобедренных суставах у одних и тех же больных в 2–х положениях (стоя и лежа) показало, что в положении больного стоя ширина суставной щели была достоверно меньше, чем когда больной лежал на столе. Cуставная щель сужена в большей степени тогда, когда стопа направлена кнутри. Смещение рентгеновской трубки в сторону от центра сустава может достоверно изменить ширину суставной щели. При этом рекомендуется, чтобы центральный рентгеновский луч проходил через центр бедренной головки. Правда, необходимо отметить тот факт, что раздельная рентгенография тазобедренных суставов приводит к увеличению лучевой нагрузки на пациентов.
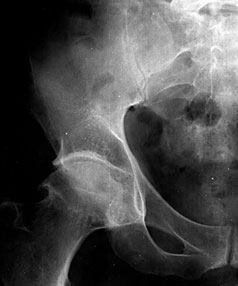
В начальных стадиях (1–2 стадии по Kellgren) ОА тазобедренных суставов при рентгенологическом исследовании определяются: незначительное сужение суставной щели, слабовыраженный субхондральный остеосклероз, точечные кальцификаты в области наружного края крыши вертлужной впадины (зачаток остеофитов), заострение краев ямки бедренной головки в области прикрепления круглой связки бедренной головки (рис. 1).
Рис. 1. Обзорная Rо-графия тазобедренного сустава в прямой проекции.
Деформирующий остеоартроз II ст. по Kollgren. Крупные остеофиты на краях суставных поверхностей. Грибовидная деформация бедренной головки
В поздних стадиях заболевания (соответствует 3–4 стадии ОА по Kellgren) отмечаются:
• прогрессирующее сужение суставной щели
• формирование различной формы и размеров остеофитов на краях суставных поверхностей вертлужной впадины, бедренной головки, отчего она со временем приобретает грибовидную форму. В средней части вертлужной впадины возможно формирование клиновидного остеофита, который может обусловить латеральное смещение бедренной головки
• углубление вертлужной впадины может быть связано с развитием остеофитов; протрузия ее возможна на фоне остеопороза или истончения костей, составляющих дно вертлужной впадины
• выраженный субхондральный остеосклероз. Проявляется в первую очередь в области крыши вертлужной впадины, затем в верхнем отделе бедренной головки
• в далеко зашедших случаях – уменьшение в объеме и уплощение суставной поверхности бедренной головки на фоне выраженной кистовидной перестройки костной ткани, чередующейся с участками субхондрального остеосклероза. Костные кисты могут быть единичными или множественными. Возникают они в верхней части вертлужной впадины или в зоне наибольшей нагрузки на суставную поверхность бедренной головки
• асептический некроз бедренной головки
• подвывихи бедренной кости чаще вверх и латерально, реже вверх и медиально
• уплотнение костной ткани и укорочение шейки бедренной кости.
Свободные внутрисуставные тельца при коксартрозе выявляются редко.
При вторичном диспластичном коксартрозе все рентгенологические симптомы развиваются рано (в молодом или среднем возрасте) и могут закончиться асептическим некрозом бедренной головки и подвывихом или полным вывихом бедра.
Описан ишемический коксартроз с быстрым сужением суставной щели, перестройкой костной структуры в головке и шейке бедренной кости, ранними остеосклеротическими изменениями, но без значительного остеофитоза, с достаточно быстрым развитием деструкции бедренной головки.
Рентгенологическая диагностика остеоартроза коленных суставов
Коленные суставы – одни из самых трудных для правильного рентгенологического исследования из–за их структурной сложности и широкого диапазона движений. ОА в коленных суставах может быть ограниченно распространенным даже в определенном отделе сустава, что также затрудняет диагностику изменений в суставе. Последние клинические и эпидемиологические работы подтвердили важность исследования пателлофеморального сустава в оценке ОА коленного сустава, так как совместное исследование этих суставов обнаруживает заболевание приблизительно в 50% от всех обследованных больных и доказывает, что к прямой рентгенографии коленных суставов необходимо в обязательном порядке добавлять прицельный снимок надколенника в боковой или аксиальной проекции. Незначительно согнутый в положении стоя и в прямой проекции коленный сустав является наиболее приемлемым положением для объективной оценки ширины суставной щели. Каждый коленный сустав сгибается так, чтобы опорные площадки суставной поверхности большеберцовой кости стали горизонтальными, шли параллельно с центральным рентгеновским пучком и были перпендикулярны кассете. Центр сустава (суставной щели) должен совпадать с центром рентгеновского луча. Рентгенологическое исследование феморопателлярного сустава может быть проведено в положении больного лежа на животе с максимально согнутой в коленном суставе ногой или с использованием метода Ahlback, когда больной стоит и коленный сустав согнут под углом 30° от вертикального положения. В этом положении сустав находится под функциональной нагрузкой, гарантируется, что поверхности сустава хорошо видны, обеспечивается более точная оценка хрящевой ткани, чем в том случае, когда больному проводится исследование в положении лежа.
Рентгенологическая диагностика артроза феморопателлярного сустава в боковой и аксиальной проекциях характеризуется: сужением суставной щели между надколенником и бедром; остеофитами на задних углах надколенника и мыщелков бедренной кости; субхондральным остеосклерозом надколенника; единичными субхондральными кистами со склеротическим ободком.
Данный артроз почти всегда наружный, иногда наружный и внутренний, редко – только внутренний (диагностируется только по аксиальному снимку).
Ранние рентгенологические признаки (соответствуют 1–2 стадиям артроза по Kellgren):
1. Вытягивание и заострение краев межмыщелкового возвышения большеберцовой кости (в месте прикрепления крестообразной связки).
2. Небольшое сужение суставной щели (чаще в медиальном отделе сустава).
3. Заострение краев суставных поверхностей мыщелков бедренной и большеберцовой кости, чаще в медиальном отделе сустава (связано с большей нагрузкой на этот отдел сустава), особенно при наличии варусной деформации сустава; реже – в латеральной части или одновременно в обеих половинах суставной поверхности (рис. 2).
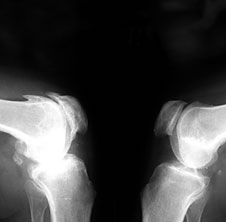
Рис. 2. Rо-графия коленных суставов в боковой проекции.
Артроз феморопателлярных суставов (больше слева). Артроз коленных суставов (I ст по Kollgren справа, IV ст. по Kollgren слева)
При прогрессировании артроза коленных суставов (соответствует 3–4 стадиям артроза по Kellgren):
• нарастает сужение суставной щели
• развивается субхондральный остеосклероз в наиболее нагруженной части сустава
• появляются множественные крупные остеофиты на боковых, передних и задних краях суставных поверхностей
• редко обнаруживаются субхондральные кисты
Вторичный синовит с развитием субпателлярной или подколенной кисты Бейкера:
• суставные поверхности бедренной и большеберцовой кости уплощаются, становятся неровными и теряют свою анатомо–функциональную дифференциацию
• многогранную неправильную форму преобретает сесамовидная кость (fabella)
• могут обнаруживаться обызвествленные хондромы
• редко возможно развитие асептических некрозов мыщелков костей.
Остеартроз проксимальных и дистальных межфаланговых суставов
Стандартная рентгенография кистей проводится в прямой проекции. Пальцы расположены вместе, кисти лежат ровно на кассете на одной линии с осью, проходящей через предплечья и запястья.
Начальные проявления (соответствуют 1–2 стадиям артроза по Kellgren):
Небольшие заострения краев или остеофиты с нерезким субхондральным остеосклерозом; мелкие, субхондрально расположенные кисты при нормальной или слегка суженной суставной щели, мелкие кальцификаты в мягких тканях в области боковых краев суставных поверхностей костей.
Выраженные изменения (соответствуют 3–4 стадиям артроза по Kellgren):
Умеренно выраженные или крупные остеофиты, деформация краев суставных поверхностей, значительное сужение суставных щелей, остеосклероз (узелки Гебердена в дистальных межфаланговых суставах и узелки Бушара в проксимальных), кисты со склеротическим ободком, краевые дефекты суставных поверхностей, при этом костные выступы с одной стороны могут вклиниваться в другую. Обычно краевые дефекты окружены зоной остеосклероза (рис. 3).
Рис. 3. Обзорная Rо-графия кистей.
Множественные артрозы дистальных и проксимальных межфаланговых суставов. Множественные узелки Гебердена и Бушара. Выраженный артроз 1-го левого запястнопястного сустава
Стандартная и микрофокусная рентгенография суставов
Методы для оценки прогрессирования ОА основываются на выявлении изменений рентгенологических симптомов в суставах. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2–х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как микрофокусная рентгенография суставов, должна более широко использоваться при оценке динамики изменений.