доа тазобедренного сустава код по мкб
Остеоартроз (полиартроз, коксартроз, гонартроз)
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Факторы и группы риска
Диагностика
Клинические особенности отдельных форм ОА
Основными симптомами ОА являются боли механического характера в области сустава, рано присоединяется нарушение походки (прихрамывание). В ряде случаев в начале боли появляются в коленном суставе, паху, ягодице, бедре, пояснице. Болевой синдром появляется при ходьбе и стихает в покое.
Первые клинические симптомы (боль, ограничение объема движений) появляются при отсутствии рентгенологических изменений сустава, они обусловлены мышечным спазмом.
Постепенно нарастает ограничение объема движений в суставе, у ряда больных возникает симптом «блокады» сустава (заклинивание при малейшем движении в суставе).
При обследовании больного отмечается болезненность при пальпации в области сустава, без экссудативных проявлений, при длительном течении заболевания появляется атрофия мышц бедра. Конечность принимает вынужденное положение – небольшое сгибание в тазобедренном суставе с нарушением ротации и отведения, и возникает компенсаторный поясничный лордоз, наклон таза в сторону пораженного сустава и сколиоз. Все это обусловливает появление болей в спине, ущемление бедренного, седалищного и запирательного нервов. Коксартроз приводит к изменению походки – вначале прихрамывание, затем укорочение конечности и хромоте.
боли, но полностью сгибание не блокируется. Ограничение движений в коленных суставах возрастает при длительном течении болезни.
При пальпации отмечаются болезненность, хруст. Постепенно нарастает деформация сустава за счет образования остеофитов, перестройки суставных поверхностей с последующим подвывихом в суставе, нарастает атрофия мышц нижней конечности.
Почти у половины больных обнаруживается девиация коленного сустава (genu varum и genu valgum), за счет ослабления боковых и крестообразных связок появляется нестабильность сустава при латеральных движениях в суставе, или симптом «выдвижного ящика». В начале заболевания чаще возникает пателлофеморальный артроз, что вызывает боль при разгибании в передней части сустава, особенно при движениях по лестнице, и поколачивании по надколеннику. При присоединении поражения коленного сустава появляются боли при пальпации суставной щели, варусные или вальгусные отклонения, гиперподвижность. ОА коленных суставов очень часто осложняется вторичным синовитом.
Остеоартроз
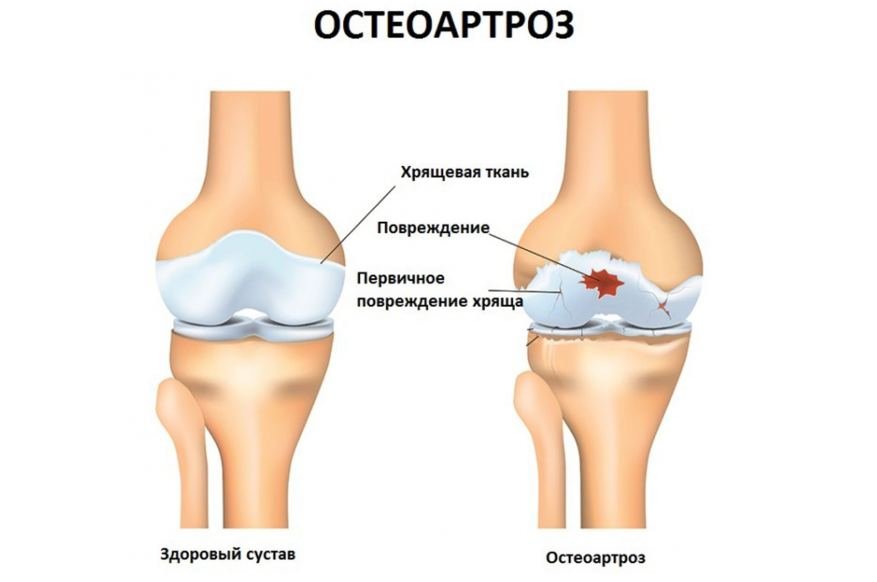
Заболевание остеоартроз (код в МКБ 10 от М15 до М19) относится к дегенеративно-дистрофическим болезням суставов. Характеризуется первичной дегенерацией суставного хряща с последующими изменениями суставных поверхностей и развитием краевых остеофитов (костных наростов), что приводит к деформации суставов. Проявления незначительного реактивного синовита являются вторичными по отношению к дегенеративным изменениям хряща. В Юсуповской больнице врачи диагностируют заболевание с помощью новейшей аппаратуры ведущих европейских и американских производителей.
Ведущие специалисты в области ортопедии, ревматологии, медицинской реабилитации коллегиально определяют тактику ведения пациента. Врачи применяют немедикаментозные методы терапии и лекарственные препараты, которые обладают высокой эффективностью и минимальным спектром побочных эффектов. Мультидисциплинарный подход позволяет быстро достичь положительных результатов.
Остеоартроз является наиболее распространённой формой патологии суставов. На долю этой болезни приходится от 60 до 70 % всех ревматических заболеваний. Полная инвалидность у больных остеоартрозами наступает редко, кроме пациентов, страдающих остеоартрозом тазобедренного сустава. Заболевание часто служит причиной временной нетрудоспособности. Первичный генерализованный остеоартроз имеет код в МКБ 10 № М15.
Остеоартроз выявляют одинаково часто у мужчин и женщин, за исключением заболевания дистальных межфаланговых суставов, которое встречается у женщин в10 раз чаще. Клинические проявления артроза начинаются преимущественно в возрасте 40-50 лет, у женщин в период менопаузы. Рентгенологические признаки поражения суставов выявляют значительно раньше.
Причины остеоартроза
Дегенерация суставного хряща при остеоартрозе происходит вследствие чрезмерной перегрузки здорового хряща, которая превышает физиологическую, и снижения устойчивости суставного хряща к обычной физиологической нагрузке. Механические (первичные) остеоартрозы обусловлены следующими причинами:
В основе структурных артрозов лежат изменения структуры и трофики суставного хряща, в результате чего он не справляется с обычной физиологической нагрузкой. Это вторичные остеоартрозы, поскольку происходит дегенерация предварительно изменённого хряща.
Остеоартроз развивается вследствие несоответствия между механической нагрузкой, падающей на суставную поверхность хряща, и его возможностями сопротивляться этой нагрузке. Подобная ситуация создаётся при выраженном ожирении, тяжёлой физической работе с часто повторяющимися стереотипными движениями, которые нагружают одни и те же суставы (остеоартроз лучезапястного сустава у маляра, плеча у кузнеца, суставов позвоночника у грузчика), или чрезмерных занятиях спортом (артроз коленных суставов у футболистов, хоккеистов, бегунов).
К перегрузке хряща ведёт нарушение нормального соотношения суставных поверхностей здорового хряща. В результате нагрузка неравномерно распределяется по всей поверхности хряща, причём основная нагрузка падает на небольшую площадь в месте наибольшего сближения суставных поверхностей. По этой причине хрящ в этом месте быстро дегенерирует.
Иногда нагрузка остаётся нормальной, но значительно изменяются физико-химические свойства хряща. Это делает его менее устойчивым к обычной нагрузке. Причиной этого являются следующие факторы:
К факторам, которые вызывают развитие остеоартроза, относят дисплазии, чрезмерную подвижность, функциональную перегрузку, травму сустава.
Симптомы остеоартроза
При артрозе главным образом поражаются наиболее нагруженные суставы нижних конечностей – тазобедренный, коленный и первый плюснефаланговый сустав. На верхних конечностях наиболее часто поражаются межфаланговые суставы. Остальные суставы включаются в патологический процесс реже. При остеоартрозе патологический процесс локализуется в одном суставе, затем развивается вторичный или первичный генерализованный остеоартроз.
На 1 стадии остеохондроза симптомы неотчётливые. Незаметно появляются хруст в суставах при движении и небольшие периодические боли после значительной физической нагрузки, которые быстро проходят в покое. Постепенно интенсивность болей увеличивается. Они появляются после любой нагрузки, становятся продолжительными, иногда появляются ночью.
Болевой синдром при артрозах главным образом возникает при нагрузке на больной сустав, наступании на ногу, ходьбе и отсутствует в покое. Боли тупые, их интенсивность достигает максимума по вечерам, после дневной нагрузки. Чаще всего причинами болей при остеоартрозе является периартрит, реактивный синовит и спазм близлежащих мышц.
При остеохондрозе 2 степени, наличии реактивного синовита наблюдаются стартовые боли, которые возникают при первых шагах пациента. Они затем быстро исчезают и возобновляются после физической нагрузки. Синовит иногда сопровождается тендобурситом. Тогда болевой синдром возникает при определённых движениях, связанных с сокращением поражённого сухожилия. Вследствие рефлекторного спазма близлежащих мышц появляются боли при любом движении в суставе.
При прогрессирующем фиброзе капсулы сустава происходит сдавление нервных окончаний. Его результатом являются боли, связанные с растяжением капсулы при движении в суставе. Венозная гиперемия и застой в субхондральной кости вызывают тупые, непрерывные ночные боли, которые исчезают при ходьбе. Если остеоартроз локализуется в тазобедренном суставе, боль отдаёт в коленные суставы.
Если в полости сустава находится «суставная мышь» (крупный костный или хрящевой отломок) может возникнуть внезапная острая боль, которая лишает больного возможности сделать малейшее движение. У пациентов с развёрнутой стадией остеоартроза болевой синдром появляется при стоянии и ходьбе. Боль усиливается к вечеру.
В начальной стадии остеоартроза отмечаются следующие симптомы:
При дальнейшем развитии болезни наряду с усилением болей может появиться небольшое ограничение движений, которое со временем нарастает. Постепенно возникает и прогрессирует деформация сустава. Периодически возникает небольшая припухлость в области сустава с болезненностью при пальпации, особенно по ходу суставной щели и повышением кожной температуры. Иногда в полости сустава можно определить определяется небольшой выпот. В поздней стадии остеоартроза при выраженном обезображивании суставов подвижность пациента может быть ограничена, однако полного отсутствия движения в суставах не происходит.
Диагностика остеоартроза
Основным методом, который позволяет выявить остеоартроз на доклинической стадии заболевания, является рентгенография суставов. В ранней стадии патологического процесса на рентгенограммах появляется неравномерное и неотчётливое сужение суставной щели, расширение и уплотнение замыкающей костной пластинки эпифизов. Одновременно с этим определяется лёгкое заострение краев суставных поверхностей. Эти изменения возникают в первую очередь в области суставных впадин.
Со временем сужение суставной щели и признаки остеосклероза становится более выраженными, отчётливыми. Суставные поверхности уплотняются. На рентгенограммах видны субхондральные округлые кистевидные просветления, которые окружены уплотнённой костной тканью, имеющей чёткие контуры. Некоторые кисты вскрываются в сторону суставной полости, обусловливают частичное разрушение замыкающей костной пластинки. Суставные поверхности меняют форму и не соответствуют друг другу. Наблюдаются значительные краевые костные разрастания и подвывих. На рентгенограммах в поздней стадии иногда определяются участки окостенения суставной капсулы, внутрисуставные свободные тела.
В анализах крови и мочи отсутствуют отклонения от нормы. При наличии реактивного синовита скорость оседания эритроцитов до 20-25 мм/ч. Синовиальная жидкость имеет нормальную вязкость, количество клеток нормальное или незначительно увеличено.
Лечение остеоартроза
Как вылечить остеоартроз? Сегодня препаратов, которыми пациент мог бы излечиться от остеоартроза, не существуют. Врачи Юсуповской больницы, придерживаясь клинических рекомендаций по лечению остеоартроза, индивидуально подходят к выбору метода терапии каждого пациента. Залогом успешного лечения заболевания является одновременное воздействие на все факторы, которые вызвали изменения в суставах у данного пациента.
Базисной терапией остеоартроза являются методы, которые направлены на предотвращение дегенерации суставного хряща. Эффективно лечение больных остеоартрозом инъекциями румалона – препаратом, который изготовлен из экстракта костного мозга и хряща молодых животных. Наряду с румалоном в качестве «базисного» препарата применяют артепарон (комплекс мукополисахаридов с большим насыщением сульфата) и мукартрин (органопрепарат, который содержит сульфат мукополисахарида). Для стимуляции обмена веществ назначают биологические стимуляторы (алоэ, АТФ, стекловидное тело). Эти препараты назначают, когда пациенту установлен диагноз «остеоартроз 1 и 2 стадии».
Для улучшения кровообращения и обменных процессов врачи Юсуповской больницы широко используют как медикаментозные средства, так и методы физиотерапии и бальнеотерапии. Это особенно относится к пациентам, у которых ишемический тип артроза или сосудистый тип болевого синдрома. В этих случаях обязательно назначают сосудостимулирующие медикаментозные средства – бутадион, но-шпа, никошпан.
Учитывая, что главной причиной развития дегенеративных процессов является перегрузка суставного хряща, основным фактором базисной терапии остеоартроза является разгрузка поражённого сустава. Пациентам рекомендуют не осуществлять длительных пеших прогулок, не стоять долго на ногах. Реабилитолог вместе с пациентом вырабатывает дозированную нагрузку, которая не приводит к частым обострениям реактивного синовита. Если есть признаки воспаления синовиальной оболочки, пациентам рекомендуют ходить с палкой, костылями.
Большое значение в лечении имеет также снижение веса тела, так как при ожирении не только повышается нагрузка, но и ослабевают мышцы и связки вследствие малоподвижности этих больных. Питание при остеоартрозе должно быть сбалансированным. Пациентов предупреждают, что при наступлении улучшения и отсутствии болей они не должен расширять режим подвижности, поскольку увеличение нагрузки на сустав повлечёт за собой прогрессирование болезни.
В ранний период болезни пациентам для снятия стартовых болей периодически назначают небольшие дозы противовоспалительных лекарственных средств, которые ингибируют ферменты и уменьшают проницаемость сосудов. При прогрессировании заболевания противовоспалительные препараты вводят внутримышечно и внутрисуставно. С целью обезболивания применяют различные медикаментозные средства и местные физиотерапевтические процедуры. При наличии выраженных рефлекторных болей проводят иглоукалывание.
При длительном течении остеоартроза, когда возникают боли при стоянии, ходьбе вследствие снижения способности к нагрузке субхондральной кости, лечение направлено на усиление опорной функции кости (разгрузка, применение анаболических стероидов). Если у пациента появляются тупые, ночные боли, связанные с венозным стазом в субхондральной кости, применяют средства, которые улучшают внутрикостное кровообращение, теоникол, физиотерапевтические процедуры. При наличии признаков поражения суставов звоните по телефону контакт центра Юсуповской больницы и записывайтесь на приём к врачу в удобное вам время.
Остеоартроз
Общая информация
Краткое описание
Остеоартроз (ОА) — гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава, в первую очередь хряща, а также субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц.
Соотношение кодов МКБ-10 и МКБ-9[1,2,3,7,9,8]: смотрите Приложение 1 к КП
Дата разработки протокола: 2016 год (пересмотренный с 2013 года).
Пользователи протокола: врачи общей практики, терапевты, ревматологи, травматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| A | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| B | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| C | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
I. Патогенетические варианты:
· Первичный (идиопатический) ОА.
· Вторичный ОА (развивается вследствие ряда причин):
− посттравматический;
− врожденные, приобретенные или эндемические заболевания (болезнь Пертеса, синдром гипермобильности и т.д.);
− метаболический болезни: (охроноз), болезнь Гоше, гемохроматоз;
− эндокринные заболевания: сахарный диабет, акромегалия, гиперпаратиреоз, гипотиреоз;
− болезнь отложения кальция (фосфат кальция, гидроксиапатит кальция);
− невропатии (болезнь Шарко);
− другие заболевания: аваскулярный некроз, болезнь Педжета и др.
II. Клинические формы:
· полиартроз;
· олигоартроз;
· моноартроз;
· в сочетании с ОА позвоночника, спондилоартрозом.
III. Преимущественная локализация:
· межфаланговые суставы (узелки Гебердена, Бушара);
· коленные суставы (гонартроз);
· тазобедренные суставы (коксартроз);
· другие суставы.
Факторы и группы риска
Диагностика (амбулатория)
Диагностика на амбулаторном уровне [1-4,7,8]:
Диагностические критерии[5,7-9,12]: наличие факторов риска: возраст старше 50 лет, женский пол, высокий индекс массы тела, предшествующее повреждение или смещение оси сустава, гипермобильность коленного сустава, профессиональные нагрузки и восстановление, семейный анамнез, а также наличие узелков Гебердена (уровень доказательности Ib–IIb);
· наличие типичных симптомов ОА коленного сустава, таких как появление боли при нагрузке, нарастание боли к концу дня, уменьшение после отдыха; «стартовые боли»; незначительная утренняя скованность и тугоподвижность, ограничение функции сустава (уровень доказательности b–IIb);
· у лиц старше 40 лет с болями в коленном суставе, возникающими при нагрузке, сопровождающимися непродолжительной утренней скованностью, функциональными нарушениями и одним или несколькими типичными проявлениями, выявляемыми при осмотре (крепитация, ограничение движений, увеличение размеров сустава), диагноз ОА коленного сустава можно устанавливать при отсутствии рентгенологического исследования (уровень доказательности Ib);
· выраженное местное воспаление, эритема, прогрессирующая боль независимо от движения («красные флаги») могут говорить о сепсисе, микрокристаллическом артрите или серьезной костной патологии (уровень доказательности IV);
· обзорная рентгенография коленных суставов в прямой и дополнительно боковой проекциях является «золотым стандартом» диагностики гонартроза. Классическими характеристиками считаются сужение суставной щели, остеофиты, субхондральный склероз кости и субхондральные кисты. При наличии указанных признаков дальнейшего инструментального обследования (магнитно-резонансная томография, УЗИ, сцинтиграфия) для диагностики ОА не требуется (уровень доказательности Ib–IIb):
· для исключения сопутствующих воспалительных заболеваний (пирофосфатной артропатии, подагрического артрита, ревматоидного артрита) проводятся лабораторные исследования крови, мочи или синовиальной жидкости (уровень доказательности IIb);
· при выявлении синовита коленного сустава во время осмотра необходимо проведение пункции сустава с извлечением синовиальной жидкости и ее исследованием для исключения воспалительных заболеваний, выявления кристаллов урата натрия и пирофосфата кальция. Синовиальная жидкость при ОА – невоспалительного характера (
· варусная деформация коленных суставов, «квадратная» кисть, узелки Гебердена и Бушара соответственно в дистальных и проксимальных межфаланговых суставах кистей.
Лабораторные исследования [1-4,7-10,12]:
· ОАК при наличии синовита ускорение СОЭ;
· БАК (общий белок, мочевина, креатинин, АЛТ, АСТ, общий билирубин, тимоловая проба, холестерин, глюкоза, СРБ);
· РФ (для дифференциальной диагностики с ревматоидным артритом);
Инструментальные исследования[1-6,14]:
· Рентгенограмма пораженных суставов;
· УЗИ суставов при наличии синовита;
· МРТ коленных суставов для дифференциальной диагностики.
Диагностический алгоритм [4,6-8,12]:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [1-5,8,11]
Перечень дополнительных диагностических мероприятий:
· биохимический анализ крови: мочевая кислота, альбумин, триглицериды, липопротеиды, кальций, калий, щелочная фосфатаза;
· кал на скрытую кровь;
· анализ крови на АЦЦП;
· Реакция Вассермана;
· анализ синовиальной жидкости;
· ЭКГ;
· ФГДС – при подозрении на НПВП-гастропатии;
· Рентгенография грудной клетки;
· УЗДГ сосудов верхних или нижних конечностей: наличие варикозной болезни конечностей.
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Ревматоидный артрит | Суставной синдром | РФ, АЦЦП, рентгенограмма кистей, МРТ кистей, коленных суставов, УЗИ суставов. | Для ревматоидного артрита характерно преимущественное поражение мелких суставов кистей и стоп, причем патогномоничным является артрит пястно-фаланговых и проксимальных межфаланговых суставов кистей, утренняя скованность более 1-го часа |
| Реактивный артрит | Суставной синдром | ОАК, ОАМ, ИФА на хламидии, реакция Манту, диаскин тест, исследование синовиальной жидкости, рентгенограмма суставов. | Острое начало, быстрое развитие и течение, резкая боль и выраженные экссудативные явления в суставах, лихорадка, сдвиг формулы крови, эффект этиотропной терапии. |
| Подагра | Суставной синдром | ОАК, креатинин, уровень мочевой кислоты, ОАМ, рентгенограмма стоп (симптом «Пробойника») | Острые, приступообразные суставные эпизоды, проявляющиеся высокой местной активностью, локализация процесса в плюснефаланговом суставе I пальца стопы, четкие рентгенологические изменения. |
| Псевдоартроз | Суставной синдром | Рентгенограмма | В анамнезе, травма, перелом, оперативное лечение на сустав, молодой возраст. Функция конечности нарушается, но боли не беспокоят. Конечность, имеющая ложный сустав, деформирована. Окружающие мышцы истончены. |
| Псориатическая артропатия |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Ацеклофенак (Atseklofenak) |
| Бетаметазон (Betamethasone) |
| Диацереин (Diacerein) |
| Диклофенак (Diclofenac) |
| Кетопрофен (Ketoprofen) |
| Лорноксикам (Lornoxicam) |
| Мелоксикам (Meloxicam) |
| Нимесулид (Nimesulide) |
| Парацетамол (Paracetamol) |
| Трамадол (Tramadol) |
| Триамцинолон (Triamcinolone) |
| Эторикоксиб (Etorikoksib) |
Лечение (амбулатория)
Лечение на амбулаторном уровне [1-4,7,8]
Тактика лечения [1-6,14]: все пациенты с остеоартрозом получают лечение амбулаторно.
Немедикаментозное лечение[1-4,9]:
· Режим: II,свободный;
· Стол №15.
Медикаментозное лечение [3-6,10]:
· Рентгенологическая стадия I немедикаментозное лечение и НПВП;
· Рентгенологическая стадия II немедикаментозное лечение, НПВП, в/с введение препаратов исскуственной синовиальной жидкости курсами;
· Рентгенологическая стадия III немедикаментозное лечение, НПВП, антидепресанты и в/с введение препаратов исскуственной синовиальной жидкости курсами;
· Рентгенологическая стадия IV эндопротезирование пораженного сустава.
Перечень основных лекарственных средств:
| Лекарственное средство (МНН) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | УД |
| Анальгезирующее средство | ||||||
| Парацетамол | Анилид | Внутрь | 350 мг; | 2-4 раза в сутки; | длительно | УД – А 19 |
| Нестероидные противовоспалительные препараты | ||||||
| Диклофенак | Производное уксусной кислоты | внутрь | 75-200 мг | 1-3 раз в сутки | курсами | А 21 |
| Ацеклофенак | Производное фенилуксусной кислоты | внутрь | 100 мг в сутки | 1 раз в сутки | курсами | УД – А [15-23, 24] |
| Эторикоксиб | Коксибы | внутрь | по 60-120 мг в сутки | 1-2 раза в сутки | Курсами | УД – А 15 |
| Лорноксикам | производное оксикама, селективный ингибитор ЦОГ-2 | в/м, в/в | 8-16 мг в сутки | 1-2 раз в сутки | Курсами5 дней | УД – А 16 |
| Лорноксикам | производное оксикама, селективный ингибитор ЦОГ-2 | внутрь | 8-32 мг в сутки | 1-2 раз в сутки | курсами | УД – А 19 |
| Мелоксикам | производное оксикама, селективный ингибитор ЦОГ-2 | в/м | 15 мг | 1 раз в сутки | 5 дней | УД – А 19 |
| Мелоксикам | производное оксикама, селективный ингибитор ЦОГ-2 | внутрь | 7,5-15 мг | 1-2 раз в сутки | курсами | УД – А 23 |
| Нимесулид | НПВП из класса сульфонамидов | внутрь | 100-200 мг | 1-2 раз в сутки | курсами | УД – А 22 |
| Диацереин | Ингибитор интерлейкина-1 | внутрь | 50мг | 1-2раз в сутки | курсами | УД – С [20,21,25] |
| Наркотический анальгетик | ||||||
| Трамадол | Опиоидный анальгетик | внутрь | 50мг | 1 раз в сутки | при необходимости | УД – В [15-22, 26] |
| Трамадол | Опиоидный анальгетик | в/м | 50мг-1мл, 2мл | 1 раз | при необходимости | УД – В [15-22, 26] |
| Лекарственное средство (МНН) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | УД |
| Нестероидные противовоспалительные местные | ||||||
| Мазь диклофенак | Производное уксусной кислоты | наружно | 2-4 г | 2-3 в сутки | курсами | УД – А [15-22,29] |
| Стероидные противовоспалительные | ||||||
| Бетаметазона ацетат | Глюкокортикостероид | в/с | 4мг/мл | 1 раз | курсами | УД – А 18 |
| Триамцинолон | Глюкокортикостероид | в/с | 40мг | 1 раз | курсами | УД – А 18 |
Алгоритм действий при неотложных ситуациях: нет.
Другие виды лечения[1,7-10]:
· применение образовательных программ для пациентов;
· лечебные физические упражнения с исключением статических нагрузок, лечебная физкультура;
· снижение (коррекция) массы тела;
· применение специальных приспособлений для суставов (фиксирующие повязки, наколенники, ортопедические стельки, ортезы, хождение с тросточкой);
· физиотерапия (местное применение холода или тепла, ультразвуковая терапия) – при отсутствии противопоказаний;
массаж.
Показания для консультации специалистов:
· консультация невропатолога – при поражении межпозвонковых суставов;
· консультация онколога – для исключения опухолевых заболеваний, метастазов в кости позвоночника и таза;
· консультация остеофтизиатра – для исключения поражения костно-суставной системы туберкулезного генеза;
· консультация травматолога – для решения вопроса об оперативном лечении суставов;
· консультация инфекциониста – для исключения инфекционной этиологии поражения суставов.
Профилактические мероприятия [1-5,7,12]:
Первичная профилактика: отсутствует.
Вторичная профилактика:
· контроль за массой тела
· исключить тяжелые физические перегрузки (бытовые, спортивные, профессиональные).
· ношение ортезов, наколенников.
Индикаторы эффективности лечения:
· отсутствие поражения новых суставов;
· уменьшение или исчезновение болевого синдрома, признаков воспаления;
· улучшение качества жизни.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб, анамнез.
Медикаментозное лечение:
· диклофенак 75 мг в/м;
· кетопрофен 2 мл в/м;
· трамадол 50-100 мг в/м или внутрь в зависимости от интенсивности болевого синдрома.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ [1-5,8,11]
Тактика лечения [1-9,12,13,15]:
Терапию в стационарных условиях получают пациенты с:
· выраженным болевым синдромом;
· стойким/рецидивирующим реактивным синовитом.
Немедикаментозное лечение:
· Режим: II,свободный;
· Стол №15.
Медикаментозное лечение:
Перечень основных лекарственных средств:
| Лекарственное средство (МНН) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | УД |
| Анальгезирующее средство | ||||||
| Парацетамол | Анилид | Внутрь | 350 мг; | 2-4 раза в сутки; | длительно | УД – А 20 |
| Нестероидные противовоспалительные препараты | ||||||
| Диклофенак | Производное уксусной кислоты | в/м | 75-150 мг | 1-2 раза в сутки | курсами | А 18 |
| Ацеклофенак | Производное фенилуксусной кислоты | внутрь | 100 мг в сутки | 1 раз в сутки | курсами | УД – А [15-23, 24] |
| Эторикоксиб | Коксибы | внутрь | по 60-120 мг в сутки | 1-2 раза в сутки | Курсами | УД – А 15 |
| Лорноксикам | производное оксикама, селективный ингибитор ЦОГ-2 | в/м, в/в | 8-16 мг в сутки | 1-2 раз в сутки | 5 дней | УД – А 22 |
| Мелоксикам | производное оксикама, селективный ингибитор ЦОГ-2 | в/м | 15 мг | 1 раз в сутки | 5 дней | УД – А 22 |
| Диацереин | Ингибитор интерлейкина-1 | внутрь | 50мг | 1-2раз в сутки | курсами | УД – С [20,21,25] |
| Наркотический анальгетик | ||||||
| Трамадол | Опиоидный анальгетик | в/м | 50мг-1мл, 2мл | 1 раз | при необходимости | УД – В [15-22, 26] |
| Лекарственное средство (МНН) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | УД |
| Нестероидные противовоспалительные местные | ||||||
| Мазь диклофенак | Производное уксусной кислоты | наружно | 2-4 г | 2-3 в сутки | курсами | УД – А [15-22,29] |
| Стериодные противовоспалительные | ||||||
| Бетаметазона ацетат | Глюкокортикостероид | в/с | 4мг/мл | 1 раз | курсами | УД – А 17 |
| Триамцинолон | Глюкокортикостероид | в/с | 40мг | 1 раз | курсами | УД – А 20 |
Перечень основных лекарственных средств:
Анальгезирующее средство:
· Парацетамол.
Нестероидные противовоспалительные препараты:
· ДиклофенакАцеклофенак;
· Эторикоксиб;
· Лорноксикам;
· Мелоксикам;
· Диацереин.
Наркотический анальгетик:
· Трамадол
Нестероидные противовоспалительные местные:
· Мазь диклофенак.
Стериодные противовоспалительные:
· Бетаметазона ацетат;
· Триамцинолон.
Хирургическое лечение [11,12]:
· эндопротезирование сустава;
· эндопротезирование отдельных частей сустава.
Показания к операции: показаны при III-IV стадиях заболевания сопровождающихся выраженным болевым синдромом, не поддающимся консервативной терапии.
Противопоказания к операции:
· свежий инфаркт миокарда (менее 3 месяцев);
· ОНМК (менее 3 месяцев);
· терминальные стадии сердечной и печеночной недостаточности.
Показания для консультации специалистов:
· консультация невропатолога – при поражении межпозвонковых суставов;
· консультация онколога – для исключения опухолевых заболеваний, метастазов в кости позвоночника и таза;
· консультация остеофтизиатра – для исключения поражения костно-суставной системы туберкулезного генеза;
· консультация травматолога – для решения вопроса об оперативном лечении суставов;
· консультация инфекциониста – для исключения инфекционной этиологии поражения суставов.
Показания для перевода в отделение интенсивной терапии и реанимации: нет.
Индикаторы эффективности лечения:
· Отсутствие поражения новых суставов.
· Уменьшение или исчезновение болевого синдрома, признаков воспаления.
· Улучшение качества жизни.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ [1,2,5,6]
Показания для плановой госпитализации:
· выраженный болевой синдром;
· стойкий рецидивирующий реактивный синовит.
Показания для экстренной госпитализации: нет.
Информация
Источники и литература
Информация
| АЛТ | – | аланинаминотрансфераза |
| АСТ | – | аспартатаминотрансфераза |
| АЦЦП | – | антитела к циклическому цитруллинированному пептиду |
| БАК | – | Биохимический анализ крови |
| В/с | – | внутрисуставное |
| ЖКТ | – | желудочно-кишечный тракт |
| ИФА | – | иммунофлюоресцентный анализ |
| МРТ | – | магнитнорезонансная томография |
| НПВП | – | нестероидные противовоспалительные препараты |
| ОА | – | остеоартроз |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| РФ | – | Ревматоидный фоатор |
| СРБ | – | С-реактивный белок |
| СОЭ | – | Скорость оседания эритроцитов |
| УЗИ | – | ультразвуковое исследование |
| УЗДГ | – | ультразвуковая допплерография |
| ЭКГ | – | электрокардиография |
| ФГДС | – | фиброгастродуоденоскопия |
| ФНС | – | функциональная недостаточность суставов |
| ЦОГ | – | циклооксигеназа |
Конфликта интересов: нет.
Список рецензентов:
1) Исаева Бакытшолпан Габдулхакимовна –доктор медицинских наук, профессор РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова», заведующая кафедрой общей врачебной практики № 1, ревматолог.
Условия пересмотра: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
к клиническому протоколу Диагностики и лечения
Соотношение кодов МКБ-10 и МКБ-9
| Код | МКБ-10 | Код | МКБ-9 |
| М 15 | Полиартроз | 715 | Остеоартроз |
| М15.0 | Первичный генерализованный (остео)артроз | — | — |
| Ml5.1 | Узлы Гебердена (с артропатией) | — | — |
| М15.2 | Узлы Бушара (с артропатией) | — | — |
| М15.3 | Вторичный множественный артроз | — | — |
| М15.4 | Эрозивный (остео)артроз | — | — |
| М15.8 М15.9 | Другой полиартроз Полиартроз неуточненный | — | — |
| М16 | Коксартроз [артроз тазобедренного сустава] | — | — |
| М16.0 | Первичный коксартроз двусторонний | — | — |
| М16.1 | Другой первичный коксартроз | — | — |
| М16.2 | Коксартроз в результате дисплазии двусторонний | — | — |
| М16.3 | Другие диспластические коксартрозы | — | — |
| М16.4 | Посттравматический коксартроздвусторонний | — | — |
| М16.5 | Другие посттравматические коксартрозы | — | — |
| М16.6 | Другие вторичные коксартрозы двусторонние | — | — |
| М16.7 | Другие вторичные коксартрозы | — | — |
| М16.9 | Коксартроз неуточненный | — | — |
| М17 | Гонартроз [артроз коленного сустава] | — | — |
| М17.0 | Первичный гонартроз двусторонний | — | — |
| Ml7.1 | Другой первичный гонартроз | — | — |
| М17.2 | Посттравматический гонартроз двусторонний | — | — |
| М17.3 | Другие посттравматические гонартрозы | — | — |
| М17.4 | Другие вторичные гонартрозы двусторонние | — | — |
| М17.5 | Другие вторичные гонартрозы | — | — |
| М17.9 | Гонартроз неуточненный | — | — |
| М18 | Артроз первого запястно-пястного сустава | — | — |
| М18.0 | Первичный артроз первого запястно-пястного сустава двусторонний | — | — |
| М18.1 | Другие первичные артрозы первого запястно-пястного сустава | — | — |
| М18.2 | Посттравматический артроз первого запястно-пястного сустава двусторонний | — | — |
| М18.3 | Другие посттравматические артрозы первого запястно-пястного сустава | — | — |
| М18.4 | Другие вторичные артрозы первого запястно-пястного сустава двусторонние | — | — |
| М18.5 | Другие вторичные артрозы первого запястно-пястного сустава | — | — |
| М18.9 | Артроз первого запястно-пястного сустава неуточненный | — | — |
| М19 | Другие артрозы | — | — |
3. Ацеклофенак
24. Pareek A and Chandurkar N. Comparison of gastrointestinal safety and tolerability of aceclofenac with diclofenac: A multicenter, randomized, double-blind study in patients with knee osteoarthritis. Current Medical Research and Opinion, 2013, 29(7), 849.